Del 3
Omtale av særlige tema
5 Spesialisthelsetjenester
Midlene som stilles til disposisjon til de regionale helseforetakene kommer i all hovedsak fra kap.732 Regionale helseforetak. I årlig melding 2019 har de regionale helseforetakene rapportert hvordan de har fulgt opp oppgaver og styringsparametere i oppdragsdokumentene og foretaksmøter. Årlig melding, årsregnskap og årsberetning ble behandlet i felles foretaksmøte i juni 2020. Nedenfor redegjøres det for rapportering 2019 og status 2020, samt de regionale helseforetakenes økonomiske langtidsplaner for perioden 2021–2024. Omtalen er delt inn under følgende overskrifter:
Redusere unødvendig venting og variasjon i kapasitetsutnyttelsen
Prioritere psykisk helsevern og tverrfaglig spesialisert rusbehandling
Bedre kvalitet og pasientsikkerhet
Økonomi og investeringer
Redusere unødvendig venting og variasjon i kapasitetsutnyttelsen
Ventetider
Ventetid til utredning eller behandling er en viktig indikator på tilgjengelighet og kvalitet i helsetjenesten. Lang ventetid kan redusere pasientens muligheter for å oppnå maksimalt utbytte av behandling og kan indikere kapasitetsproblemer i sykehusene. God informasjon om ventetid er derfor viktig i den daglige driften av sykehusene og for pasientenes valg av behandlingssted. Pasienter som trenger øyeblikkelig hjelp, kommer til behandling uten ventetid. Om lag 70 pst. av alle døgnopphold i sykehus er øyeblikkelig hjelp.
Det er et mål at ventetiden reduseres. I oppdragsdokumentet til de regionale helseforetakene for 2019 var målet å redusere gjennomsnittlig ventetid sammenliknet med året før.
Tabell 5.1 Ventetider
Helse Sør-Øst | Helse Vest | Helse Midt-Norge | Helse Nord | Totalt | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
2018 | 2019 | 2018 | 2019 | 2018 | 2019 | 2018 | 2019 | 2018 | 2019 | |
Gjennomsnittlig ventetid for avviklede pasienter i spesialisthelsetjenesten | 58 | 59 | 63 | 63 | 57 | 59 | 58 | 59 | 59 | 60 |
Kilde: Norsk Pasientregister
Tabell 5.1 viser at det har vært en økning i gjennomsnittlig ventetid på én dag i 2019, sammenliknet med 2018. Målet om at gjennomsnittlig ventetid skal reduseres i alle regioner er ikke nådd. Innen psykisk helsevern for voksne og for barn og unge og innen tverrfaglig spesialisert rusbehandling er det imidlertid en reduksjon i ventetid fra 2018 til 2019. Fra 2013 til 2019 ble gjennomsnittlig ventetid i spesialisthelsetjenesten redusert med 14 dager.
Indikatoren «tid til tjenestestart» angir tiden fra henvisningen er mottatt i sykehuset til det er gjennomført en utrednings- eller behandlingsprosedyre. Indikatoren supplerer det ordinære målet for gjennomsnittlig ventetid. I oppdragsdokumentet til de regionale helseforetakene for 2019 var målet å redusere median tid til tjenestestart sammenliknet med året før. Median tid til tjenestestart var 66 dager i 2019. Dette er en økning på to dager fra 2018. Det er imidlertid en nedgang på ni dager sammenliknet med 2013. Tabell 5.2 viser median tid til tjenestestart for 2018 og 2019 for hvert regionale helseforetak.
Tabell 5.2 Tid til tjenestestart
Helse Sør-Øst | Helse Vest | Helse Midt-Norge | Helse Nord | Totalt | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
2018 | 2019 | 2018 | 2019 | 2018 | 2019 | 2018 | 2019 | 2018 | 2019 | |
Median tid til tjenestestart | 63 | 68 | 73 | 77 | 69 | 70 | 56 | 57 | 64 | 66 |
Kilde: Norsk Pasientregister
Tabell 5.3 viser tall for indikatoren passert planlagt tid. På oppdrag fra departementet ble indikatoren etablert som en nasjonal styringsindikator i 2017. Den måler antall og andel pasientavtaler som er forsinket i forhold til det planlagte tidspunktet som er registrert. Den inkluderer både nyhenviste pasienter og pasienter som allerede er i et forløp. Indikatoren angir et nivå på antall som er forsinket, men utrykker ikke en størrelse for hvor mye forsinket man er. I oppdragsdokumentet til de regionale helseforetakene for 2019 var målet å redusere andelen med passert planlagt tid sammenliknet med året før. Tallene for utgangen av 2019 viser at om lag en av ti pasientkontakter i spesialisthelsetjenesten skjer etter at det planlagte tidspunktet er passert. Det er en økning på 0,4 prosentpoeng sammenliknet med utgangen av 2018.
Tabell 5.3 Passert planlagt tid
Helse Sør-Øst | Helse Vest | Helse Midt-Norge | Helse Nord | Totalt | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
2018 | 2019 | 2018 | 2019 | 2018 | 2019 | 2018 | 2019 | 2018 | 2019 | |
Andel passert planlagt tid (pst.) | 9,0 | 9,0 | 8,9 | 10,0 | 10,2 | 11,5 | 13,6 | 13,7 | 9,6 | 10,0 |
Kilde: Norsk Pasientregister
Koronautbruddet har gjort det nødvendig å redusere planlagt aktivitet i spesialisthelsetjenesten for å frigjøre kapasitet, personell og utstyr til håndtering av pasienter med covid-19 fra mars 2020. Aktiviteten har også vært tatt ned av smittevernhensyn. Det påvirker ventetidstallene for 2020. Ventetidstallene per 1. tertial 2020 er omtrent på samme nivå som samme periode i 2019, men det er en økning på 11 dager i mai måned. Det skyldes at den utsatte aktiviteten får utslag i ventetidsstatistikken først når denne aktiviteten tas igjen. Tall for indikatoren passert planlagt tid per 30. april 2020 viser en økning på om lag 40 pst., sammenliknet med samme tidspunkt i 2019.
Kreftbehandling
Målet er høy kvalitet og kompetanse, tilstrekkelig kapasitet, likeverdig tilgjengelighet, hensiktsmessig organisering og bedre samhandling mellom alle aktører på kreftområdet. Høy kvalitet og kompetanse i utredning, behandling og rehabilitering av pasienter med kreft skal ivaretas i tråd med nasjonale handlingsprogrammer for kreftsykdommer. God behandlingskvalitet skal ivaretas gjennom gode pasientforløp. Dette skal sikre at kreftpasienter unngår unødig venting på utredning og behandling. Nasjonal kreftstrategi 2018–2022 skal legges til grunn for utvikling av tjenestetilbudet til kreftpasienter. Fra 2015 er det innført 28 pakkeforløp kreft.
Det er satt som mål at:
Andel pakkeforløp for kreftpasienter som er gjennomført innen maksimal anbefalt forløpstid, uavhengig av type pakkeforløp, skal være minst 70 pst.
Pakkeforløpene skal gi pasientene standardiserte forløp med kortere ventetider og raskere vei til diagnose og behandling ved mistanke om kreft. Formålet med pakkeforløpene er at pasienter skal oppleve et godt organisert, helhetlig og forutsigbart forløp uten unødvendig ikke-medisinsk begrunnede forsinkelser i utredning, diagnostikk, behandling og rehabilitering. Pakkeforløpene skal gi forutsigbarhet og trygghet for pasienter og pårørende ved å sikre informasjon og brukermedvirkning.
På landsbasis i 2019 ble 66,5 pst. av pakkeforløp for 26 organspesifikke kreftformer gjennomført innenfor maksimal anbefalt forløpstid. Kvalitetsindikatoren andel pakkeforløp gjennomført innenfor maksimal anbefalt forløpstid for 26 organspesifikke kreftformer viser en økning på landsbasis fra 65,7 pst. i 2018 til 66,5 pst. i 2019. Ingen av de regionale helseforetakene oppnådde målet i 2019 om andel pakkeforløp gjennomført innen maksimal anbefalt forløpstid på 70 pst. I Helse Midt-Norge var det en nedgang i måloppnåelse på 2,9 prosentpoeng fra 70,5 pst. i 2018 til 67,6 pst. i 2019. Helse Nord hadde en nedgang i måloppnåelse på 2,3 prosentpoeng fra 65,6 pst. i 2018 til 63,3 pst. i 2019. Det er en svak økning i måloppnåelse i de to regionene Helse Sør-Øst og Helse Vest. Helse Vest hadde en økning i måloppnåelse på 1,6 prosentpoeng fra 68,1 pst. i 2018 til 69,7 pst. i 2019. Helse Sør-Øst hadde en økning på 1,8 prosentpoeng i måloppnåelse for 26 organspesifikke kreftformer gjennomført innen maksimal anbefalt forløpstid fra 63,6 pst. i 2018 til 65,4 pst. i 2019.
Tabell 5.4 Pakkeforløp kreft samlet for 2019 (pst.)
Helse Sør-Øst | Helse Vest | Helse Midt-Norge | Helse Nord | Totalt | |
|---|---|---|---|---|---|
Andel pakkeforløp gjennomført innen maksimal anbefalt forløpstid1 | 65,4 | 69,7 | 67,6 | 63,3 | 66,5 |
1 Denne indikatoren måler andel pakkeforløp som gjennomføres på normert tid, fra start av pakkeforløp til start av kirurgisk, medikamentell – eller strålebehandling for 26 organspesifikke kreftformer. Pakkeforløp for metastaser med ukjent utgangspunkt og Diagnostisk pakkeforløp er ikke med i tabellen. Basert på årstall 2019 fra Norsk pasientregister.
Andelen pasienter med akutt hjerneinfarkt som får trombolysebehandling innen 40 minutter etter innleggelse i sykehus
Andelen pasienter med akutt hjerneinfarkt som får trombolysebehandling innen 40 minutter etter innleggelse i sykehus har økt for hvert år siden 2014. På landsbasis i 2018 fikk 67,5 pst. av pasientene trombolyse innen 40 minutter. Det foreligger ikke tall for 2019. Alle helseregionene oppnår målet i oppdragsdokumentet om at minst 60 pst. av pasienter med hjerneinfarkt som er trombolysebehandlet, får denne behandlingen innen 40 minutter etter innleggelse.
Prioritere psykisk helsevern og tverrfaglig spesialisert rusbehandling
Høyere vekst innen psykisk helsevern og rusbehandling enn somatikk
Det ble for 2019 satt som mål at det skulle være høyere vekst innen psykisk helsevern og tverrfaglig spesialisert rusbehandling (TSB) enn for somatikk på regionnivå. Distriktspsykiatriske sentre og psykisk helsevern for barn og unge skulle prioriteres innen psykisk helsevern. Veksten skulle måles ved gjennomsnittlig ventetid, kostnader (kostnader til avskrivninger, legemidler og pensjon synliggjøres, men holdes utenfor) og aktivitet (polikliniske konsultasjoner). Gjennomsnittlig ventetid skulle være lavere enn 45 dager for psykisk helsevern voksne, lavere enn 40 dager for psykisk helsevern barn og unge og lavere enn 35 dager for TSB. Innen 2021 skal gjennomsnittlig ventetid være lavere enn 40 dager for psykisk helsevern voksne, lavere enn 35 dager for psykisk helsevern barn og unge og lavere enn 30 dager for TSB. Vurderingene baserer seg på Årlig melding fra de fire regionale helseforetakene i 2019 og data fra Norsk pasientregister.
Helse Sør-Øst RHF melder at høyere vekst i kostnader ble innfridd for psykisk helsevern for voksne og for barn og unge, men ikke for TSB. Det absolutte målet for gjennomsnittlig ventetid på 45 dager for psykisk helsevern voksne ble innfridd, men målet om 40 dagers ventetid innen psykisk helsevern for barn og unge ble ikke innfridd. Målet om 35 dagers ventetid innen TSB ble innfridd. Kravet om større økning i poliklinisk aktivitet ble innfridd på alle tre områder i forhold til somatikk.
For Helse Vest var veksten i kostnader innen psykisk helsevern for voksne, barn og unge og for TSB lavere enn for somatikk. Det absolutte målet for gjennomsnittlig ventetid ble imidlertid innfridd på alle tre områder. Målet om høyere vekst innen polikliniske konsultasjoner – basert på tall fra 2. tertial 2019 sammenlignet med tall fra 2. tertial 2018 – ble innfridd for psykisk helsevern for barn og unge og for TSB, men ikke for psykisk helsevern for voksne.
I Helse Midt-Norge ble kravet om større vekst i kostnader ikke innfridd hverken for psykisk helsevern for voksne, barn og unge eller for TSB. Det absolutte målet for gjennomsnittlig ventetid ble ikke innfridd for psykisk helsevern for voksne eller barn og unge, men ble innfridd for TSB. Målet om høyere vekst i polikliniske konsultasjoner ble innfridd for TSB, men ikke for psykisk helsevern for voksne eller for barn og unge.
I Helse Nord ble kravet om høyere vekst i kostnader innfridd for psykisk helsevern for voksne, psykisk helsevern for barn og unge og for TSB. Det absolutte målet for gjennomsnittlig ventetid ble ikke innfridd hverken for psykisk helsevern for voksne, barn og unge eller for TSB. Kravet om større økning i poliklinisk aktivitet er heller ikke innfridd hverken for psykisk helsevern for voksne, barn og unge eller TSB i forhold til somatikk.
Pakkeforløp
Pakkeforløp psykisk helse og rus er innført i alle helseregioner. De seks første pakkeforløpene innen psykisk helse og rus ble innført 1. januar 2019 og pakkeforløp gravide og rus lansert høsten 2019. Pakkeforløpene omfatter de fleste pasientene innen psykisk helsevern og TSB. Tall fra 1. tertial 2020 viser at i overkant av 211 000 pasienter ble henvist til pakkeforløp i perioden fra 1. januar 2019 til og med 1. tertial 2020. Sammenlignet med pakkeforløp for kreft, omfatter disse hele forløpet fra pasienten henvises til spesialisthelsetjenesten, til utskrivning og samarbeid med kommunale tjenester er etablert. Pakkeforløpene skal bidra til økt brukermedvirkning og brukertilfredshet, koordinert forløp og ivaretakelse av somatisk helse og gode levevaner. Den første evalueringen viste at det fremkommer liten uenighet om det faglige innholdet i pakkeforløpene, men at ansatte opplever registreringen som belastende. Dette følges opp av helseforetakene og Helsedirektoratet. Departementet har for alle fire regionale helseforetak fraveket krav om rapportering for 2019 pga. datakvalitet. Helsedirektoratet har etablert indikatorer og et dashbord for å følge med på og måle resultatene av pakkeforløpene, og tall fra første tertial 2020 viser bl.a. at andel pakkeforløp gjennomført innen anbefalt forløpstid var 69 pst. De regionale helseforetakene arbeider med implementering, opplæring og oppfølging. Helsedirektoratet forbedrer og videreutvikler pakkeforløpene i samarbeid med relevante aktører.
Epikrisetid i psykisk helsevern voksne og TSB
For 2019 har det vært et mål at minst 50 pst. av epikrisene skal være sendt innen en dag etter utskrivning fra psykisk helsevern og TSB. Det er kun Helse Midt-Norge som har nådd målet, med en måloppnåelse på 73 pst. for TSB og 51 pst. for psykisk helsevern voksne. Tallene fra 3. tertial var ikke klare ved årlig melding, men Helse Vest RHF rapporterer om positiv utvikling, men at det kun er Helse Bergen som har nådd måltallene for begge fagområdene. Helse Nord RHF beskriver at det har vært jobbet med å øke andel epikriser innen en dag i alle helseforetak og at arbeidet må videreføres i 2020. Helse Sør-Øst RHF viser til tall fra 2. tertial 2019 med 45 pst. innen psykisk helsevern voksne og 33 pst. innen TSB. Ingen av de private avtalepartene klarer å oppnå målet, med mellom 20 og 30 pst. av epikrisene innen en dag.
Redusere bruk av tvang i psykisk helsevern
Målet for 2019 om reduksjon i antall pasienter med vedtak om tvangsmidler ble ikke oppnådd på landsbasis. Ingen av de regionale helseforetakene har nådd målet. Antallet pasienter med minst ett tvangsmiddelvedtak har økt med 64 fra foregående år. I 2018 var det 2164 pasienter som hadde minst ett tvangsmiddelvedtak, mens i 2019 var det 2 227.
Pasientrettigheter innen TSB
De regionale helseforetakene ble i 2019 gitt i oppdrag å etablere en arbeidsgruppe bestående av representanter fra brukerorganisasjonene på rusfeltet, representanter fra private tilbydere med avtale innen TSB og de regionale helseforetakene. Arbeidet skulle ledes av Helse Midt-Norge RHF. Arbeidsgruppen hadde følgende mandat:
Utarbeide et grunnlag for felles praksis for rettighetsvurderinger for å sikre at pasientrettighetene til rusavhengige blir ivaretatt på en enhetlig og omforent måte i alle helseforetak
Sikre at alle pasienter på en klar og tydelig måte blir orientert om deres rett til fritt behandlingsvalg og derved mulighet for også å kunne velge en institusjon innen ordningen med fritt behandlingsvalg
Arbeidsgruppen skulle legge berørte retningslinjer og lovverk til grunn for sitt arbeid. Formålet med arbeidet er å forhindre at like lidelser gis ulik rett til nødvendig helsehjelp og unngå at det utvikler seg ulik praksis. Helsedirektoratets prioriteringsveileder skal legges til grunn for arbeidet.
Bedre kvalitet og pasientsikkerhet
Pasientskader
Det er et mål å redusere pasientskader. Alle helseforetak kartlegger journaler ved bruk av metoden Global Trigger Tool (GTT) for å avdekke pasientskader. I oppdragsdokumentet for 2019 var målet at andel pasientskader skulle være lavere enn i 2017. De regionale helseforetakene har i årlig melding rapportert 2018-tall siden tallene for 2019 kommer høsten 2020. I 2018 oppstod det en pasientskade ved 11,9 pst. av sykehusopphold i somatiske sykehus i Norge, mot 13,7 pst. året før. Dette er det laveste nivået som har vært målt siden GTT-undersøkelsen ble startet opp i 2010. Målet om færre pasientskader er nådd på nasjonalt nivå i 2018, men det er stor variasjon mellom helseforetakene i de ulike regionene. GTT-metoden er ikke egnet til å sammenlikne helseforetak, men resultatene skal brukes til å følge egen utvikling som grunnlag for lokalt forbedringsarbeid.
Pasientsikkerhetskultur
Oppdragsdokumentet for 2019 stilte som krav at arbeidet med helse, miljø og sikkerhet (HMS) og pasientsikkerhet må sees i sammenheng. Gjennom undersøkelsen ForBedring kartlegges arbeidsmiljø og sikkerhetskultur gjennom de årlige medarbeiderundersøkelsene for hele spesialisthelsetjenesten. De regionale helseforetakene har en overordnet mal for oppfølgingsarbeidet for ForBedring. Helseforetakene arbeider med å forbedre organiseringen av samarbeidet og lage tiltaksplaner som skal sørge for mer koordinert arbeid mellom kvalitet, pasientsikkerhet og HMS. Undersøkelsen ForBedring legger til rette for å kartlegge andel enheter i helseforetakene som har såkalt modent sikkerhetsklima. Målet for 2019 var at minst 60 pst. av enhetene skulle ha et modent/godt sikkerhetsklima, basert på definisjonen fra pasientsikkerhetsprogrammet. Datagrunnlaget fra ForBedring ga i 2019 ikke grunnlag for rapportering på indikatoren «modent sikkehetsklima» i henhold til Helsedirektoratet/pasientsikkerhetsprogrammets definisjon.
Oppfølging av nasjonal handlingsplan for pasientsikkerhet og kvalitetsforbedring
Nasjonal handlingsplan for pasientsikkerhet og kvalitetsforbedring (2019–2023) skal sikre videreføring av arbeidet fra pasientsikkerhetsprogrammet, fortsatt målrettet og samordnet innsats for bedre pasientsikkerhet, og legge til rette for at krav i forskrift om ledelse og kvalitetsforbedring kan etterleves. De regionale helseforetakene har fått i oppdrag å videreføre arbeidet fra pasientsikkerhetsprogrammet og operasjonalisere og implementere handlingsplanen. Alle de regionale helseforetakene melder at tiltakspakkene fra programmet er videreført. Helse Vest RHF og Helse Nord RHF har utarbeidet regionale handlingsplaner for operasjonalisering og implementering av handlingsplanen, mens Helse Midt-Norge RHF utarbeider regional handlingsplan og er i ferd med å etablere regionalt nettverk for pasientsikkerhet. Helse Sør-Øst RHF har videreført Regionalt nettverk for programledere i helseforetakene da de erfarer at nettverket er velfungerende og med stor grad av læring på tvers i foretaksgruppen. Konkretisering av nasjonal handlingsplan er tema på møtene og helseforetakene følger opp lokalt.
30 pst. reduksjon i samlet forbruk av bredspektrede antibiotika i 2020 sammenliknet med 2012
Nasjonal handlingsplan mot antibiotikaresistens har satt mål om 30 pst. reduksjon i bruk av fem utvalgte bredspektrede midler innen utgangen av 2020. Alle helseforetakene har redusert bruken sammenlignet med forbruket i 2012. Samlet er antall definerte døgndoser (DDD) redusert med 22,8 pst. fra 2012 til 2019, mens den prosentvise nedgangen korrigert for liggedøgn er 16 pst. Helse Nord har i samme periode redusert antall DDD med 18,9 pst., og 16,5 pst. korrigert for liggedøgn. I Helse Midt-Norge er reduksjonen på hhv. 20,2 pst. og 16,5 pst. I Helse Vest er reduksjonen hhv. 29,6 pst. og 15,0 pst. I Helse Sør-Øst er reduksjonen hhv. 21,2 pst. og 15,3 pst.
Korridorpasienter
Det er et mål at det ikke skal være korridorpasienter. På landsbasis ble det rapportert 1,2 pst. korridorpasienter i 3.tertial 2019. Det er en oppgang fra i 2018, da andelen var på 1,0 pst. Helse Midt-Norge har i årene fra 2011–2019 hatt lavest andel korridorpasienter av regionene. I 3.tertial 2019 var andelen korridorpasienter i Helse Midt-Norge 0,6 pst. Helse Vest og Helse Nord har i samme periode ligget høyest med en andel korridorpasienter på 1,5 pst.
Epikrisetid i somatisk spesialisthelsetjeneste
Fra 2019 har det vært et mål at minst 70 pst. av epikrisene skal være sendt innen en dag etter utskrivning fra sykehus. I 3. tertial 2019 ble 58,4 pst. av epikrisene sendt innen en dag etter utskrivning fra sykehus, mens 85,4 pst. ble sendt innen syv dager. Det er en markant forskjell mellom regionene i andelen epikriser sendt innen en dag. I 3. tertial 2019 var andelen epikriser sendt innen en dag på 50,3 pst. i Helse Midt-Norge, mens andelen var på 64,7 pst. i Helse Nord. Forskjellen mellom regionene i andel epikriser sendt innen syv dager er fortsatt liten. Dersom vi ser på året 2019 samlet, ble 57,4 pst. av epikrisene sendt innen en dag etter utskrivning fra sykehuset og 85,5 pst. ble sendt innen syv dager. Det er en økning fra 2018, da andelen var på henholdsvis 54,4 og 84,7 pst. Alle regioner har hatt en positiv utvikling i andel epikriser sendt innen en dag i 2019.
Nasjonal faglig retningslinje for barselomsorgen
De regionale helseforetakene fikk i oppdrag å rapportere hvordan nasjonal faglig retningslinje for barselomsorgen er implementert, spesielt hvordan helseforetakene har fulgt opp anbefalingen om utreisevurdering. Helse Nord RHF opplyser at alle helseforetakene har fulgt opp og implementert retningslinjen. Når det gjelder utskriving, skjer dette etter nasjonale retningslinjer, og i samarbeid med primærhelsetjenesten. Det arbeides med videreutvikling av utreisesamtalen som ledd i oppfølgingen av nasjonale retningslinjer. Helse Vest RHF opplyser at det er etablert gode rutiner for barselomsorgen og at helseforetakene følger tilrådningene om utreisevurdering i tråd med retningslinjen. Videre opplyser Helse Vest RHF at barselomsorgen er organisert i tråd med retningslinjen. Helseforetakene melder om at retningslinjen er implementert i samarbeid med kommunene. Helse Midt Norge RHF opplyser at retningslinjen er implementert og anbefalingen om utreisevurderingen er fulgt opp ved St. Olavs hospital HF og for Helse Møre og Romsdal HF. Arbeidet i helseforetakene skjer i samarbeid med kommunene. Implementeringen har skjedd gjennom å utvikle et pasientforløp hvor det er lagt vekt på individuell tilpasning og en standard liggetid på 6–48 timer. Ved en medisinsk vurdering kan kvinnene ut fra behov ligge lenger. Helse Nord-Trøndelag HF forventer å nå målet i 2020. Helse Sør-Øst RHF opplyser at helseforetakene har implementert nasjonal faglig retningslinje for barselomsorgen, og at anbefalingen om utreisevurdering er fulgt opp. Det er gjennomført dialogmøter/samarbeidsmøter med kommunene, og det arrangeres felles fagdager hvert år, slik at kommunene og helseforetakene har et felles forum for kompetanseheving og dialog. Flere helseforetak har utført en kartlegging i kommunene og på barsel for å bli kjent med utfordringer ved hjemreise og på bakgrunn av kartleggingen kan iverksette tiltak. Tidspunkt for utreise vurderes individuelt i samråd med barselkvinnene. Jordmor gjennomfører utreisesamtale med mor, og ammeveiledning gis. Det er forsterket barselopphold når det er behov for det. Det er også god dialog med kommunene for de kvinnene som trenger spesiell oppfølging etter hjemreise.
Følgetjeneste for gravide
De regionale helseforetakene fikk i oppdrag å gjennomføre en kartlegging av hvordan følgetjenesten for fødende fungerer i helseregionen. Alle helseregionene har kartlagt følgetjenesten for gravide. Helse Sør-Øst RHF melder at det er fire helseforetak som har avtale om følgetjeneste med kommunene i sykehusområdet. Det gjelder Sykehuset Telemark HF, Sykehuset Innlandet HF, Vestre Viken HF og Sørlandet Sykehus HF. Kartleggingen viser at følgetjenesten er organisert ut fra lokale forhold. Helse Midt-Norge RHF melder at alle tre helseforetak i regionen har avtaler om følgetjeneste med kommunene i sitt sykehusområde og avtaler om møtetjenester og behovsutløst møtetjeneste med enkelte kommuner. Helse Vest RHFs kartlegging viser at de tre helseforetakene det er aktuelt for (Helse Førde, Helse Bergen og Helse Fonna), har avtale om felles jordmorvakt/følgetjeneste i samarbeid med de aktuelle kommunene i sykehusområdet. Kommunejordmødrene har vaktordning med døgnkontinuerlig følgetjeneste som del av sin tjeneste. Helse Vest RHF viser til at God Start-enheter ved lokalsykehusene i Lærdal, Nordfjordeid og Odda er baser der det er etablert samarbeid med kommunene, og der kvinnene blir fulgt godt opp. Kommunejordmødrene blir invitert til hospitering og regelmessige samhandlingsmøter. Det er også et godt samarbeid og god informasjonsutveksling ved innføring av nye rutiner. Kartleggingen tyder på at organiseringen og kvaliteten på følgetjenesten for fødende som har lang reisevei til kvinneklinikk/fødeavdeling er god. Helse Nord RHFs kartlegging viser at det er fire helseforetak i regionen som hver for seg har ansvar for følgetjeneste med kommunene i sine sykehusområder. Kartleggingen viser at det er enkelte kommuner hvor det ikke er etablert beredskap, men hvor det praktiseres møtekjøring med ambulanse eller gjøres en individuell vurdering av hver gravid, og ved behov tilbys den gravide å være på fødested syv til ti dager før temin.
Etablere behandlingstilbud for personer som er dømt for å ha utført seksuelle overgrep
De regionale helseforetakene rapporterer om at planleggingen av behandlingstilbudet er gjennomført. Det ventes at tilbudet kommer i gang i løpet av 2021.
Oppfølging av Nasjonal diabetesplan 2017–21 – Netthinneundersøkelser hos personer med diabetes
De regionale helseforetakene har fått i oppdrag å sikre regelmessige netthinneundersøkelser hos personer med diabetes. Det er igangsatt pilotprosjekter for å gi kunnskap om hva som er mulig å få til innenfor dagens løsninger, og hva som krever endringer og verktøy i helsetjenesten, bl.a. utvikling av digitale verktøy som gir en god og sikker arbeidsflyt.
Arbeidet videreføres i 2021 og Helse Nord har ansvar for koordineringen av arbeidet og sikre utviklingen av et nasjonalt tilbud.
Medisinske kvalitetsregistre
De regionale helseforetakene fikk i 2019 i oppdrag å følge opp plan for nye kvalitetsregistre og utarbeide felles årlig statusrapport under ledelse av Helse Nord RHF. Arbeidet følges opp av de regionale helseforetakene i fellesskap. Helse Nord RHF har fått ansvaret for koordineringen og rapporterer på vegne av alle helseregionene. I tråd med plan for nye kvalitetsregistre har arbeidet i 2019 prioritert kvalitetsregistre innen psykisk helsevern og rus. Nasjonalt kvalitetsregister for behandling av skadelig bruk eller avhengighet av rusmidler (Kvarus) ble etablert som nasjonalt register i 2020. Det pågår arbeid for å etablere fire kvalitetsregistre innen psykisk helsevern.
Statusrapport for medisinske kvalitetsregistre 2019 ble oversendt Helse- og omsorgsdepartementet i desember 2019. Den viser bl.a. at 47 av de 51 kvalitetsregistrene med nasjonal status har identifisert nye områder med behov for kvalitetsforbedringstiltak. Resultater fra 35 kvalitetsregistre har ført til kvalitetsforbedringsarbeid eller kvalitetsforbedringsprosjekter, og 36 registre kan vise til at bruk av resultater har ført til endret klinisk praksis i 2018. Det ble publisert 150 vitenskapelige artikler i 2018 basert på data fra medisinske kvalitetsregistre. 29 av registrene samler inn pasientrapporterte data og 50 registre har pasient- eller brukerrepresentasjon i sine fagråd. For nærmere omtale av kvalitetsregistre, se kap. 701, post 21.
Nasjonale brukererfaringsundersøkelser
De regionale helseforetakene ble i 2019 bedt om å påse at helseforetakene deltar i nasjonale brukerundersøkelser i regi av Folkehelseinstituttet og å bruke resultatene aktivt i forbedringsarbeidet. Folkehelseinstituttet har etter oppdrag fra Helse- og omsorgsdepartementet utarbeidet en 5-årig plan for slike undersøkelser. Som en del av planen er det etablert et system for løpende brukerundersøkelser innen døgnbehandling psykisk helsevern og TSB, og det vil også komme løpende undersøkelser innen døgnbehandling somatikk. Slike undersøkelser inkluderer flere pasienter, gir statistisk sikrere resultater og kvartalsvise rapporteringer i tillegg til årlige. Undersøkelsene er utviklet i samarbeid med Helsedirektoratet og de regionale helseforetakene som rapporterer at de har tilrettelagt for deltakelse i undersøkelsene og bruk av resultatene.
Nye metoder
System for nye metoder er under kontinuerlig utvikling. I 2019 fikk de regionale helseforetakene to oppdrag for videreutvikling av systemet. De regionale helseforetakene har i samarbeid med øvrige aktører igangsatt et prosjekt for å utvikle modeller for utfasing av behandlingsmetoder, samt å vurdere særskilt enkelte kirurgiske prosedyrer som utføres i helsetjenesten i dag med sikte på at disse ikke bør benyttes rutinemessig eller kun etter spesifikke kriterier. De regionale helseforetakene rapporterte på oppdragene i en rapport av 1. november 2019. Oppdraget videreføres i 2020 med pilotering av utvalgte modeller og noen utvalgte kirurgiske prosedyrer.
Personell, utdanning og kompetanse
Ny ordning for legenes spesialistutdanning er iverksatt i tråd med krav i forskrift i alle regioner. Det er gjennomført tiltak for bedre å ivareta nasjonal samordning av spesialiseringen, herunder ordninger for koordinering og utvikling av kursporteføljen.
De regionale helseforetakene medvirker i arbeidet i RETHOS til å utvikle innholdet i utdanningene slik at disse samsvarer med tjenestenes behov. RETHOS er et nytt styringssystem for helse- og sosialfaglige utdanninger på universitets- og høyskolenivå iverksatt av Kunnskapsdepartementet. Systemet skal sørge for at studentene forberedes på arbeidsoppgavene og arbeidsmåtene i framtidens helse- og velferdstjenester. Systemet innebærer at programgrupper bestående hovedsakelig av representanter fra helse- og omsorgstjenestene og utdanningsinstitusjonene utarbeider forskrifter med retningslinjer for hver enkelt utdanning. Retningslinjene inneholder læringsutbyttebeskrivelser som skal være felles for alle de omfattede utdanningene. Strukturen med programgrupper innebærer at tjenestene får formell og reell innflytelse på kompetansen til nyutdannet helsepersonell. De regionale helseforetakenes medvirkning i arbeidet foregår primært i programgruppene, med representasjon fra helseforetaksnivået.
Praksisundervisning for studenter i helsefagene skjer i helse- og omsorgstjenesten. Praksisutdanningen er avgjørende for at studentene skal oppnå nødvendig kompetanse i sitt yrke. Helseforetakene gir årlig praksisundervisning av kortere eller lengre varighet til flere tusen studenter. Det er viktig at undervisningen i praksisfeltet har god kvalitet og er godt organisert. Samarbeidet med universitet og høyskolesektoren er vesentlig. De regionale helseforetakene melder at helseforetakene har jobbet med forbedret gjennomføring av praksisundervisningen gjennom bl.a. samarbeidsprosjekter med utdanningsinstitusjoner for å styrke kvaliteten og øke kapasiteten i studentveiledningen av praksisundervisning. De rapporterer om gode eksempler på innføring av nye veiledningsmodeller som både hever kvaliteten og øker antallet praksisplasser. Eksempler på tiltak er formalisering av veilederkompetanse hos de ansatte, at flere studenter har praksis ved samme praksissted slik at en veileder kan bistå flere studenter samtidig, kunnskapsbaserte prosedyrer, støtte til prosjekter med delte stillinger mellom utdanningsinstitusjonene og helseforetakene, samt inspirasjonsseminar for veiledere, studenter og ledere mm.
Forskning og innovasjon
Samlede forskningspoeng omfatter publikasjonspoeng, poeng for doktorgrader, poeng for tildeling av ekstern finansiering fra Norges forskningsråd og EU (finansieringspoeng) og for første gang poeng for kliniske behandlingsstudier.
Det ble registrert 4 407 publikasjoner (vitenskapelige artikler, monografier og antologier) fra helseforetakene i 2019 og rapportert inn 312 avlagte doktorgrader, mot 305 doktorgrader i 2018. Det er små endringer samlet i målesystemet sammenlignet med 2018. På regionsnivå er det først og fremst en relativt sterk vekst i Helse Vest med hensyn til doktorgrader som skiller seg ut. Helse Vests prosentandel av doktorgradspoengene har økt fra 19,8 pst. i fjor til 24,2 pst. i år. Som i 2018 lå prosentandelen av poengene som gis for ekstern finansiering fra EU og Norges forskningsråd på 12 pst. Den regionale fordelingen av poeng for ekstern finansiering skiller seg fra publiseringspoengene, med en sterkere konsentrasjon i Helse Sør-Øst. I 2019 hadde 57,5 pst. av artiklene internasjonalt medforfatterskap (mål: over 40 pst.) og 23,2 pst. var publisert i ledende tidsskrifter (mål: over 20 pst.).
I 2019 var helseforetakene totalt involvert i 497 kliniske behandlingsstudier som utløser poeng i det nasjonale målesystemet. Det er viktig å presisere at helseforetakene var involvert i et enda større antall studier enn 497, men formålet med målingen er ikke å presentere statistikk for alle pågående kliniske behandlingsstudier, men for studier som har inkludert pasienter i 2019.
Helse Sør-Øst hadde en andel på 62 pst. av de totale forskningspoengene inkludert poeng for kliniske behandlingsstudier, etterfulgt av Helse Vest med 18,4 pst., Helse Midt-Norge med 11,6 pst. og Helse Nord med 7,6 pst. Nærmere beskrivelse av resultater fra helsemålingen for 2019 for de regionale helseforetakene og underliggende helseforetak er tilgjengelig på regjeringens nettsider.
De regionale helseforetakene forbereder i 2020 at alle vitenskapelige publikasjoner som utgår fra forskningsmidler utlyst i de regionale helseforetakene fra og med 1. januar 2021 skal være åpent tilgjengelige.
I alle fire regionale helseforetak er det rapportert på ny indikator for kliniske behandlingsstudier i helseforetakene i 2019, det vises til omtale i del II, kap. 732 og omtale på regjeringens nettsider.
I alle fire regionale helseforetak er det rapportert på aktivitetsfaktoren i ny innovasjonsindikator. Resultatene indikerer økt oppmerksomhet på registrering og oppfølging av innovasjonsprosjekter lokalt. Tallene viser en økning i antall innovasjonsaktiviteter med fremdrift. Den andre faktoren som handler om nytte er pilotert ved fire universitetssykehus. Det tas sikte på at alle helseforetak rapporterer på nytte fra 2020.
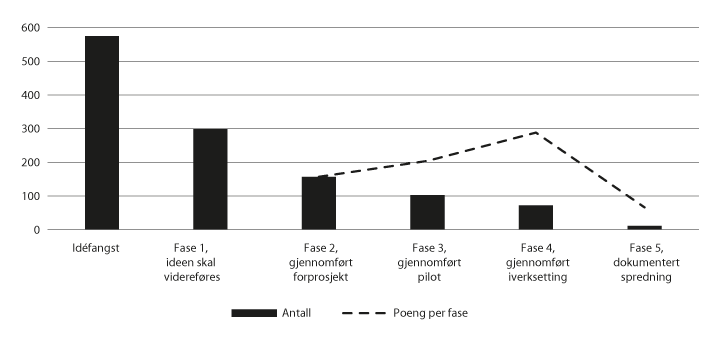
Figur 5.1 Innovasjonsaktivitet og innovasjonspoeng, 2019
Første målepunkt for innovasjonsindikatoren aktivitet. Det er fasene 2-5 som utløser innovasjonspoeng. I alt 18 helseforetak har levert aktivitetstall i 2019, men ikke alle for hele året. Data fra Induct.
Helseforetak og private ideelle har rapportert 3 230 forskningsårsverk og samlede driftskostnader til forskning på vel 4,35 mrd. kroner i 2019. Beløpet inkluderer forskning finansiert over kap. 732 og av eksterne forskningskilder. Forskningskostnadene utgjorde i gjennomsnitt 2,9 pst. av rapporteringsenhetenes samlede driftskostnader til alle sykehusenes oppgaver. Økningen i forskningsaktiviteten følger aktivitetsveksten for øvrig.
For syvende år på rad har de regionale helseforetakene utarbeidet en felles årlig rapport, Forskning og innovasjon til pasientens beste, Nasjonal rapport fra spesialisthelsetjenesten 2019. I rapporten presenteres et utvalg av prosjektene som gjennomføres i spesialisthelsetjenesten og nasjonale nøkkeltall for forskning og innovasjon legges frem. Kreftforskning er det fagområdet som ble tildelt mest forskningsmidler. Om lag 65 pst. av prosjektene i helseregionene oppgis å være kliniske studier, mens om lag 25 pst. er en klinisk behandlingsstudie. 16 pst. av prosjektene har benyttet ett eller flere kvalitetsregistre i sin forskning. Andelen prosjekter som rapporterer brukermedvirkning i forskning har økt hvert år siden 2014, andelen i 2019 var 75 pst.
De regionale helseforetakene tildelte etter utlysning i 2019 149 mill. kroner til ni store, nasjonale kliniske multisenterstudier gjennom Program for klinisk behandlingsforskning. Ett av disse har et forskningsformål som sammenfaller med innspill som har kommet gjennom systemet for Nye metoder. De regionale helseforetakene har utredet hvordan identifiserte kunnskapsbehov i Nye metoder kan knyttes til Program for klinisk behandlingsforskning, herunder muligheter for samfinansiering med ideelle organisasjoner og stiftelser.
De regionale helseforetakene har i samarbeid med KS overtatt ansvaret for Nasjonalt kompetansenettverk for behovsdrevet tjenesteinnovasjon i helse- og omsorgssektoren (InnoMed). Se også omtale under kap. 781, post 21.
De regionale helseforetakene har i samarbeid med næringslivet utredet hvordan nasjonal infrastruktur for kliniske studier, NorCRIN kan kobles tettere til næringslivet gjennom en partnerskapsmodell. Rapporten oversendes departementet høsten 2020.
Persontilpasset medisin
Det nasjonale kompetansenettverket for persontilpasset medisin er etablert. Arbeidet i de regionale nettverkene og i nasjonalt kompetansenettverk har kommet godt i gang.
Nettverket skal bidra til standardisering av prosedyrer og metoder, utvikling av nasjonale faglige retningslinjer og oppbygging av regional kompetanse. Infrastruktur for persontilpasset medisin, herunder molekylære tester, genpaneler og biomarkører til bruk i forskning og klinisk praksis er under etablering i alle regioner.
Ekspertpanelet for spesialisthelsetjenesten
Ekspertpanelet for spesialisthelsetjenesten er et organ for rådgivning ved alvorlig livsforkortende sykdom. Ekspertpanelet skal kunne gi råd om adekvat etablert behandling er gitt, om det er aktuelle kliniske studier for pasienten i Norge eller i utlandet, fortrinnsvis Norden, om det er aktuelt med en utprøvende behandlingsmetode utenfor en klinisk studie i Norge eller om et udokumentert behandlingstilbud pasienten selv har innhentet og ønsker råd om. Beslutninger tatt av Beslutningsforum for nye metoder skal følges av ekspertpanelet, og ekspertpanelet skal ikke gi råd om behandling som er under vurdering i Nye Metoder. I 2019 har Ekspertpanelet gitt råd i 108 saker. Gjennomsnittlig behandlingstid av sakene var ni dager. Det var en lik kjønnsfordeling og gjennomsnittsalder var 65 år. Hvilke råd som ble gitt og hvorvidt de ble fulgt følger av figuren under.

Figur 5.2 Fordeling av råd i saker Ekspertpanelet har vurdert, 2019
Kilde: Årsrapport Nasjonalt ekspertpanel
Private ideelle
I statsbudsjettet for 2020 satt regjeringen seg som mål å doble de ideelles andel av den samlede helse- og omsorgstjenesten. De regionale helseforetakene er i foretaksmøtet januar 2020 bedt om å følge opp måltallet innenfor rammene av anskaffelsesregelverket. Videre er de bedt om å videreutvikle sine strategier for å øke andelen ideelle, og vurdere mulighetene for å stille kvalitetskrav som bedre tar hensyn til leverandørenes særegenheter, inkludert bruk av frivillige og likemannsarbeid. De regionale helseforetakene rapporterer på dette oppdrag i årlig melding 2020 som kommer i mars 2021. De regionale helseforetakenes rapportering på bruk av private i 2019 viser en svak vekst i kjøp fra ideelle leverandører.
Økonomi og investeringer
God kontroll med økonomien er en forutsetning for riktige prioriteringer og legger grunnlaget for en bærekraftig utvikling av spesialisthelsetjenesten. Helse- og omsorgsdepartementet har i 2019 hatt en tett oppfølging av de regionale helseforetakene. De regionale helseforetakene har rapportert til departementet hver måned på økonomisk resultat, likviditet, aktivitet, bemanning og sykefravær, samt tertialvis på kontantstrøm og investeringer. Rapporteringen følges opp i møter mellom departementet og de regionale helseforetakene.
Det ble i felles foretaksmøte i januar 2019 stilt krav om at alle de regionale helseforetakene skulle innrette virksomheten innenfor de økonomiske rammer og krav som fulgte av Prop. 1 S (2018–2019), foretaksmøtet og oppdragsdokumentet for 2019, slik at sørge for-ansvaret oppfylles og at det legges til rette for en bærekraftig utvikling over tid. Det ble også satt en ramme for bruk av driftskreditt.
Årsregnskapene for 2019 ble godkjent i felles foretaksmøter i juni 2020. Alle helseregioner oppnådde positive økonomiske resultater i 2019. Det ble i 2019 et samlet positivt resultat på 3 382 mill. kroner, som er 140 mill. kroner bedre enn i 2018. De positive resultatene må ses opp mot investeringsbehovene og -planene i årene framover og at foretakene tidligere har gått med underskudd.
Resultatet i 2019 påvirkes både av inntektsførte netto gevinster ved salg av anleggsmidler på om lag 139 mill. kroner og kostnadsførte nedskrivninger av eiendeler på om lag 94 mill. kroner. Slike nedskrivninger foretas når eiendeler har et varig verdifall, og denne type engangseffekter er ikke direkte knyttet til den ordinære driften av foretakene. Tatt hensyn til disse effektene er departementets vurderingsgrunnlag for resultatoppnåelse et positivt resultat på 3 337 mill. kroner, som er 248 mill. kroner bedre enn i 2018.
Tabell 5.5 Årsresultat 2017–2019 (mill. kroner)
Helse Sør-Øst | Helse Vest | Helse Midt-Norge | Helse Nord | Sum | |
|---|---|---|---|---|---|
Årsresultat 2017 | 1 016 | 577 | 307 | 383 | 2 283 |
Årsresultat 2018 | 1 768 | 668 | 602 | 205 | 3 242 |
Årsresultat 2019 | 2 009 | 662 | 530 | 181 | 3 382 |
Samlet sett har helseforetakene budsjettert med positive resultater på om lag 2 mrd. kroner i 2020. De budsjetterte resultatene må sees i sammenheng med de regionale helseforetakenes investeringsplaner og helseforetakenes behov for egenkapital ved investeringer. Det er for 2020 stilt krav om at de regionale helseforetakene skal legge til rette for en bærekraftig utvikling over tid. Videre skal de sikre en forsvarlig likviditetsstyring og håndtere driftskreditten innenfor vedtatte rammer.
Tabell 5.6 Budsjettert økonomisk resultat i 2020 (mill. kroner)
Helse Sør-Øst | Helse Vest | Helse Midt-Norge | Helse Nord | Sum | |
|---|---|---|---|---|---|
Budsjett 2020 | 1 058 | 444 | 262 | 236 | 2 000 |
For 2020 har driftssituasjonen for de regionale helseforetakene blitt endret som følge av virusutbruddet. Det vises til omtale under punkt 2.2.
Investeringer
De regionale helseforetakene har et helhetlig ansvar for investeringer og drift i sykehusene. Midler til investeringer inngår derfor i basisbevilgningen og ikke som øremerkede tilskudd. Større prosjekter kan delvis lånefinansieres ved låneopptak gjennom Helse- og omsorgsdepartementet. Fra 2017 har helseforetakene kunnet få lån på inntil 70 pst. av forventet prosjektkostnad inklusiv usikkerhetsmargin (P85), basert på kvalitetssikrede konseptplaner.
Styringssystemet for investeringer bygger på en kombinasjon av at foretakene er gitt utstrakte fullmakter på investeringsområdet samtidig som det skjer en oppfølging og styring på overordnet nivå. For prosjekter over 500 mill. kroner skal resultater og vurderinger etter endt konseptfase legges fram for departementet, sammen med ekstern kvalitetssikring. Dette danner også grunnlag for lånesøknad til prosjektet.
De årlige kostnadene knyttet til investeringer fremkommer i foretakenes regnskaper som avskrivninger og reflekterer slitasje og elde på bygg og utstyr fra tidligere års investeringer. For å opprettholde verdien på foretakenes eiendeler må de årlige investeringene over tid være lik de årlige avskrivningene. Mens avskrivningskostnaden er en relativt stabil størrelse og utgjorde 6,9 mrd. kroner i 2019, vil de årlige investeringene variere avhengig av hvilke utbygginger som pågår. Skal sykehusbygg og -utstyr oppgraderes i tråd med dagens krav og standarder og nye teknologiske løsninger må investeringsnivået ligge over årlige avskrivninger. I 2019 investerte helseforetakene for 11,5 mrd. kroner. Hensyntatt av- og nedskrivninger, samt salg og korrigeringer i balansen, innebar dette at den regnskapsmessige verdien på helseforetakenes driftsmidler samlet sett økte med 4 471 mill. kroner i 2019.
Tabell 5.7 Utvikling i helseforetakenes verdi på bygg, utstyr og immaterielle verdier 2003–2019
2003 | 2014 | 2018 | 2019 | Endring 2018–19 | Pst. endr. 2018–19 | Pst. endr. 2014–19 | Pst. endr. 2003–19 | |
|---|---|---|---|---|---|---|---|---|
Helse Sør-Øst | 36 913 | 45 097 | 45 272 | 46 843 | 1 572 | 3,5 | 3,9 | 26,9 |
Helse Vest | 12 095 | 14 445 | 16 618 | 18 471 | 1 854 | 11,2 | 27,9 | 52,7 |
Helse Midt-Norge | 9 001 | 14 094 | 13 226 | 13 670 | 444 | 3,4 | -3,0 | 51,9 |
Helse Nord | 8 578 | 10 371 | 15 430 | 16 032 | 602 | 3,9 | 50,2 | 86,9 |
Sum | 66 587 | 84 306 | 90 545 | 95 017 | 4 471 | 4,9 | 12,7 | 42,7 |
Kilde: Helseforetakenes regnskaper 2018
Ved innføringen av helseforetaksmodellen ble det foretatt en verdsetting av helseforetakenes bygningsmasse og utstyr til 66 mrd. kroner. I perioden 2014–2019 har den regnskapsmessige verdien av sykehusenes bygg og utstyr økt med 10,7 mrd. kroner, fra 84,3 mrd. kroner til 95 mrd. kroner. Det er store variasjoner mellom de regionale helseforetakene. Helse Nord er den regionen med relativt størst økning i verdien av bygg og utstyr i perioden fra 2014, mens Helse Vest har den relativt største økningen siste året. Her gjennomfører nå alle helseforetakene i regionen større utbyggingsprosjekter. Helse Midt-Norge har hatt en negativ utvikling de siste seks årene, men denne regionen gjennomførte store investeringer før 2014. Helse Sør-Øst har den laveste relative økningen siden helseforetakene ble etablert, men denne regionen har nå omfattende oppgraderingsplaner. Oppgradering og fornying av bygningsmassen er en kontinuerlig prosess for å tilpasse bygg til dagens drift og for å få en mer funksjonell bygningsmasse, men de store prosjektene vil variere mellom regioner og helseforetak. Helseforetakene må prioritere sine investeringsplaner innenfor tilgjengelige økonomiske og finansielle rammer. Samtidig må det settes av midler til ordinært vedlikehold.
Økonomiske langtidsplaner
De regionale helseforetakene oppdaterer årlig økonomisk langtidsplan. De økonomiske langtidsplanene bygger på vedtatte strategier i de regionale helseforetakene, som igjen baseres på nasjonale strategier og føringer, og gjeldende økonomiske rammebetingelser.
De regionale helseforetakene forvalter betydelige beløp på vegne av samfunnet for å sikre gode spesialisthelsetjenester. Langsiktig planlegging og prioriteringer er en forutsetning for å sikre gode sykehustjenester. De regionale helseforetakene legger gjennom sine langtidsplaner til rette for at helseforetakene kan nå målene for pasientbehandlingen. Langtidsplanene tar hensyn til hvordan befolkningsutvikling, sykdomsutvikling, utvikling innen medisinsk teknologi og forventningene til helsetjenestene vil påvirke behov og etterspørsel etter helsetjenester. Videre gjøres det prioriteringer knyttet til personell og kompetanse, bygg og utstyr, IKT og annen viktig infrastruktur, samt hvordan helseforetakene kan tilpasse tjenestene for å møte utfordringer innenfor de økonomiske rammene.
Det er gjennom god styring og god drift at helseforetakene legger grunnlaget for en bærekraftig utvikling og forbedring av behandlingstilbudet. De regionale helseforetakene har ansvar både for drift og investeringer og må planlegge langsiktig og se dette i sammenheng.
Tabell 5.8 Helseforetakenes investeringsplaner i perioden 2021–2024 (mill. kroner)
2021 | 2022 | 2023 | 2024 | Sum | |
|---|---|---|---|---|---|
Prosjekter og bygningsmessige investeringer over 500 mill. kroner | 12 999 | 14 901 | 15 526 | 13 003 | 56 429 |
Øvrige bygningsmessige investeringer | 2 121 | 2 105 | 3 963 | 2 234 | 10 423 |
Medisinskteknisk utstyr | 1 561 | 1 604 | 1 324 | 1 506 | 5 995 |
IKT | 3 003 | 2 803 | 2 787 | 2 751 | 11 344 |
Annet | 536 | 574 | 517 | 508 | 2 136 |
Sum totale investeringer | 20 221 | 21 987 | 24 118 | 20 003 | 86 328 |
Det inngår betydelige midler til medisinsk-teknisk-utstyr og IKT i prosjekter over 500 mill. kroner.
Helseforetakenes langtidsplaner viser at de planlegger investeringer for om lag 86 mrd. kroner i perioden 2021 til 2024. Planene forutsetter fortsatt effektivisering i helseforetakene, god økonomisk kontroll og forutsigbare rammebetingelser.
Helse Sør-Øst
I perioden 2021–2024 planlegger Helse Sør-Øst å investere for 48,4 mrd. kroner.
Prosjekter over 500 mill. kroner under gjennomføring:
vedlikeholdsinvesteringer ved Oslo universitetssykehus
Tønsbergprosjektet ved Sykehuset i Vestfold
nytt psykiatribygg ved Sørlandet sykehus
nytt sykehus i Drammen i Vestre Viken
nytt klinikkbygg og protonanlegg ved Radiumhospitalet ved Oslo universitetssykehus
første trinn i utvikling av nye Aker og Nye Rikshospitalet ved Oslo universitetssykehus
I tillegg gjennomføres program for standardiserings- og IKT-infrastrukturmodernisering.
Prosjekter over 500 mill. kroner under planlegging:
ny regional sikkerhetsavdeling ved Oslo universitetssykehus
utbygging ved Sykehuset Telemark, Skien, inkludert stråleterapi
nytt bygg for psykisk helsevern ved Akershus universitetssykehus
videreutvikling av Sykehuset Innlandet (Mjøssykehuset)
stråle- og somatikkbygg ved Akershus universitetssykehus
Det ligger inne flere prosjekter i helseforetakenes økonomiske langtidsplaner som planlegges gjennomført og som er regionalt prioritert, men som avhenger dels av fremdriften i andre prosjekter og dels av planlagt resultatutvikling. Dette gjelder bl.a. nytt akuttbygg ved Sørlandet sykehus og videreutvikling av Oslo universitetssykehus, etappe 2.
Det er inngått avtale med Oslo kommune om utbygging av storbylegevakt på Aker, hvor Oslo universitetssykehus skal leie arealer. Driften av storbylegevakt vil bli videreført innenfor rammen av dagens samarbeid mellom Oslo universitetssykehus HF og Oslo kommune.
Helse Vest
I perioden 2021–2024 planlegger Helse Vest å investere for 18,2 mrd. kroner.
Prosjekter over 500 mill. kroner under gjennomføring:
byggetrinn 2 av nytt barne- og ungdomssykehus ved Haukeland universitetssjukehus i Helse Bergen
oppgradering og modernisering ved Helse Førde
oppgradering av sentralblokken ved Haukeland universitetssjukehus
nytt sykehus i Stavanger
rehabilitering og nybygg ved Haugesund sjukehus i Helse Fonna
protonbygg ved Haukeland universitetssjukehus i Helse Bergen
Prosjekter over 500 mill. kroner under planlegging
Sluttføring av byggetrinn 1 ved Stavangerutbyggingen ved gjennomføring av E-bygget
I tillegg pågår det planarbeid knyttet til ombygging av sentralblokken ved Haukeland universitetssjukehus i Helse Bergen og et byggetrinn til ved Helse Fonna.
Helse Midt-Norge
I perioden 2021–2024 planlegger Helse Midt-Norge å investere for 10,5 mrd. kroner, inklusiv investeringer i Helseplattformen.
Prosjekter over 500 mill. kroner under gjennomføring:
nytt sykehus i Nordmøre og Romsdal
Helseplattformen
I tillegg pågår det planarbeid knyttet til senter for psykisk helse ved St. Olavs hospital.
Helse Nord
I perioden 2021–2024 planlegger Helse Nord å investere for 8,4 mrd. kroner.
Prosjekter over 500 mill. kroner under gjennomføring:
ferdigstilling av nybygg og renovering ved Nordlandssykehuset, Bodø
nytt sykehus i Narvik ved Universitetssykehuset Nord-Norge
nytt sykehus i Hammerfest ved Finnmarkssykehuset
Prosjekter over 500 mill. kroner under planlegging:
utvikling av Helgelandssykehuset
I tillegg pågår det utredningsarbeid om etablering av psykiatribygg ved Universitetssykehuset Nord-Norge.
6 Utviklingstrekk i omsorgstjenesten
De kommunale helse- og omsorgstjenestene er i kontinuerlig utvikling. Kommunene har over tid fått nye oppgaver, og samtidig har de hatt en stor tilvekst av nye brukergrupper med behov for både fysisk, psykisk og sosial omsorg, støtte og bistand. Det ytes stadig mer kompleks medisinsk behandling i de kommunale tjenestene. Samtidig er det i kommunene en dreining fra tradisjonelle institusjonstjenester til hjemmebaserte tjenester.
6.1 Brukere av helse- og omsorgstjenestene
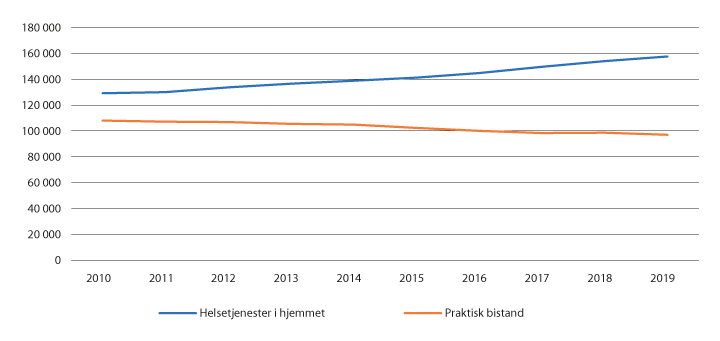
Datakilder som Kostra og Kommunalt pasient- og brukerregister (KPR) gir detaljert informasjon om omsorgstjenestenes brukere og hvilke tjenester de får. Fra 2018 til 2019 viser tallene fra SSB at det blir 3,6 pst. flere brukere av helsetjenester i hjemmet målt per 31.12. Tallene viser også at det er flere som bor på institusjon. Veksten i institusjonsbruk knytter seg til tidsbegrensede opphold, der økningen er på 8 pst. fra 2018. Når det gjelder bruken av langtidsopphold på institusjon fortsetter dette å gå noe ned, med en reduksjon på 0,4 pst. fra 2018 til 2019.
Av omsorgstjenestens mottakere per 31.12.20191 viser tall fra KPR at om lag 70 pst. var tjenestemottaker i eget hjem, om lag 15 pst. hadde vedtak om opphold i institusjon. Om lag 15 pst. bor i bolig som kommunen stiller til disposisjon.
Blant mottakerne med langtidsopphold i institusjon har 86 pst. omfattende bistandsbehov. Til sammenligning var det 10 pst. av dem som bor i egen bolig som hadde omfattende bistandsbehov.
Figur 6.1 Beboere i helse- og omsorgsinstitusjoner og mottakere av hjemmesykepleie og/eller praktisk bistand 2010–2019
Kilde: Statistisk sentralbyrå
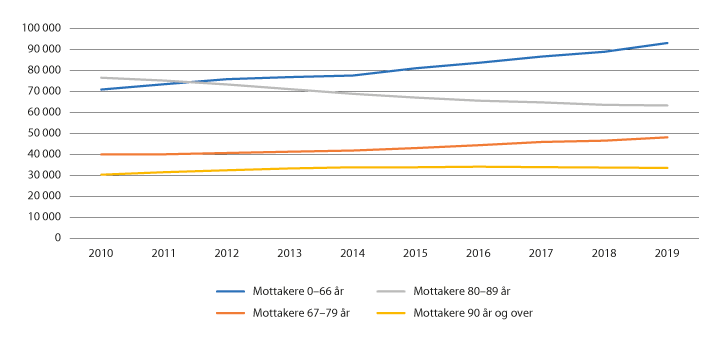
De kommunale omsorgstjenestene har mottakere i alle aldre med ulike og varierte behov, både mht. boform og tjenestetilbud. Antall brukere og andelen som mottar helse- og omsorgstjenester øker med alderen. I aldersgruppen 80–89 år er halvparten brukere av kommunale omsorgstjenester gjennom året. I aldersgruppen 90 år og eldre mottar nær 90 pst. en eller flere tjenester. Ser man bort fra den aller yngste aldersgruppen (0–17 år) er kvinnene de største brukere av helse- og omsorgstjenester. Mer enn hver tredje mottaker av omsorgstjenester ved slutten av året er nå personer under 67 år. Utviklingen med en økende andel yngre brukere vil være en utfordring for omsorgstjenestene
Morgendagens eldre vil ha andre ressurser å møte alderdommen med i form av bedre helse, bedre økonomi, bedre boforhold og høyere utdanning sammenliknet med tidligere generasjoner. Dette kan vi også observere ved at antallet eldre brukere av omsorgstjenestene ikke øker i samme takt som endringen i eldrebefolkningen. Den økende eldrebefolkningen fremover kommer like fullt til å være en driver bak veksten i tjenestene.
Figur 6.2 Antall mottakere av hjemmesykepleie og/eller praktisk bistand 2010–2019
Merknad: Personer som mottar begge tjenestene inngår i begge grafene.
Kilde: Statistisk sentralbyrå
Mange av de som mottar omsorgstjenester ønsker å bo hjemme så lenge som mulig. De største endringene over tid i de kommunale omsorgstjenestene skjer derfor i hjemmetjenestene.
Tall fra SSB viser at det ved utgangen av 2019 var om lag 3 600 brukere som mottok tjenester organisert som brukerstyrt personlig assistanse (BPA). Fra 2015 ble det innført en rett til BPA for personer under 67 år med langvarig og stort behov for personlig assistanse. Rettigheten omfatter også personer med foreldreansvar for hjemmeboende barn under 18 år med nedsatt funksjonsevne. Det har vært en økning i antall BPA-mottakere fra 2010 til 2019 på om lag 35 pst., økningen fra og med 2015 har vært på om lag 20 pst.
6.2 Personell
Det har i perioden 2010–2019 vært en betydelig økning i antall årsverk i de kommunale omsorgstjenestene. Veksten har i stor grad kommet i hjemmetjenestene.
Tabell 6.1 Årsverk i omsorgstjenestene 2010–2019 (mill. kroner) 2010–2019
2010 | 2011 | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | |
|---|---|---|---|---|---|---|---|---|---|---|
Årsverk1 | 126 227 | 128 902 | 131 180 | 132 694 | 134 324 | 131 097 | 132 740 | 137 003 | 140 240 | 144 581 |
1 SSB har tatt i bruk en ny metode som gir bedre informasjon om årsverk fra 2015, omtalt på ssb.no. Derfor er det brudd i statistikken mellom 2014–2015.
Kilde: Statistisk sentralbyrå
Antall avtalte årsverk i omsorgstjenestene i 2019 var om lag 144 600. Det er en prosentvis økning fra 2018 på rundt 3 pst. Blant personell i omsorgstjenestene er andelen årsverk i brukerrettet tjeneste med helse- og sosialfaglig utdanning økt fra om lag 77,1 pst. i 2018 til om lag 77,5 pst. i 2019.
Det er utfordringer knyttet til tilgangen på helsefagarbeidere, som er den største utdanningsgruppen i omsorgssektoren. Etter omleggingen av hjelpepleier- og omsorgsarbeiderutdanningen til helsearbeiderfaget har tilgangen på denne utdanningsgruppen blitt betydelig redusert.
NAV estimerte i 2019 en mangel på 4 500 sykepleiere, 1 100 spesialsykepleiere og 2 650 helsefagarbeidere for helse- og omsorgstjenestene som helhet. KS' arbeidsgivermonitor for 2019 viser at det er særlig krevende å rekruttere sykepleiere. Beregninger foretatt av SSB i 2019 i Helsemod viser en økende mangel på særlig sykepleiere og helsefagarbeidere i årene fremover. Dette berører særlig omsorgstjenestene.
6.3 Botilbud
Kommunene tilbyr plasser i institusjon eller plass i ulike former for omsorgsboliger til personer med behov for et tilrettelagt botilbud. Antallet institusjonsplasser har som helhet blitt noe redusert de siste to tiårene. Det er først og fremst de gamle aldershjemmene som er tatt ut av drift. I 2019 var det om lag 39 500 sykehjemsplasser. Standarden på institusjonsplassene fortsetter å øke. I 2019 var utgjorde enerommene 98,3 pst av alle rom.
Tall fra SSB viser at det ved utgangen av 2019 var om lag 24 600 beboere i boliger med heldøgns bemanning. Dette kommer i tillegg til de som mottar heldøgns tjenester i syke- og aldershjem og i eget hjem. Dekningsgraden for plasser i institusjon og bolig med heldøgns bemanning for befolkningen over 80 år per 31.12 har de siste 10 årene ligget stabilt rundt 28/29 pst. I 2019 var den om lag 28 pst. Samtidig får mange brukere et omfattende tjenestetilbud i hjemmet. Utviklingen av tjenestetilbudet i omsorgssektoren må vurderes ut fra det samlede tilbudet i både sykehjem, omsorgsboliger og eget hjem. Det vises for øvrig til omtale av investeringstilskudd til heldøgns omsorgsplasser under kap. 761, post 63 og 69.
6.4 Kommunenes utgifter til omsorgstjenester
Tall fra Kostra (SSB) viser at kommunenes brutto driftsutgifter til omsorgstjenestene var om lag 128,5 mrd. kroner i 2019. Det vesentligste av kommunenes utgifter til omsorgstjenesten finansieres gjennom kommunenes frie inntekter. For kommunene utgjorde inntektene fra brukerbetaling for opphold i institusjon og for praktisk bistand til sammen om lag 7,5 mrd. kroner i 2019. I tillegg bevilges en rekke øremerkede tilskudd til omsorgsformål over Helse- og omsorgsdepartementets budsjett, bl.a. investeringstilskudd til heldøgns omsorgsplasser. Det ble utbetalt om lag 10,5 mrd. kroner over Kommunal- og moderniseringsdepartementets budsjett til kommunene gjennom toppfinansieringsordningen for ressurskrevende tjenester, for utgifter påløpt i 2019.
Tabell 6.2 Utvikling i brutto driftsutgifter i kommunene, utgifter til pleie- og omsorg og kommunehelsetjenester (mrd. kroner) 2010–2019
Brutto driftsutgifter | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 |
|---|---|---|---|---|---|---|---|---|---|---|
Kommunene | 303,7 | 321,5 | 343,2 | 363,2 | 379,2 | 389,1 | 410,0 | 434,3 | 454,8 | 478,0 |
Kommune- helsetjenester | 11,3 | 12,2 | 13,0 | 13,9 | 15,0 | 15,5 | 16,8 | 17,8 | 19,4 | 21,0 |
Omsorgs tjenester | 78,6 | 83,2 | 90,2 | 94,5 | 100,9 | 101,8 | 107,4 | 112,7 | 121,1 | 128,5 |
Kilde: Statistisk sentralbyrå
7 Kompetanseløft 2025
7.1 Innledning
Kompetanseløft 2025 er regjeringens plan for rekruttering, kompetanse og fagutvikling i den kommunale helse- og omsorgstjenesten og den fylkeskommunale tannhelsetjenesten. Målet med Kompetanseløft 2025 er å bidra til en faglig sterk tjeneste, og til å sikre at den kommunale helse- og omsorgstjenesten og den fylkeskommunale tannhelsetjenesten har tilstrekkelig og kompetent bemanning.
Regjeringen vil skape pasientens og brukernes helse- og omsorgstjeneste, der alle har likeverdig tilgang til helse- og omsorgstjenester og tannhelsetjenester av god kvalitet. Regjeringen er opptatt av å redusere bruken av deltid, og at det etableres en heltidskultur i helse- og omsorgstjenesten. Gode helse- og omsorgstjenester skapes når pasienten og brukeren møter personell med høy faglig kompetanse og faglig bredde, når det er flest mulig ansatte i hele og faste stillinger og god kontinuitet i bemanningen, og når det er et godt samspill mellom pasienten/brukeren og personellet. Pasientens stemme skal bli hørt, både i møtet mellom pasient og behandler og i utviklingen av helse- og omsorgstjenestene.
Kompetanseløftet 2025 er et virkemiddel i arbeidet med å utvikle en fremtidsrettet og brukerorientert helse- og omsorgstjeneste. Regjeringen vil bl.a. fremme kommunenes evne til omstilling og kvalitetsforbedring i helse- og omsorgstjenesten, øke tilgjengelighet og kapasitet, styrke kvaliteten i helse- og omsorgstjenesten til spesielt brukere med omfattende behov, fremme god helse og livskvalitet og redusere sosiale forskjeller i helse.
Innbyggertallet i Norge stiger, vi blir flere eldre, og sykdomsbildet er i endring. Det er derfor behov for å videreutvikle og utvikle kompetanse og arbeidsmåter for å møte behovene, og å styrke bærekraften i tjenestene. En bærekraftig helse- og omsorgstjeneste forutsetter at vi utnytter mulighetene som ligger i teknologi, tjenesteutvikling og kompetansen hos de ansatte og pasientene/brukerne, og at vi tar i bruk samfunnets ressurser på nye og bedre måter.
Kompetanseløft 2025 skal følge opp vedtatt politikk og nasjonale strategier. Av disse vil vi bl.a. nevne Meld. St. 26 (2014–2015) Fremtidens primærhelsetjeneste, Stortingets behandling av Meld. St. 29 (2012–2013) Morgendagens omsorg, Meld. St.15 (2017–2018) Leve hele livet – En kvalitetsreform for eldre, Meld. St. 19 (2018–2019) Folkehelsemeldinga – Gode liv i eit trygt samfunn, Meld. St. 24 (2019–2020) Lindrende behandling og omsorg, Opptrappingsplan for rusfeltet 2016–2020, Mestre hele livet – Regjeringens strategi for god psykisk helse 2017–2022, Opptrappingsplan for barn og unges psykiske helse 2019–2024 og Handlingsplan for allmennlegetjenesten 2020–2024 og Handlingsplan for fysisk aktivitet 2020–2029 og strategi for å øke helsekompetansen i befolkningen 2019–2023.
Meld. St. 7 (2019–2020) Nasjonal helse- og sykehusplan 2020–2023 setter retning for utviklingen av spesialisthelsetjenesten og samarbeidet med den kommunale helse- og omsorgstjenesten. Kompetanse er ett av hovedtemaene i meldingen, med særlig vekt på sykepleiere og helsefagarbeidere.
Kompetanseløft 2025 tar utgangspunkt i et utfordringsbilde der helse- og omsorgstjenestene er preget av knapphet på helse- og sosialfaglig personell, mangel på kompetanse- og kunnskapsgrunnlag, for lite brukermedvirkning, tverrfaglighet, samarbeid og samhandling, svakheter i ledelsen og av planleggingen og organiseringen av tjenestene. Utfordringsbildet byr samtidig på muligheter for en utvikling som vil kunne bidra til måloppnåelsen av Kompetanseløft 2025.
Kompetanseløft 2025 bygger på de gode erfaringene med Kompetanseløft 2020. Til forskjell fra Kompetanseløft 2020 utvides Kompetanseløft 2025 til også å omfatte den fylkeskommunale tannhelsetjenesten, som fra tidligere har en rekke kompetansetiltak rettet mot tannhelsepersonell. Kompetanseløft i tannhelsetjenesten har vært gjennomført som et ledd i oppfølgingen av St. meld. nr. 35 (2006–2007) Tilgjengelighet, kompetanse og sosial utjevning, framtidas tannhelsetjenester.
Kompetanseløft 2025 består av følgende fire strategiske områder med en rekke tiltak: rekruttere, beholde og utvikle personell; brukermedvirkning, tjenesteutvikling og tverrfaglig samarbeid; kommunal sektor som forskningsaktører, fagutviklings- og opplæringsarena; og ledelse, samhandling og planlegging. Tiltakene under hvert område vil videreutvikles i kompetanseløftets planperiode.
Kompetanseløftet 2025 skal gi retning for strategisk kompetanseplanlegging regionalt og lokalt. For å nå målet for Kompetanseløftet 2025 må en lang rekke aktører samarbeide. Kommunale og fylkeskommunale helse- og omsorgstjenester skal være utøvende kompetanseorganisasjoner, som skal utvikles til å møte nye oppgaver og framtidas utfordringer. Det er derfor ønskelig at strategiene i Kompetanseløftet 2025 innarbeides i fylkeskommunale og kommunale kompetanseplaner.
7.2 Status og utviklingstrekk
7.2.1 Pasientenes, brukernes og pårørendes behov
Kommunen skal sørge for at personer som oppholder seg i kommunen, tilbys nødvendige helse- og omsorgstjenester. Tjenestene dekker hele livsløpet og har brukere og pasienter i alle aldersgrupper, med svært ulike behov og utfordringer. Pasientenes og brukernes behov er i endring både i omfang og innhold. Framtidas brukere vil utgjøre en mer differensiert gruppe med ulike og mer sammensatte behov. De yngste og eldste mottakerne av omsorgstjenester er de som oftest har omfattende bistandsbehov, og det er også disse gruppene som vokser mest og vil vokse mest i omfang årene fremover. I tillegg er bruker- og pasientrollen i endring med sterkere vekt på brukerorientering og helsekompetanse i befolkningen.
Pårørende er en viktig gruppe i arbeidet med å styrke brukerorienteringen. De er en viktig deltaker i pasientens helsetjeneste. For pårørende innebærer pasientens helsetjeneste å være verdsatt, bli lyttet til og være en del av arbeidslaget, så langt pasienten selv ønsker og aksepterer det. Med dette menes at pårørende kan være sentrale bidragsytere og støttespillere for sine familiemedlemmer eller andre nære ved at de kjenner den enkelte og deres behov
Nesten alle nye ressurser som er satt inn i omsorgstjenestene de siste 20 årene har gått til å dekke tjenestebehov til det voksende antallet yngre brukergrupper. Nær fire av ti mottakere av pleie- og omsorgstjenester er nå under pensjonsalder. Dette er en vekst om ser ut til å vedvare i årene fremover og skyldes bl.a. at flere i dag overlever alvorlige skader eller sykdommer. Mange av disse tilstandene inngår i begrepet «hjernehelse», som er nærmere omtalt i Nasjonal hjernehelsestrategi (2018–2024). Den største gruppen er mennesker som har sammensatte somatiske lidelser, særlig nevrologiske tilstander som MS, hjerneslag, hode- og ryggskader. Deretter følger mennesker med psykiske lidelser, mennesker med utviklingshemming og personer med rusproblemer. Det er derfor behov for et mangfold av tjenestetilbud og faglige tilnærminger.
Norge står på terskelen til en periode med en sterk vekst i antall eldre i befolkningen. Denne veksten vil ramme ulikt mellom kommuner og regioner, og mange kommuner opplever veksten allerede i dag. Samtidig pågår det en økende flyttestrøm mot byene, særlig blant unge voksne. Som en konsekvens av lave fødselstall og manglende innflytting fra andre kommuner eller fra utlandet, vil derfor aldringen bli sterkest og skje raskest i distriktene.
De yngste og eldste mottakerne av omsorgstjenester er de som oftest har omfattende bistandsbehov, og det er også disse gruppene som vokser mest og vil vokse mest i omfang årene fremover.
7.2.2 Tjenestene
Kommunene har ansvar for å sørge for nødvendige og forsvarlige tjenester som møter den enkeltes behov. Helse- og omsorgstjenestelovens § 3–2 definerer hva kommunen skal tilby, bl.a. allmennlegetjenester, ulike former for hjemmetjenester, opphold i sykehjem og andre typer institusjoner, tilbud om avlastningstiltak og støttekontakt, helsestasjons- og skolehelsetjenesten, offentlig fysioterapitjeneste, habiliterings- og rehabiliteringstjenester, rusomsorg og psykisk helsearbeid. Den offentlige tannhelsetjeneste ytes av fylkeskommunene.
Tannhelsetjenesteloven § 1–3 viser til at den offentlige tannhelsetjenesten skal organisere forebyggende tiltak for hele befolkningen, samt hvilke grupper de skal gi et regelmessig og oppsøkende tilbud til. Disse er, barn og ungdom fra fødsel til og med det året de fyller 18 år, psykisk utviklingshemmede i og utenfor institusjon, grupper av eldre, langtidssyke og uføre i institusjon og hjemmesykepleie, ungdom som fyller 19 eller 20 år i behandlingsåret. Samt andre grupper som fylkeskommunen har vedtatt å prioritere. I tillegg gis det stønad til tannbehandling for innsatte i fengsel og rusavhengige i henhold til Stortingets budsjettvedtak og departementets retningslinjer.
Det har over flere år pågått en dreining fra tradisjonelle institusjonstjenester til hjemmebasert behandling. Tjenestetilbudet har endret karakter ved å legge større vekt på helsetjenester framfor sosiale forhold og praktisk hjelp i hverdagen. Økt vekt på hjemmerehabilitering og tidlig innsats bidrar til å opprettholde og styrke brukeres egenmestring, slik at de kan bli boende hjemme lengre.
Pasienter skrives ut fra sykehus tidligere enn før eller gis spesialisthelsetjenester uten sykehusinnleggelse, som i økende grad medfører at oppfølging og behandling fortsetter i hjemmet. Økt bruk av e-konsultasjon og måling av egen helse i allmennlegetjenesten bidrar til å redusere pasientbesøk på legekontorene. Fremtidig bruk av teknologi for å flytte spesialisthelsetjenester hjem til pasientene vil understøtte denne utviklingen.
Flere oppgaver enn tidligere blir nå løst i den kommunale helse- og omsorgstjenesten. Utviklingen skjøt særlig fart under samhandlingsreformen med raskere utskrivning av pasienter som er ferdigbehandlet i spesialisthelsetjenesten. Dette har ført til både flere oppgaver og mer avansert behandling i de kommunale tjenestene. Fastlegene har opplevd en sterkt økende arbeidsbelastning til tross for kortere listelengder.
7.2.3 Personell og kompetanse
Den kommunale helse- og omsorgstjenesten har hatt en betydelig årsverksvekst de siste årene, og framskrivninger viser at årsverksbehovet vil øke i årene fremover. Samtidig preges tjenestene av høyt sykefravær, høy turnover, høy avgang, høyt omfang av deltidsstillinger og høy vikarbruk. Samlet legger dette et stort press på kommunene i deres arbeid med å sikre tjenestene tilstrekkelig og kompetent bemanning. En reduksjon i sykefraværet, turnover og avgang og ikke minst i omfanget av deltid, vil kunne redusere rekrutteringsbehovet og stabilisere personellet i tjenestene. Dette må i tillegg suppleres med å finne andre måter å jobbe på, nye løsninger, legge til rette for rekruttering og omskolering av voksne mv. Dette drøftes nærmere i omtalen av utfordringsbildet og strategiområdene nedenfor.
7.2.3.1 Årsverk
Den kommunale helse- og omsorgstjenesten hadde fra utgangen av 2015 til utgangen av 2019 en årsverksvekst på om lag 11,3 pst., som utgjør om lag 16 800 årsverk. Veksten var størst blant personell med høyere helse- og sosialfaglig utdanning, med en vekst på om lag 17,9 pst. Blant disse har veksten vært særskilt høy blant sykepleiere med og uten spesialisering, med en samlet vekst på 14 pst. og i overkant av 5 000 årsverk i perioden. For personell med helse- og sosialfag fra videregående opplæring var veksten godt under snittet, med en vekst på om lag 8,6 pst. Særlig har det blant helsefagarbeidere vært en lav vekst, med en vekst på 7,2 pst. og om lag 3400 årsverk i perioden.
Tabell 7.1 Avtalte årsverk i de kommunale helse- og omsorgstjenestene 2015–2019
Utdannings- nivå | Utdannings- grupper | 2015 | 2016 | 2017 | 2018 | 2019 | 2015–2019 |
|---|---|---|---|---|---|---|---|
Helse- og sosialfag videregående opplæring | Aktivitør | 1229 | 1191 | 1162 | 1069 | 993 | - 19,2 % |
Barne- og ungdomsarbeider | 1051 | 1128 | 1260 | 1333 | 1475 | + 40,3 % | |
Helsesekretær | 2573 | 2582 | 2640 | 2651 | 2645 | + 2,8 % | |
Hjelpepleier, omsorgsarbeider og helsefagarbeider | 46333 | 47076 | 48145 | 48355 | 49688 | + 7,2 % | |
Andre med helseutdanning på vg. nivå uten autorisasjon | 3337 | 3374 | 3584 | 4036 | 4400 | + 31,9 % | |
Helse- og sosialfag høyere utdanning | Barnevernspedagog | 915 | 946 | 969 | 1071 | 1185 | + 29,6 % |
Ergoterapeut | 1944 | 2044 | 2214 | 2338 | 2438 | + 25,4 % | |
Fysioterapeuter | 4690 | 4806 | 4966 | 5039 | 5115 | + 9,1 % | |
Leger | 5457 | 5585 | 5823 | 5963 | 6094 | + 11,7 % | |
Miljøterapeuter og pedagoger | 3984 | 4205 | 4433 | 4857 | 5220 | + 31,0 % | |
Psykisk miljøarbeid | 168 | 168 | 180 | 186 | 176 | + 4,6 % | |
Sosionom | 1381 | 1446 | 1597 | 1733 | 1919 | + 38,9 % | |
Vernepleier | 7921 | 8259 | 8683 | 9058 | 9416 | + 18,9 % | |
Sykepleiere med bachelorgrad | 25812 | 26654 | 27725 | 28273 | 29006 | + 12,4 % | |
Sykepleiere med videreutdanning, herav: | 10154 | 10644 | 11184 | 11629 | 11997 | + 18,2 % | |
- geriatrisk sykepleier | 1814 | 1857 | 1934 | 1969 | 1977 | + 9,0 % | |
- helsesøster | 2660 | 2777 | 2904 | 3025 | 3125 | + 17,5 % | |
- jordmor | 372 | 421 | 462 | 520 | 565 | + 51,9 % | |
- psykiatrisk sykepleier inkl. psykisk helsearbeid | 2227 | 2266 | 2358 | 2407 | 2455 | + 10,2 % | |
- sykepleier med annen spes./videreutdanning | 3080 | 3323 | 3526 | 3708 | 3875 | + 25,8 % | |
Andre med helseutdanning på høgskolenivå uten autorisasjon | 2442 | 2450 | 2649 | 2971 | 3139 | + 28,5 % | |
Helseutdanning på ukjent nivå | Helseutdanning på ukjent nivå uten autorisasjon | 853 | 917 | 923 | 1023 | 1096 | + 28,5 % |
Uten helse- og sosialfag | Andre i brukerrettede tjenester med annen vg. utd. | 11647 | 11999 | 12778 | 13206 | 13866 | + 19,1 % |
Andre i brukerrettede tjenester uten vg. utd. | 17920 | 17333 | 17358 | 17758 | 17797 | - 0,7 % | |
Uspesifisert, annet | 2671 | 2572 | 2570 | 2804 | 2573 | - 3,6 % | |
Service og administrasjon | Servicefunksjoner | 4332 | 4475 | 4480 | 4515 | 4495 | + 3,8 % |
Administrativt personell | 1918 | 1898 | 1845 | 1896 | 1856 | - 3,2 % | |
Totalt | 158730 | 161752 | 167166 | 171765 | 176589 | +11,3 % |
Merknader: Inkluderer ikke psykologer. Gjennom tilskuddsordningen til rekrutteringen av psykologer ble det i 2019 registrert 615 psykologstillinger fordelt på 381 kommuner i 2019. Inkluderer flere utdanninger som ikke er spesifisert i tabellen. Tall fra Statistisk sentralbyrå viser bl.a. at det i 2019 var 58 sysselsatt personer utdannet som klinisk ernæringsfysiolog i den kommunale helse- og omsorgssektoren.
Kilde: Statistisk sentralbyrå
Tabell 7.2 Avtalte årsverk i fylkeskommunal tannhelsetjeneste 2015–2019
Utdanningsgrupper | 2015 | 2016 | 2017 | 2018 | 2019 | 2015–2019 |
|---|---|---|---|---|---|---|
Tannlegespesialist | 67 | 73 | 77 | 73 | 85 | + 26,9 % |
Tannleger uten spesialitet | 1266 | 1278 | 1279 | 1285 | 1285 | + 1,5 % |
Tannpleier | 512 | 520 | 535 | 537 | 554 | + 8,2 % |
Tannhelsesekretær | 1451 | 1479 | 1503 | 1490 | 1539 | + 6,1 % |
Annet personell med helseutdanning/yrke | 67 | 64 | 66 | 75 | 79 | + 17,9 % |
Administrativt personell | 42 | 40 | 35 | 32 | 24 | - 42,9 % |
Annet personell med service-funksjoner | 38 | 36 | 32 | 29 | 30 | - 21,1 % |
Annet uspesifisert personell | 45 | 43 | 52 | 48 | 50 | + 11,1 % |
Totalt | 3486 | 3533 | 3579 | 3569 | 3646 |
Merknader: Flere tannlegespesialiteter er ikke registrert i SSBs data over offentlig sektor, bl.a. kjeveortopeder, pedondotister mv.
Kilde: Statistisk sentralbyrå 2020
Framskrivninger fra Statistisk sentralbyrå av etterspørselen etter personell i helse- og omsorgstjenesten viser at årsverksveksten i den kommunale helse- og omsorgstjenesten og den fylkeskommunale tannhelsetjenesten vil kunne være i overkant av 70 000 årsverk frem til 2035. Hele 60 000 av disse årsverkene er i omsorgstjenesten.
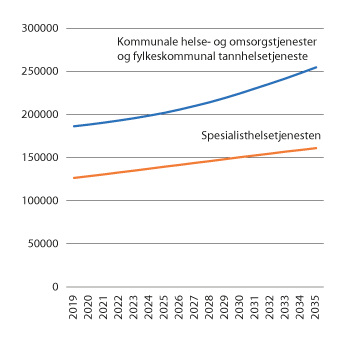
Figur 7.1 Framskrivning av etterspørselen etter årsverk i helse- og omsorgstjenesten frem til 2035
Merknad: Framskrivningsbanen er basert på middelalternativet i befolkningsframskrivningene 2018, 0,5 pst. årlig økning i produktivitet, 1 pst. årlig økning i standard (årsverk per bruker), samt konstant familieomsorg. Dette er de samme forutsetninger som lå til grunn for årsverksfremskrivningene i Nasjonal helse- og sykehusplan 2020–2023.
Kilde: Statistisk sentralbyrå
Det vil alltid være betydelig usikkerhet knyttet til slike tallmessige framskrivninger. Framskrivningene er derfor ikke ment som forsøk på å forutsi framtida, men som illustrasjoner til debatten om hva slags framtid vi ønsker.
7.2.3.2 Omfang av deltid og vikarbruk
Kun om lag 32,1 pst. av de sysselsatte i den kommunale helse- og omsorgstjenesten med kommunal ansettelse hadde avtalt en stillingsprosent på 100 pst. eller mer i 2019. Dette var en økning på 1,8 prosentpoeng fra 2018. 15,6 pst. hadde avtalt en stillingsprosent på mellom 80-99, mens 26,9 pst. hadde avtalt en stillingsprosent på mindre enn 50 pst. Det er særlig omsorgstjenestene som preges av høy deltidsbruk, der kun 30 pst. av de sysselsatte hadde avtalt en stillingsprosent på 100 pst. eller mer.
Gjennomsnittlig avtalt stillingsprosent har økt fra 69,9 pst. ved utgangen av 2015 til 73,2 pst. ved utgangen av 2019. Det er særlig personell uten helse- og sosialfaglig utdanning som har lave stillingsbrøker med en gjennomsnittlig avtalt stillingsprosent på i overkant av 50 pst. Helsepersonell med høyere utdanning har de høyeste avtalte stillingsprosentene med gjennomsnitt på rundt 90 pst. Helsefagarbeidere har en gjennomsnittlig avtalt stillingsprosent på i underkant av 80 pst.
Ifølge Statistisk sentralbyrå foreligger det i dag ingen sikre tall på omfanget av vikarbruk i de kommunale helse- og omsorgstjenestene. Flere forhold tyder på at omfanget er høyt.
7.2.3.3 Sykefravær, turnover og avgang
Sykefraværet i den kommunale helse- og omsorgstjenesten har holdt seg stabilt på i overkant av 11 pst. over flere år, tilsvarende om lag 18 000 årsverk. Høyest er sykefraværet blant helse fagarbeidere og sykepleiere, med hhv. 12,8 pst. og 12,7 pst. sykefravær. Med så høyt sykefravær som det er i dagens situasjon går svært mange ressurser og mye kompetanse tapt.
Det vil bli stort behov for å rekruttere helsefagarbeidere om få år. Gjennomsnittsalderen for helsefagarbeidere er betydelig eldre enn andre faggrupper, der andelen 55 år eller mer er nærmere 35 pst. Andelen sykepleiere og ufaglærte som er 55 år eller mer fra 2016 til 2018 er om lag 22 pst.
Det var totalt 14,9 pst. turnover blant ansatte i den kommunale helse- og omsorgstjenesten i 2019, med turnover i betydningen de som slutter i kommunen, som er en økning fra 12,7 pst. i 2011. Andelen personell som avslutter sitt arbeidsforhold i de kommunale helse- og omsorgstjenestene er relativ stabil i perioden 2009 til og med 2019.
7.2.3.4 Lederkompetanse
Tall fra KS viser at det er om 11 200 ledere i helse- og omsorgstjenesten i kommunene. Av disse er om lag 3200 i institusjonsbaserte tjenester, 4200 i hjemmebaserte tjenester og 3700 i helsetjenester. En undersøkelse fra NORCE i 2020 på oppdrag fra KS viser at helse- og omsorgstjenestene skiller seg ut fra resten av kommunen med stort lederspenn (antall ansatte en leder har lederansvar for). Større lederspenn betyr at lederens oppgavevolum øker, og dette gjelder særlig oppgavene knyttet til administrative og formelle krav. Undersøkelsen viser bl.a. at i alders- og sykehjem er medianen 93 ansatte per leder, men at det forekommer virksomheter med 274 ansatte per leder. Tilsvarende er medianen for hjemmetjenesten 59 ansatte per leder, men at det forekommer virksomheter med inntil 315 ansatte per leder. Rapporten peker også i retning av at jo større lederspennet er, jo høyere er sannsynligheten for mange fraværsdager og for å slutte i virksomheten. Det er derfor behov for større ledertetthet, økte stillingsbrøker og økt kompetansebygging.
7.2.4 Kommunenes håndtering av covid-19
Det er for tidlig å si hvilke langvarige konsekvenser håndteringen av covid-19 i kommunene vil ha med hensyn til kompetanse- og personellbehov. Det er både kapasitets- og kompetansemessig krevende for tjenestene å ivareta smittevern, beredskap og covid 19-pasienter, når de samtidig skal levere gode tjenester til øvrige pasienter og brukere. Behovet for reservepersonell vil ofte løses lokalt i kommunene, bl.a. gjennom å øke stillingsbrøkene til egne ansatte. Helsedirektoratet har i tillegg etablert en nasjonal løsning for reservepersonell som kommunene kan benytte i sitt rekrutteringsarbeid.
7.3 Evalueringer og erfaringer fra Kompetanseløft 2020
Kompetanseløft 2020 var regjeringens plan for rekruttering, kompetanse og fagutvikling i de kommunale helse- og omsorgstjenestene for perioden 2016–2020. Formålet med planen var å bidra til en faglig sterk tjeneste, og å bidra til å sikre at den kommunale helse- og omsorgstjenesten hadde tilstrekkelig og kompetent bemanning. Kompetanseløft 2020 var en kompleks satsing som besto av nærmere 50 tiltak og flere ulike virkemidler, og som ble iverksatt til ulike tider og av ulike aktører. Kompetanseløft 2020 ble følgeevaluert av Sintef, Nibr og Nifu. I forbindelse med følgeevalueringen ble tilskudd til rekruttering av psykologer i kommunene evaluert som et eget delprosjekt. I tillegg er det gjennomført evalueringer av enkelttiltak og innhentet innspill fra Helsedirektoratet og partene i arbeidslivet.
Samlet har Kompetanseløft 2020 både bidratt til å heve kompetansen og øke rekrutteringen, til økt tjeneste-, fag- og kunnskapsutvikling, og til å styrke ledelseskompetansen i tjenestene. Kompetanseløft 2020 synes samtidig ikke å treffe like godt blant små kommuner som blant større kommuner.
7.3.1 Kompetansehevende tiltak
Det fremgår av følgeevalueringen at kommunene ikke ville hatt mulighet til å drive kompetanseutvikling i så stor skala som de gjør uten Kompetanseløft 2020. Årlig har om lag 5 000 ansatte fullført en grunn- eller videreutdanning innen helse- og sosialfag og om lag 25 000 ansatte fullført et kurs, internopplæring eller annen etterutdanning med midler fra Kompetanseløft 2020 i de første fire årene av planperioden. De statlig initierte opplæringstilbudene som ABC-ene (Eldreomsorgens ABC, Demensomsorgens ABC mfl.), benyttes aktivt av de aller fleste kommunene, særlig i internopplæringen. Samlet har dette bidratt til å tilføre tjenestene betydelig kompetanse. Tall fra Statistisk sentralbyrå viser at det i perioden 2016–2019 var en vekst på om lag 14 700 årsverk helse- og sosialutdannet personell i de kommunale helse- og omsorgstjenestene, av en samlet vekst på om lag 16 800 årsverk.
Det fremgår av følgeevalueringen at støtte til formalutdanninger (grunn- og videreutdanninger) oppgis å være det klart viktigste tiltaket i Kompetanseløft 2020, og at opplæring som ikke er kompetansegivende bør finansieres av f.eks. eksempel kommunene selv, med unntak av de statlig initierte opplæringstilbudene.
Samlet sett er det flere forhold som tyder på at det særlig er små distriktskommuner som har de største utfordringene med å håndtere personell- og kompetansesituasjonen i helse- og omsorgstjenestene. Kompetanseløft 2020 synes ikke å treffe like godt blant små kommuner som blant større kommuner. Prioriteringene som settes for enkelte av tilskuddsordningene møter ikke behovene i små kommuner, og tilbakemeldingen er at kommunene burde få større rom til å prioritere ut fra egne behov. Videre fremgår det at små kommuner og kommuner som ligger langt fra utdanningsinstitusjoner ville ha hatt større nytte av tilskuddene dersom tilskuddene hadde dekket en større del av utgiftene.
7.3.2 Rekrutteringstiltak
Helsedirektoratet vurderer at rekrutteringstiltakene Menn i helse og Jobbvinner har god måloppnåelse. Evalueringen av tilskuddet til rekruttering av psykologer i kommunene viser at tilskuddet var en suksess. I tillegg tilsier erfaringer fra Kompetanseløft 2020 og foregående handlingsplaner at tiltak knyttet til ledelse, fagmiljø og kompetanseheving indirekte har stor positiv innvirkning på rekrutteringen til tjenestene.
7.3.3 Tjenesteutvikling
Det prøves ut flere arbeidsformer for mer teambaserte tjenester. Oppfølgingsteam startet i 2018 og innebærer en mer strukturert, tverrfaglig oppfølging av brukere med store og sammensatte behov. Den treårige piloten for primærhelseteam ble påbegynt i 2018, og målgruppen er alle innbyggere på fastlegenes lister, med særlig fokus på å sikre bedre oppfølging av brukere med kroniske sykdommer og sammensatte behov. Det vises til nærmere omtale av pilotene i kap. 762.
Det pågår også et treårig prosjekt innen legevakt som ble startet høsten 2019. Det er også utarbeidet veileder for legevakttjenesten og utredet kvalitetsmål for legevaktstjenesten som vil inngå i et helhetlig kvalitetsindikatorsett for de prehospitale tjenestene. Akuttmedisinforskriften er gjennomgått og kravet til bakvakt er endret.
7.3.4 Fag- og kunnskapsutvikling
Gjensidig veiledningsplikt mellom kommuner og spesialisthelsetjenesten ble innført fra 1. januar 2018, og kommunene er i jevnlig dialog med både sykehus og fylkesmennene om hva som forventes av faglig kvalitet og forsvarlighet. Utviklingssentrene for sykehjem og hjemmetjenester vurderes av Helsedirektoratet å være et virkningsfullt tiltak, og som har et betydelig potensial for ytterligere fag- og tjenesteutvikling i tjenestene.
7.3.5 Ledelse
Deltakerne er svært fornøyd med innholdet i Nasjonal lederutdanning for primærhelsetjenesten, som har mellomledere i den kommunale helse- og omsorgstjenesten og den fylkeskommunale tannhelsetjenesten som målgruppe. Samlet har om lag 840 ledere gjennomført lederutdanningen frem til nå. Det er imidlertid fortsatt en betydelig andel av ledere uten formell lederutdanning. En kartlegging av lederkompetansen i 2020 tyder på at om lag 50 pst. av lederne i den kommunale helse- og omsorgstjeneste og om lag 20 pst. av lederne i den fylkeskommunale tannhelsetjenesten ikke hadde en formell lederutdanning med over 30 studiepoeng.
7.4 Utfordringsbilde
Selv om det er oppnådd mye gjennom Kompetanseløft 2020, står de kommunale helse- og omsorgstjenestene fortsatt overfor betydelige utfordringer i årene fremover med å sikre en bærekraftig og god helse- og omsorgstjenestene med tilstrekkelig og kompetent personell for å møte brukernes behov for tjenester.
Personellet utgjør den grunnleggende ressursen i helse- og omsorgstjenesten i kommunene og den fylkeskommunale tannhelsetjenesten, og kvaliteten på tjenestene påvirkes av endringer i personellets kunnskap, forståelse, ferdigheter, holdninger og verdier.
Helse- og omsorgssektoren har behov for et styrket kunnskapsgrunnlag. Det er behov for kunnskap både om tjenesteinnhold og tjenestekvalitet, organisering, ledelse og styring av tjenestene, effekter av arbeidsformer og faglige tilnærminger, samt samspill med brukere og andre omsorgsressurser. Det er også behov for kunnskap om status og utvikling av den frivillige og uformelle omsorgen.
Det er også store bærekraftutfordringer. De samlede ressursene i hele samfunnet må utnyttes bedre. Fremtidens tjenester må derfor ha nødvendig fleksibilitet og omstillingsevne. Dette stiller store krav til innovasjon og endring i tjenestene i årene fremover.
Selv om mange kommuner jobber godt med disse utfordringene, er det avgjørende med et fortsatt statlig engasjement for å bistå kommunene. Mange kommuner trenger veiledning og støtte. Mange utfordringer kan heller ikke løses av kommunene alene, men må løses i samarbeid med regionale og nasjonale aktører. Noen utfordringer kan bare løses nasjonalt.
Kompetanseløft 2025 tar utgangspunkt i følgende fire hovedutfordringer:
Knapphet på helse- og sosialfaglig personell.
Mangel på kompetanse og kunnskapsgrunnlag.
For lite brukermedvirkning, tverrfaglighet, samarbeid og samhandling.
Svakheter i ledelsen, planleggingen og organiseringen av tjenestene.
7.4.1 Knapphet på helse- og sosialfaglig personell
Mange kommuner sliter med å rekruttere og beholde kvalifisert personell i helse- og omsorgstjenesten. I Riksrevisjonens undersøkelse av ressursutnyttelse og kvalitet i helsetjenesten etter innføringen av samhandlingsreformen fra 2016, opplyser nær halvparten av kommunene at de ikke har nok sykepleiere. NAV estimerte i 2019 en mangel på 4500 sykepleiere, 1100 spesialsykepleiere og 2650 helsefagarbeidere i helse- og omsorgstjenesten som helhet. KS' arbeidsgivermonitor for 2019 viser at det er særlig krevende å rekruttere sykepleiere, men også leger, psykologer og vernepleiere.
Årsakene er flere og sammensatte; mangel på heltidsstillinger, små eller manglende fagmiljøer, begrensede muligheter for fagutvikling, høyt arbeidspress og dårlig omdømme. Undersøkelser viser at kun 2 av 10 nyutdannede sykepleiere hadde jobb i sykehjem eller hjemmetjeneste som førstevalg etter endte studier. Evalueringen av fastlegeordningen viser at det har blitt vanskeligere å rekruttere nye leger inn i ordningen. Samtidig slutter flere fastleger enn før.
Utfordringene med å sikre tilstrekkelig personell må også ses i sammenheng med utdanningskapasitet og mulighet for veiledning/praksis i kommunene, et høyt omfang av deltidsstillinger, høyt sykefravær, høy turnover.
Disse utfordringene må bl.a. møtes med tiltak som bidrar til å rekruttere, beholde og utvikle personell omtalt i kap. 7.6, og med tiltak som bidrar til å forbedre ledelsen, samhandlingen og planleggingen i tjenestene omtalt i kap. 7.9.
7.4.1.1 Begrenset tilgang på personell
Statistisk sentralbyrå har laget framskrivinger over tilbud og etterspørsel etter helsepersonell som bl.a. viser at det i hele helse- og omsorgssektoren vil kunne mangle om lag 28 000 sykepleierårsverk, om lag 18 000 helsefagarbeiderårsverk og om lag 4 900 vernepleierårsverk fram mot 2035.
Rekrutteringen av voksne for å utdanne seg til å bli helsefagarbeidere ble redusert etter omleggingen fra den skolebasert hjelpepleierutdanningen til den yrkesfaglige helsefagarbeiderutdanningen. Selv om tilgangen på helsefagarbeidere har økt betydelig siden 2010, har den ikke nådd tilsvarende nivå som før omleggingen og klarer i tillegg ikke å kompensere for frafallet ved pensjonsalder blant helsefagarbeidere, hjelpepleiere og omsorgsarbeidere.
Mindre kommuner har særlige utfordringer med å legge til rette for at ansatte kan ta utdanning. Denne utfordringen forsterkes ved at færre studenter enn tidligere følger desentralisert undervisning. Siden 2010 har det vært en økning i antallet som følger nettbasert undervisning, mens antallet studenter som følger desentral undervisning har gått ned. Dette gir følger for små kommuner med lang avstand til høgskoler og universiteter. Undersøkelser viser at desentraliserte utdanningstilbud styrker rekrutteringen av kvalifisert personell, og de blir værende i kommunene.
Det er behov for å heve kvaliteten og øke omfanget av praksis i kommunene for en rekke helse- og sosialfaglige utdanninger. I dag gjennomføres om lag 2/3 av alle praksisstudier i spesialisthelsetjenesten. Dette er ikke lenger i samsvar med hvordan arbeidsoppgaver fordeler seg mellom kommunale helse- og omsorgstjenester og helseforetak. Positive erfaringer fra praksisperioder kan være rekrutterende med tanke på framtidig arbeidsforhold.
7.4.1.2 Høy andel deltid
Den kommunale helse- og omsorgstjenesten preges fortsatt av et høyt omfang av deltidsstillinger, noe som påvirker både brukernes opplevelser negativt og gir kommunene som arbeidsgiver flere utfordringer. Informasjonsflyt og brukermedvirkning blir særlig utfordrende, og påvirker tjenestekvaliteten og pasientsikkerheten.
Deltid kombinert med turnus gjør det vanskelig for ansatte å ha en annen deltidsjobb for å sikre tilstrekkelig lønnsgrunnlag. Videre gjør mange små stillingsprosenter det vanskelig å rekruttere kvalifisert arbeidskraft, og tilbud om kun deltidsstillinger har negativ innvirkning på ungdoms utdanningsvalg.
Deltidsarbeid er en stor arbeidsgiverutfordring. Ledere med personalansvar for mange deltidsansatte opplever utfordringer i oppfølging av sykefravær, ivaretakelse av ansatte, etablering og utvikling av fagmiljøer og kompetanseutvikling i tjenesten. Ansvaret for å ivareta kontinuitet i pasientarbeidet blir stort for de få som jobber i hele stillinger.
7.4.1.3 Høyt sykefravær, høy turnover og avgang
Den kommunale helse- og omsorgstjenesten er preget av et høyt sykefravær, høy turnover og høy avgang. Dette medfører både at betydelige deler av personellet må erstattes av vikarer, og at behovet for å rekruttere og beholde personell er høyt. Høy turnover i helse- og omsorgsyrker er generelt sett assosiert med lav arbeidsglede og manglende jobbengasjement. Høyt sykefravær og høy turnover har videre betydning for mottakerens opplevelse av tjenestens kvalitet og kontinuiteten i bemanningen. Sykefravær påvirkes bl.a. av ansattes arbeidsmiljø og arbeidsbelastning, herunder turnusarbeid. Det er en sammenheng mellom høyt omfang av deltid og høyt sykefravær.
7.4.2 Mangel på kompetanse og kunnskapsgrunnlag
Det ytes stadig mer avansert medisinsk behandling i de kommunale tjenestene, og flere pasienter og brukere har sammensatte behov. Beslutninger skal i større grad tas sammen med brukere, og ny teknologi skal tas i bruk i oppgaveløsningen. Utviklingen stiller større og endrede krav til kompetanse og samarbeid, og det er behov for innovasjon og utvikling av tjenestene i tråd med endrede pasient- og brukerbehov. Mange brukere har behov for flere tjenester både innad i kommunen og fra spesialisthelsetjenesten – samtidig og over lang tid. Dette endrer kompetansebehovet og stiller krav til kunnskapsgrunnlaget i tjenestene.
7.4.2.1 Endrede kompetansebehov
Det er behov for personell med både høyere, bredere og annen kompetanse enn i dag. Videre er det et stort behov for opplæring av personell uten fagutdanning, rekruttering til yrkesutdanning i helse- og sosialfag og etter- og videreutdanning.
Dette handler både om at noen utdanninger ikke gir tilstrekkelig kompetanse på nødvendige områder, og at personell ikke har tilstrekkelig kompetanse til å møte pasientenes, brukernes og pårørendes behov. Dette må ses i sammenheng med mangel på kompetanseplanlegging, knapphet på personell og mangelfull systematisk regional dialog mellom tjenestene og utdanningssektoren. I tråd med at helse- og omsorgstjenestene digitaliseres er det behov for kompetanse innen IKT, anskaffelse og kjøp av nødvendig utstyr i tjenesten.
Tall fra Statistisk sentralbyrå viser at det vil bli flere eldre med innvandrerbakgrunn framover, særlig i områdene rundt de store byene. Helse- og omsorgstjenestene må tilrettelegges på en måte som sikrer at disse brukerne får gode og tilstrekkelige tjenester. Den endrede sammensetningen av brukeres kulturelle og religiøse bakgrunn vil få en betydning for utforming av tjenestene, og stille større krav til individuell tilrettelegging. Det er et stort kompetansebehov blant helse- og omsorgspersonell om innvandrergruppers helse, sykdomsforståelse, risikofaktorer og om sammenhengen mellom migrasjon og helse. Det er også for lite kunnskap om hvilke barrierer innvandrere opplever når det gjelder tilgang til tjenester. Kvalifiserte tolker brukes i liten grad, og det er mangelfulle rutiner for, og kunnskap om, bestilling, bruk og oppfølging av tolkene.
7.4.2.2 Kunnskapsgrunnlag
Det er behov for økt forskningsinnsats i og om de kommunale helse- og omsorgstjenestene og den fylkeskommunale tannhelsetjenesten. Dette er det bl.a. blitt redegjort for av Kommunenes strategiske forskningsorgan i sin sluttrapport til HelseOmsorg21-rådet. Det er etablert få strukturer for kunnskapssystem for kommunene både når det gjelder å utvikle, formidle og ta i bruk kunnskap, og vi har lite systematisk kunnskap om kommunenes interne ressursbruk, kompetanse og kapasitet for initiering og deltakelse i forskningsprosjekter. Mye av kunnskapsutviklingen er initiert av andre enn kommunal sektor og uten tilstrekkelig involvering fra kommunene. Samlet fremgår det av følgeevalueringen av Kompetanseløft 2020 at små kommuner synes å ha de største utfordringene med fag- og kunnskapsutviklingen.
Nye oppgaver, nye medisinske og teknologiske muligheter og økende behov for helse- og omsorgstjenester, omstillingsbehov og strammere budsjetter i kommunene, vil kreve forskning bl.a. for å sikre at prioriteringer kan skje kunnskapsbasert og innenfor rammene av faglig forsvarlighet. Både helsepersonell, administrativ ledelse og politikere trenger et bedre kunnskapsgrunnlag for utviklingen av de viktige oppgavene som skjer i kommunene. Det er stort behov for grunnleggende data fra tjenestene.
7.4.3 For lite brukermedvirkning, tverrfaglighet, samarbeid og samhandling
7.4.3.1 Brukermedvirkning
Det er fortsatt slik at for mange beslutninger innen helse- og omsorgstjenesten tas uten at pasienten har fått anledning til å ha innflytelse. Dette gjelder alt fra beslutninger om tjenestenes utforming og innretning, til de pasientnære beslutningene som direkte berører den enkeltes liv. Erfaringene fra Kompetanseløft 2020 er at tjenestene er blitt mer brukerorientert, men at brukermiljøene blir involvert i planarbeid på et sent tidspunkt i prosessene, slik at påvirkningsmuligheten er liten.
En ny brukerrolle, der brukeren deltar i beslutninger og følger opp, krever at brukerne får tilstrekkelig informasjon, veiledning og opplæring og anledning til å erverve seg god helsekompetanse. Kommunene har i liten grad etablert slike tilbud. Mange kommuner har etter hvert etablert frisklivstilbud, men få kommuner har etablert opplæringstilbud for de store brukergruppene med kronisk sykdom. I tillegg krever en ny brukerrolle ofte også en mer personsentrert tilnærming i tjenestene, med endringer i personellets holdninger, arbeidsformer og faglige metoder.
7.4.3.2 Tverrfaglighet, samarbeid og samhandling
Utviklingen stiller større krav til samarbeid, og det er behov for innovasjon og utvikling av tjenestene i tråd med endrede behov. Mange brukere har behov for flere tjenester samtidig og over lang tid. Det er derfor behov for mer teambasert tjenesteyting og en tverrfaglig tilnærming for å skape helhet og kontinuitet.
Som eksempel har mange brukere av hjemmetjenester mer krevende tilstander enn tidligere. De har derfor behov for både mer helsetjenester og mer avanserte helsetjenester enn før. De har behov for mer legetjenester, tannhelsetjenester, fysioterapi og ofte også annen helse- og sosialfaglig kompetanse i tillegg til sykepleie. I tillegg til dette kommer også behovet for hverdags- og livsmestring knyttet til det å forebygge sosiale og psykiske helse- og livsutfordringer. Dette utfordrer det etablerte skillet mellom helse- og omsorgstjenester innad i kommunene og inn mot tannhelsetjenesten i fylkeskommunene. Disse tjenestene må utvikle sine samarbeidsformer. Det kan være behov for å etablere nye organisatoriske løsninger som bedre reflekterer dagens utfordringer. Involvering av brukerne er en nøkkelfaktor i å oppnå forbedret samhandling.
7.4.4 Svakheter i ledelsen, planleggingen og organiseringen av tjenestene
7.4.4.1 Ledelse
Utfordringsbildet i de kommunale helse- og omsorgstjenestene er omfattende og komplekst, og det krever kompetente ledere til å gjennomføre nødvendige tiltak og endringer. For å ivareta det lovpålagte ansvaret og de krav som stilles til styringssystemer i form av internkontroll og kontinuerlig kvalitets- og pasientsikkerhetsarbeid, kreves kompetente ledere på alle nivåer. Helsetilsynet har gjentatte ganger sagt at deres tilsynsfunn tyder på mangelfull kvalitetssikring og kontroll, og at arbeidet med kvalitet og pasientsikkerhet er for dårlig forankret i ledelsen.
Det er lav ledertetthet i den kommunale helse- og omsorgstjenesten og lav lederkompetanse hos for mange av lederne. Høy deltidsbruk tilsier at hver leder har mange ansatte å følge opp. Den organisatoriske fragmenteringen er i seg selv en lederutfordring. God faglig kvalitet i tjenestene og god pasientsikkerhet krever at alle deltjeneste har gode samarbeidsrutiner og også samarbeider godt med spesialisthelsetjenesten.
Det er behov for ledere med mer kompetanse både om ledelse og om de tjenestene de skal lede. Ledere trenger mer kompetanse om forvaltning, planarbeid, kvalitetsforbedringsarbeid, folkehelsearbeid, samhandling, innovasjon og teknologiske løsninger.
Kommunene har ansvar for tjenester som ytes av privat næringsdrivende helsepersonell basert på individuelle avtaler og rammeavtaler med en annen finansiering enn øvrige kommunale helse- og omsorgstjenester. Slik aktivitet utgjør en ledelsesutfordring for kommuner og fylkeskommuner.
7.4.4.2 Planlegging
En undersøkelse av strategisk kompetanseplanlegging i kommunene peker på at få planer er politisk behandlet, slik at utfordringsbildet ikke er godt nok kjent for lokalpolitikere. Tilbakemeldinger fra fylkesmannsembetene tyder på at mange kommuner, særlig mindre kommuner, har begrenset kapasitet og kompetanse når det gjelder analyser og planlegging av tjenestene. Tilsvarende viser Riksrevisjonens undersøkelse av tilgjengelighet og kvalitet i eldreomsorgen at det fortsatt er kommuner som ikke utarbeider planer for å møte de framtidige helse- og omsorgsutfordringene. Videre viser Riksrevisjonens undersøkelse at myndighetene ikke har god nok oversikt over kommunenes arbeid med å sikre riktig kapasitet i eldreomsorgen.
Det fremgår av følgeevalueringen av Kompetanseløft 2020 at det er en utfordring å stimulere kommunene til å bruke den nye kompetansen som ansatte får. Dette kan oppnås gjennom gode kompetanseplaner. De aller fleste større kommuner har utarbeidet en kompetanseplan for helse- og omsorgstjenestene, mens dette gjelder halvparten av de små kommunene. Kompetanseplaner kan gjøre det lettere å jobbe strategisk med kompetanseutvikling og være egnet til å utforme tiltak for å møte egne kompetansebehov og dimensjonere innsatsen.
Ifølge KS' Arbeidsgivermonitor 2019 opplever et stort flertall av kommuner og fylkeskommuner det som utfordrende å realisere gevinster ved digitalisering.
7.4.4.3 Endring og omstilling av oppgaver og tjenester
Kommunene er i stadig omstilling for å finne nye måter å yte tjenester og organisere oppgaver på. Det kreves endringer for at tjenestene skal bli bedre tilpasset brukernes behov, utnytter ny teknologi og tilgjengelige ressurser bedre, samt styrker det faglige samarbeidet. Dette er imidlertid krevende for mange kommuner. Noen kommuner må fortsatt gå i front for å utvikle og prøve ut nye modeller og metoder, slik at andre kan følge etter.
7.5 Mål
For å løse utfordringene skissert ovenfor har regjeringen følgende mål for Kompetanseløft 2025:
Kompetanseløft 2025 skal bidra til en faglig sterk tjeneste, og til å sikre at den kommunale helse- og omsorgstjenesten og den fylkeskommunale tannhelsetjenesten har tilstrekkelig og kompetent bemanning.
Ansvaret for å sikre en faglig sterk tjeneste og tilstrekkelig og kompetent bemanning ligger hos kommunene og fylkeskommunene. Med Kompetanseløft 2025 ønsker regjeringen å understøtte kommunene og fylkeskommunene i deres arbeid med å forvalte dette ansvaret.
For å nå målet består Kompetanseløft 2025 av fire strategiske områder. Tiltakene under hvert område vil videreutvikles i kompetanseløftets planperiode, og tiltak med økonomiske konsekvenser omtales i de årlige statsbudsjettene og Stortingets behandling av disse. Kompetanseløft 2025 vil bygge på erfaringene fra Kompetanseløft 2020 og videreutvikle tiltakene som fungerer godt i samarbeid med aktørene.
7.6 Strategiområde 1: Rekruttere, beholde og utvikle personell
Gjennom Kompetanseløft 2025 skal kommunesektoren få bistand i sitt arbeid med å rekruttere og beholde helse- og sosialfaglig personell, og i å utnytte mulighetene som kompetanseheving gir til å sikre tjenestene helse- og sosialfaglig personell. Det skal legges vekt på å heve kompetansen innenfor områder med særskilt svikt og tjenester med særlig utfordringer til å møte brukernes og pasientenes behov, og på å innrette tiltak slik at de ivaretar variasjonene i kommunenes personell- og kompetanseutfordringer. Kompetanse- og innovasjonstilskuddet vil innrettes for å større grad ivareta kompetansebehovene for små kommuner. Kompetanse i alle ledd, opplæring i startfasen og tilgjengelig IT- og teknologikompetanse er viktige faktorer ved innføring av velferdsteknologi og nasjonale e-helseløsninger.
Tilgjengelige utdanningstilbud oppgis av mange kommuner som en viktig forutsetning for kompetanseheving av ansatte, særskilt i distriktene. Desentraliserte og deltidsbaserte utdanninger vil derfor stå sentralt. Muligheter for kompetanseheving og fagutvikling, hele stillinger og et godt arbeidsmiljø bidrar videre til å gjøre tjenestene mer attraktive og enklere å rekruttere til.
Regjeringen foreslår både en videreføring av pågående tiltak og flere nye tiltak for å bidra til kompetanseutvikling av ansatte, og støtte kommunene i deres arbeid med å rekruttere, beholde og utvikle ansatte. Dette omfatter bl.a. å videreutvikle kompetansen om lindrende behandling og omsorg ved livets slutt. Mange av tiltakene forutsetter et tettere samarbeid mellom fylkesmenn, UH-sektoren, kommunesektoren og spesialisthelsetjenesten. Det vil i planperioden vurderes å utrede muligheten for et felles nasjonalt opplæringsprogram for alle medarbeidere uten helse- og sosialfaglig utdanning som skal jobbe brukerorientert, og vurderes å utrede behovet for videreutdanninger rettet inn mot ansatte i hjemmebaserte tjenester.
7.6.1 Tiltak
Rekruttering
Tilskudd til styrking og videreutvikling av helsestasjons- og skolehelsetjenesten, nærmere omtalt under kap. 762, post 60.
Menn i helse, nærmere omtalt under kap. 761, post 21.
Jobbvinner, nærmere omtalt under kap. 761, post 21.
Stimuleringstiltak for psykologer, nærmere omtalt under kap. 765, post 73.
Tidsbegrenset tilskudd til fylkeskommunene til opprettelse av stillinger for tannlegespesialister i pedodonti, nærmere omtalt under kap. 770, post 70.
Grunn-, videre- og etterutdanning av ansatte
Tilskudd til grunn-, videre- og etterutdanning av ansatte i omsorgstjenestene gjennom kompetanse- og innovasjonstilskuddet, nærmere omtalt under kap. 761, post 68.
Mitt livs ABC, nærmere omtalt under kap. 761, post 21.
Kurspakke for ufaglærte, nærmere omtalt under kap. 761, post 60.
Vurdere virkemidler for kvalifisering av ufaglært personell i omsorgstjenesten. Helsedirektoratet er bedt om å utrede potensialet og ev. virkemidler som ligger i å kvalifisere såkalt ufaglært pleiepersonell i omsorgstjenestene til en helse- og sosialfaglig utdanning og videre yrkeskarriere i omsorgstjenestene.
Eldreomsorgens ABC og Demensomsorgens ABC, nærmere omtalt under kap. 761, post 21.
Tilskudd til Verdighetssenteret, nærmere omtalt under kap. 761, post 21.
Miljøbehandling og integrert bruk av musikk og sang, nærmere omtalt under kap. 761, post 21.
Videreutdanning i barnepalliasjon på masternivå, nærmere omtalt under kap. 761, post 21.
Vurdere en opplæringspakke for grunnleggende opplæring i lindrende behandling og omsorg for ansatte uten helse- og sosialfaglig utdanning. Tiltak i oppfølging av Meld St. 24 (2019–2020) Lindrende behandling og omsorg. Vi skal alle dø en dag. Men alle andre dager skal vi leve.
Lønnstilskudd til masterutdanning i avansert klinisk sykepleie, nærmere omtalt under kap. 762, post 63.
Kompetansetiltak til ansatte innen psykisk helse og rusproblematikk gjennom kompetanse- og innovasjonstilskuddet, nærmere omtalt under kap. 761, post 68.
Etter-, videre- og spesialistutdanning i psykisk helse, nærmere omtalt under kap. 765, post 73.
Tverrfaglig videreutdanning i psykososialt arbeid med barn og unge, nærmere omtalt under kap. 765, post 21.
Opplæring i og spredning av rask psykisk helsehjelp, nærmere omtalt under kap. 765, post 21.
Tilskudd til kurs i akuttmedisin og volds- og overgrepshåndtering, nærmere omtalt under kap. 762, post 63.
Spesialistutdanning av leger i allmennmedisin, nærmere omtalt under kap. 762, post 63.
Videreutdanning for tannpleiere organisert ved Universitetet i Sørøst-Norge, nærmere omtalt under kap. 770, post 70.
Kvalifiseringsprogram for utenlandske tannleger som er bosatt i Norge og har utdanning fra land utenfor EØS-området, nærmere omtalt under kap. 770, post 70.
Tilskudd til spesialistutdanning av tannleger til universitetene nærmere omtalt under kap. 770, post 70,
Lønnstilskudd til tannleger som tar spesialistutdanning som del av dobbeltkompetanseutdanningen nærmere omtalt under kap. 770, post 70
Lønnstilskudd til spesialistkandidater, nærmere omtalt under kap. 770, post 70.
Annen kompetanseheving
Tilskudd til Senter for medisinsk etikk, nærmere omtalt under kap. 761, post 21.
Satsing på etisk kompetanseheving, nærmere omtalt under kap. 769, post 70.
Kompetansehevende tiltak lindrende behandling og omsorg i kommunene, nærmere omtalt under kap. 761, post 67.
Lindrende behandling og omsorg ved livets slutt, nærmere omtalt under kap. 761, post 21.
Kompetansehevende tiltak i helse- og omsorgstjenesten til personer med utviklingshemming, nærmere omtalt under kap. 761, post 21.
Kompetansehevende tiltak i omsorgstjenestene til samiske brukere, nærmere omtalt under kap. 761, post 21.
Tilskuddsordning til styrking og spredning av kunnskap og kompetanse om nevrologiske lidelser, nærmere omtalt under kap. 761, post 21. (Står også oppført under strategiområde 1)
Utvikle og spre kunnskap om forhåndssamtaler, nærmere omtalt under kap. 761, post 21.
Utvikling og videreutvikling av utdannings- og opplæringstilbud
Vurdere behovet for desentraliserte og deltidsbaserte grunn- og videreutdanningstilbud. Helsedirektoratet er gitt i oppdrag å innhente oversikt over tilgangen på desentraliserte og deltidsbaserte grunn- og videreutdanningstilbud innen bl.a. sykepleie og vernepleie, og vurdere om eventuelle slike utdanningstilbud bør utvikles.
Inkludere i RETHOS videreutdanning for sykepleiere og fysioterapeuter i henholdsvis jordmorutdanning, manuellterapi og psykomotorisk fysioterapi
På sikt å vurdere utarbeidelse av nasjonal retningslinje for kiropraktorutdanning i RETHOS.
Utrede et opplæringstilbud knyttet til å forebygge og avdekke vold i sykehjem og hjemmetjenester, nærmere omtalt under kap. 761, post 21.
7.7 Strategiområde 2: Brukermedvirkning, tjenesteutvikling og tverrfaglig samarbeid
Det er et stort forbedringspotensial i å drive kompetanse- og tjenesteutvikling og prøve ut nye måter å arbeide på. Større bevissthet omkring tjenesteutvikling og tverrfaglig samarbeid, og en større forståelse for brukernes kunnskap og kompetanse, kan bidra til mer hensiktsmessig organisering av personell og oppgaver og bedre rutiner og systemer. Dette vil videre bidra til en helhetlig oppfølging av pasienter, brukere og pårørende, bedre kvalitet på tjenestene, og en bedre utnyttelse av de tilgjengelige ressursene.
For å styrke brukermedvirkning er det særlig viktig å utvikle og spre faglige tilnærminger og metoder som involverer brukere og pasienter på en systematisk måte i planleggingen og gjennomføringen av tjenestetilbudet. Dette innebærer å ta i bruk den enkeltes ressurser på nye måter, med økt fokus på mestring og den enkeltes erfaringskompetanse som grunnlag for utvikling av tjenestene. Nasjonale læringsnettverk for gode pasientforløp vil være et viktig bidrag i dette arbeidet. Ytterligere tiltak og justering av eksisterende tiltak for å styrke brukermedvirkningen vil vurderes.
For å sikre en bærekraftig helse- og omsorgstjeneste med god kvalitet i framtiden er det nødvendig med en sterkere vektlegging av forebygging, rehabilitering, tidlig innsats, aktivisering, sosialt nettverksarbeid, miljøbehandling, veiledning av pårørende og frivillige, økt bruk av ny teknologi og nye arbeidsmetoder. I tillegg må tjenestene organiseres slik at de støtter opp under og utløser de ressurser som ligger hos brukerne selv, deres familie og sosiale nettverk og i nærmiljøet, organisasjoner og lokalsamfunnet. bl.a. handler innføring av velferdsteknologi om mennesker, behov, prosesser og endring mer enn teknologi. Regjeringens tilskudd til innovasjon vil bidra i dette arbeidet. I tillegg vil det gjennomføres et modellutviklingsprogram knyttet til klinisk ernæringsfysiolog.
Regjeringen er opptatt av å skape en heltidskultur, redusere vikarbruken og øke kontinuiteten i bemanningen i helse- og omsorgstjenestene. Økt omfang av heltidsstillinger byr på muligheter for årsverksvekst og virker i tillegg positivt på rekrutteringen til tjenestene, sykefraværet, vikarbruken, den ansattes mulighet til å holde seg faglig oppdatert og bidra positivt i arbeidsmiljøet, og på kvaliteten på tjenestene gjennom bl.a. økt kontinuitet i bemanningen. For å få til dette må det etableres en heltidskultur i tjenestene som motvirker både uønsket og ønsket deltid, og etablere turnusmodeller som i økt grad legger til rette for heltidsstillinger. Regjeringens satsing på forsøk med nye arbeids- og organisasjonsformer vil bidra til dette. Regjeringens satsing på styrket ledelse, samhandling og planlegging omtalt i kap. 9, vil også kunne ha positiv effekt. Det vil igangsettes et arbeid for å fremskaffe bedre kunnskap om omfanget av vikarbruk i de kommunale helse- og omsorgstjenestene. Ytterligere tiltak for å bidra til å skape en heltidskultur, redusere vikarbruken og øke kontinuiteten i bemanningen i de kommunale helse- og omsorgstjenestene, vil vurderes.
Tverrfaglig samarbeid bør være grunnleggende metodikk i oppfølgingen av personer med store og sammensatte behov. Det bør sikres felles forståelse og kunnskap om denne arbeidsformen på tvers av fag, nivåer og sektorer. Arbeidet med å bidra til økt tverrfaglig samarbeid i tjenestene ivaretas i første omgang gjennom pilotene med primærhelseteam og oppfølgingsteam. Det kan på sikt bli aktuelt å se nærmere på tiltak knyttet til andre samarbeidsmodeller.
7.7.1 Tiltak
Forsøk med nye arbeids- og organisasjonsformer i omsorgstjenesten, nærmere omtalt under kap. 761, post 68.
Tilskudd til innovasjon gjennom kompetanse- og innovasjonstilskuddet, nærmere omtalt under kap. 761, post 68.
Legge til rette for teamorganisering i tjenester – Pilot primærhelseteam, pilot oppfølgingsteam og aktivt oppsøkende behandlingsteam (FACT- og ACT-team), nærmere omtalt under kap. 762, post 21 og 63 og kap. 765, post 60.
Nasjonale læringsnettverk for gode pasientforløp, nærmere omtalt under kap. 761, 762 og 765, post 21.
Gjennomføre et modellutviklingsprogram «Klinisk ernæringsfysiolog som ressurs for omsorgstjenesten», nærmere omtalt under kap. 761, post 68.
Tilskudd til Stiftelsen Livsglede for eldre, nærmere omtalt under kap. 761, post 21.
Tilskuddsordning til styrking og spredning av kunnskap og kompetanse om nevrologiske lidelser, nærmere omtalt under kap. 761, post 21. Står også oppført under strategiområde 1.
Tilskudd til kommuner for å utvikle og spre gode modeller for hospitering av ansatte mellom spesialisthelsetjenesten og kommunale helse- og omsorgstjenester, nærmere omtalt under kap. 761, post 68. Står også oppført under strategiområde 3.
7.8 Strategiområde 3: Kommunal sektor som forskningsaktører, fagutviklings- og opplæringsarena
Det er behov for at den kommunale helse- og omsorgstjenesten og den offentlige tannhelsetjenesten tar en mer aktiv rolle som initiativtaker og deltaker i forskning, og som fagutviklings- og opplæringsarena. Kunnskapsbasert tjenesteutøvelse og tjenesteutvikling forutsetter forskning og fagutvikling.
Dette vil bidra til å styrke fagmiljøet og kunnskapsgrunnlaget i tjenestene, øke rekrutteringen til tjenestene og øke utdanningskapasiteten innenfor relevante grunn- og videreutdanninger. En slik rolle forutsetter et samarbeid både lokalt og regionalt mellom kommuner, fylkeskommuner, spesialisthelsetjenesten, universitets- og høgskolesektoren og andre utviklings- og kompetansemiljøer.
Det vil i dette arbeidet være viktig å videreutvikle strukturene for å utvikle, spre og implementere kunnskap, synliggjøre forskningsaktiviteten i den kommunale helse- og omsorgstjenesten, og øke omfang og kvalitet på praksisstudier og læreplasser i kommunene. Kunnskapsbaserte tjenester forutsetter at kunnskapen tilgjengeliggjøres, spres og tas i bruk. Kunnskaps- og kompetansesentre utenfor spesialisthelsetjenesten, Senter for omsorgsforskning og Utviklingssenter for sykehjem og hjemmetjenster står sentralt i dette arbeidet.
For omsorgstjenestenes del er dette et arbeid som fortsatt bærer preg av å være i startfasen, med små miljøer og nyetablerte kommunikasjonskanaler og arenaer. Gjennom Senter for omsorgsforskning og Utviklingssenter for sykehjem og hjemmetjenester er det etablerte systemer og virkemidler som fungerer godt, og som det vil være nødvendig å bygge videre på. Senter for omsorgsforskning, Utviklingssenter for sykehjem og hjemmetjenester og Nasjonal kompetansetjeneste for aldring og helse vil ha viktige roller i fag-, kunnskaps- og kompetanseutviklingen, i spredningen av ny kunnskap og nye løsninger, og i nettverksbyggingen regionalt og nasjonalt.
Kompetanseløft 2025 vil ses i sammenheng med regjeringens forsknings- og innovasjonsstrategi på tannhelsefeltet «Sammen om kunnskapsløft for oral helse» (2017–2027).
Det vil i tillegg til tiltakene nedenfor i planperioden bl.a. vurderes tiltak for å øke omfang og kvalitet på praksis i kommunene, vurderes å utvikle verktøy som kommunene kan bruke til å identifisere forskningsbehov og etterspørre forskning, og vurderes virkemidler for økt bruk av kombinerte stillinger mellom klinisk stilling i tjenestene og utdanningsstilling ved universitet- eller høgskole.
7.8.1 Tiltak
Driftstilskudd til ulike kunnskaps- og kompetansesentre utenfor spesialisthelsetjenesten, nærmere omtalt under kap. 762, post 70, og kap. 765, post 74 og 75.
Driftstilskudd til Utviklingssenter for sykehjem og hjemmetjenester, nærmere omtalt under kap. 761, post 67.
Tilskudd til regionale odontologiske kompetansesentre, organisert av fylkeskommunene. Fylkeskommunene finaniserer den odontologiske spesialistvirksomheten ved sentrene, nærmere omtalt under kap. 770, post 70.
Tilskudd til Senter for omsorgsforskning, nærmere omtalt under kap. 761, post 21 og kap. 780, post 50.
Tilskudd til praksisplasser for tannpleierstudentene ved Høyskolen i Innlandet, nærmere omtalt under kap. 770, post70.
Tilskudd til kommuner for å utvikle og spre gode modeller for hospitering av ansatte mellom spesialisthelsetjenesten og kommunale helse- og omsorgstjenester, nærmere omtalt under kap. 761, post 68. (Står også oppført under strategiområde 3).
Kunnskap og informasjon om lindrende behandling og omsorg ved livets slutt for barn og unge, nærmere omtalt under kap. 761, post 21.
7.9 Strategiområde 4: Ledelse, samhandling og planlegging
Det er behov for å øke den formelle lederkompetansen i tjenestene, og å legge til rette for bedre samhandling og planlegging. Dette vil bidra til at flere ledere greier å håndtere utfordringene de står overfor, og til en bærekraftig utvikling av tjenestene. Ledere har også en avgjørende rolle som kulturskapere. Kommuner som lykkes med rekruttering og kompetanseheving er preget av god oversikt over personell og kompetanseutfordringer. Regjeringen vil bidra til å styrke lederkompetansen i den kommunale helse- og omsorgstjeneste og den fylkeskommunale tannhelsetjeneste gjennom å videreføre Nasjonal lederutdanning for primærhelsetjenesten.
Planlegging og tjenesteutvikling må i større grad skje på bakgrunn av analyser av utfordringsbildet og i samarbeid med ansatte i tjenesten og pasientene/brukerne og pårørende. Arbeidet med å utvikle og tilgjengelige verktøy for nasjonal og kommunal planlegging vil videreføres, bl.a. gjennom framskrivinger. Dagens virkemidler for planlegging av de kommunale helse- og omsorgstjenestene skal vurderes. Virkemidlene for å styrke små kommuners arbeid med å sikre tilstrekkelig kvalifisert personell skal vurderes.
Bruk og videreutvikling av kommunalt pasient- og brukerregister (KPR) vil være sentralt. Regjeringen etablerte i 2017 for å få større kunnskap om den kommunale helse- og omsorgstjenesten og den fylkeskommunale tannhelsetjenesten. KPR skal gi data til planlegging, styring, finansiering og evaluering. Første versjon av registeret ble tilgjengelig våren 2018. KPR inneholder i dag data fra eksisterende registre (KUHR og Iplos), men vil på sikt utgjøre et helhetlig register for kommunale helse- og omsorgstjenester.
I helsefellesskapene vil representanter fra kommuner, helseforetak, lokale fastleger og brukere sammen planlegge og utvikle helse- og omsorgstjenester. Helsefellesskapene oppfordres til å sette mål for kompetansedeling. Dette kan skje gjennom bl.a. tverrfaglige team, hospitering, delte stillinger, fagnettverk og felles kurs og digitale kompetanseportaler.
7.9.1 Tiltak
Finansiering av Nasjonal lederutdanning for primærhelsetjenesten nærmere omtalt under kap. 761, post 21, kap. 765, post 21 og kap. 770, post 70.
Vurdere dagens virkemidler for planlegging av de kommunale helse- og omsorgstjenestene. Helsedirektoratet er gitt i oppdrag å vurdere om dagens virkemidler for planlegging av de kommunale helse- og omsorgstjenestene er tilstrekkelig for at kommunene driver systematisk planlegging av kapasitet, kompetanse og kvalitet for å møte fremtidens utfordringer.
Utarbeide veileder for kompetanseplanlegging i helse- og omsorgstjenestene
Vurdere virkemidler for å styrke små kommuners arbeid med å sikre tilstrekkelig kvalifisert personell. Helsedirektoratet er gitt i oppdrag å innhente kunnskap om hva som hindrer og fremmer tilgang på kvalifisert personell til helse- og omsorgstjenesten i små kommuner, og å utrede virkemidler for å styrke små kommuners arbeid med å sikre tilstrekkelig kvalifisert personell i årene fremover.
Helsedirektoratet har fått i oppdrag å starte et forprosjekt for innsamling, uttrekk og behandling av tannhelsedata i kommunalt pasient- og brukerregister, se nærmere omtale i kap. 770.
7.10 Organiseringen av gjennomføringen av Kompetanseløft 2025
Det er kommunene og fylkeskommunene som vil være de sentrale aktørene i gjennomføringen av Kompetanseløft 2025. Ansvaret for å sikre en faglig sterk tjeneste og tilstrekkelig og kompetent bemanning ligger hos dem.
Oppdraget med å gjennomføre Kompetanseløft 2025 vil gis til Helsedirektoratet. Helsedirektoratet vil i gjennomføringen ha et samarbeid med KS og arbeidstakerorganisasjonene. Fylkesmannen vil ha et særskilt ansvar for dialogen med og oppfølgingen av kommunene og fylkeskommunene, i et samarbeid med andre relevante regionale aktører.
De ulike tiltakene vil forvaltes av både Helse- og omsorgsdepartementet, Helsedirektoratet og Fylkesmannsembetene. Tiltaksporteføljen vil kunne endres i løpet av planperioden som følge av bl.a. årlige budsjettvedtak, endringer i utfordringsbildet og ny kunnskap om hvilke virkemidler som fungerer. Det vil utvikles et eget opplegg for følgeevaluering av virkemidlene i Kompetanseløft 2025.
8 Internasjonalt samarbeid
Norsk folkehelse og helse- og omsorgstjeneste befinner seg i en kontinuerlig interaksjon med verden utenfor våre grenser. Globale utviklingstrekk påvirker helsen og tryggheten til den norske befolkningen.
Koronapandemien viser at smittsomme sykdommer ikke kjenner landegrenser og at internasjonalt samarbeid er helt sentralt i håndteringen av internasjonale helsekriser. For Norge har det vært viktig å understreke at tiden er inne for mer samarbeid, ikke mindre. Det politiske og faglige samarbeidet med EU står sentralt, bl.a. gjennom deltakelse i EUs helsesikkerhetskomité, EUs smittevernbyrå og EUs felles innkjøpsavtaler for legemidler, vaksiner, medisinsk utstyr og personlig verneutstyr. Samarbeidet med øvrige nordiske land er svært tett. For Norge er det viktig å understøtte WHOs ledende og koordinerende rolle i internasjonalt helsearbeid.
Det overordnede målet for Helse- og omsorgsdepartementets internasjonale arbeid er å bidra til god folkehelse, økt kompetanse, kapasitet og kvalitet i helse- og omsorgstjenesten og helserelaterte tjenester, nasjonalt og globalt.
Departementet deltar aktivt på internasjonale arenaer hvor helsepolitikk diskuteres og beslutninger fattes, for å fremme og ivareta norske helsepolitiske interesser, bidra til gode fellesskapsløsninger og sikre at nasjonale tiltak utvikles i sammenheng med verden omkring oss. Dette innebærer både å bidra til og dra nytte av utviklingen av kunnskap, kompetanse og erfaringer som gjøres internasjonalt.
Sentrale arenaer for internasjonalt samarbeid
Sentrale arenaer for det internasjonale samarbeidet er Den europeiske union (EU), Nordisk Ministerråd, De forente nasjoner (FN) og Verdens helseorganisasjon (WHO), Europarådet, Organisasjonen for økonomisk samarbeid og utvikling (OECD), og samarbeidet i Barentsregionen og Den nordlige dimensjon.
Den europeiske union (EU) og Det europeiske økonomiske samarbeid (EØS)
EØS-avtalen er viktig, og samarbeidet med EU av stor betydning for Norge. Gjennom EØS-avtalen er Norge fullt integrert i EUs indre marked. Dette berører store deler av departementets ansvarsområde, herunder regelverk for næringsmidler, drikkevann, legemidler og medisinsk utstyr. Også på andre områder setter EUs regelverk rammer for norsk regelverksutforming, f.eks. knyttet til behandling av personopplysninger, dekning av utgifter til helsehjelp mottatt i andre EØS-land og godkjenning av helsepersonell. Videre deltar departementet i EU/EØS samarbeidet på områder som kreft, antibiotikaresistens, digital helse, forskning- og innovasjon samt beredskap.
Norske myndigheter deltar i EUs byråer på helse- og mattrygghetsområdet; Den europeiske myndighet for næringsmiddeltrygghet (EFSA), EUs legemiddelbyrå (EMA), EUs smittevernbyrå (ECDC) og EUs narkotikaovervåkningssenter (EMCDDA).
Departementet skal være en aktiv pådriver overfor EU. Dette innebærer å ivareta norske interesser innenfor helse, omsorg og mattrygghet ved å medvirke tidlig i prosesser og politikkutforming i EU.
I langtidsbudsjettet for 2021–27 legger Europakommisjonen opp til økt innsats gjennom det nye helseprogrammet, EU4Health. EU4Healths overordnede mål er å bidra til å beskytte europeiske borgere mot grenseoverskridende helsetrusler, forbedre tilgjengeligheten til medisinsk utstyr, legemidler og annet kriserelatert utstyr samt bidra til å styrke de nasjonale helsesystemene. Styrking av helsesystemer skal bl.a. skje gjennom å understøtte den digitale omleggingen, styrke koordineringen mellom medlemslandene, samt bidra til økt erfaringsutveksling og datadeling. Det er av stor betydning at Norge aktivt bidrar til innretningen på EUs styrkede rolle i europeisk helseberedskap. Endelig beslutning om deltakelse i EU4Health tas etter at EUs langtidsbudsjett er vedtatt.
Norge følger tett EUs arbeid med ny legemiddelstrategi, som skal fremme tilgang, forsyning, utvikling og innovasjon av legemidler. EUs forslag til kreftplan er også et arbeid Norge deltar i samt arbeidet for bedre mental helse i befolkningen. Videre følger Norge aktivt EUs nye strategi for hele matkjeden, «From farm to fork». Strategien skal bidra til at landbruket i EU tilbyr ernæringsrik, rimelig og trygg mat av høy kvalitet på en mer bærekraftig måte. EU søker også å forbedre åpenheten og bærekraftigheten av risikovurderinger med direkte eller indirekte betydning for tryggheten i bl.a. næringsmiddel- og fôrkjeden. Reguleringen av virksomheten og godkjenningsprosessene til «European Food Safety Authority» («EFSA») er under endring, og norske myndigheter følger opp dette arbeidet.
Nordisk samarbeid
Helse- og omsorgsdepartementet deltar aktivt i nordisk helsesamarbeid, både bilateralt og i Nordisk ministerråd som er de nordiske regjeringers formelle samarbeidsorgan. Departementet skal ta initiativ og være en aktiv pådriver for nordisk helsesamarbeid.
Samarbeidet skal fremme nordisk merverdi ved at utvalgte oppgaver belyses og løses på nordisk nivå for å øke nordisk kompetanse og konkurransekraft. I økende grad blir dette arbeidet også brukt som plattform i det europeiske og globale samarbeidet.
De nordiske statsministerne vedtok i juni 2019 en ny visjon for det nordiske samarbeidet, Visjon 2030; Norden skal bli verdens mest bærekraftige og integrerte region. Visjonen skal realiseres gjennom de tre strategiske områdene; et konkurransedyktig Norden, et grønt Norden og et sosialt holdbart Norden.
Samarbeidsministrene har i 2020 tatt endelig beslutning om innhold og budsjett for handlingsplanene. Departementet vil delta aktivt innenfor alle de tre strategiske områdene. Det vektlegges at arbeidet skal være tverrsektorielt og at fagministerådene skal søke samarbeid med hverandre. Ministerrådet for sosial- og helsesaker er foreslått som leder av satsingen Norden som ledende region for sikker digital infrastruktur for helsedata: The Nordic Commons. Etablering av en sikker digital infrastruktur for helsedata vil være viktig for nordisk samarbeid om helseforskning og næringsutvikling.
FN og Verdens helseorganisasjon (WHO)
WHO er FNs særorganisasjon for helse og verdens ledende og koordinerende organ i internasjonalt helsearbeid. WHO utsteder globale normer og standarder på helseområdet, og er verdens leder i helsekriser. Organisasjonen utgjør også arenaen for samarbeid mellom verdens helseministre og framforhandling av mellomstatlige regelverk som Det internasjonale helsereglementet (IHR 2005) og Rammeverket for pandemisk influensaberedskap (PIP). WHOs nedslagsfelt omfatter hele den globale helseagendaen, inkludert universell helsedekning, ikke-smittsomme sykdommer, antimikrobiell resistens, folkehelse og psykisk helse. Koronapandemien har belyst viktigheten av et sterkt WHO i håndteringen av globale helsekriser. WHOs håndtering av pandemien vil bli evaluert.
WHO er en sentral arena for å fremme norske helsepolitiske interesser og en viktig kanal for norsk helsebistand. Europakontoret er den nærmeste faglige samarbeidspartneren for den norske helseforvaltningen.
Departementet skal være faglig og helsepolitisk premissleverandør for norske posisjoner i WHO og globalt.
Departementet følger opp møter på politisk og administrativt nivå også i andre FN-organisasjoner, som FNs kontor for narkotika og kriminalitet (UNODC), FNs organisasjon for ernæring og landbruk (FAO) og De forente nasjoners økonomiske kommisjon for Europa (UNECE).
Nordområdene
Helsesamarbeidet i nordområdene skal bidra til et godt helsesystem, god folkehelse og livskvalitet, og bidra til økonomisk vekst og legge grunnen for næringsutvikling. Det styrker kontakten med våre naboland.
Samarbeidet foregår primært gjennom Den nordlige dimensjons helsepartnerskap og Barents helsesamarbeid. Det er også et helsesamarbeid under Arktisk råd. Barentssamarbeidet involverer helsemyndigheter på både nasjonalt og regionalt nivå i Norge, Sverige, Finland og Russland. Den nordlige dimensjons helsepartnerskap omfatter i tillegg landene rundt Østersjøen.
Departementet deltar i helsesamarbeidet på myndighetsnivå bl.a. om smittsomme og ikke-smittsomme sykdommer, alkohol og ny teknologi. Departementet vil styrke kontakten mellom norske og russiske helsefaglige miljøer gjennom målrettet bruk av tilskuddsordningen til helsesamarbeidet med Russland som departementet forvalter på vegne av UD.
Organisasjonen for økonomisk samarbeid og utvikling (OECD)
OECD er en viktig aktør for å fremskaffe komparative analyser av medlemslandenes helsesystemer og brukes i nasjonal politikkutforming. Departementet deltar aktivt i OECD på helseområdet. Et viktig mål er at OECD utvikler bedre indikatorer for kvalitet og pasientsikkerhet i helse- og omsorgstjenestene. Et satsningsområde er pasientrapporterte kvalitetsmål.
Europarådet
Samarbeidet i Europarådet har som hovedmålsetting å fremme demokrati, rettsstaten og respekt for menneskerettigheter. Innenfor helseområdet tar Norge del i Pompidou-gruppen, et tverrfaglig samarbeid om narkotikaspørsmål, og i Europarådets direktorat for legemiddelkvalitet (EDQM). EDQM utvikler bl.a. standarder for virkestoffer og hjelpestoffer som inngår i legemidler.
Bilaterale helsesamarbeidsavtaler
Norge har bilaterale helsesamarbeidsavtaler med Kina og Russland. Avtalene er langsiktige og legger bl.a. vekt på ekspertsamarbeid og gjensidig utveksling av kunnskap. I tillegg pågår det, med økonomisk støtte fra Utenriksdepartementet, prosjektsamarbeid med Ukraina og Colombia. Disse samarbeidene skal bidra til styrking av nasjonale helsesystemer i de to landene, med vekt på bl.a. epidemiologi og smittevern, psykisk helse og fysisk rehabilitering i Ukraina, og distriktshelsetjenester og innføring av nye behandlingsmetoder i Colombia.
Spesielle områder
Helsesikkerhet og -beredskap
Helsesikkerhetsarbeidet skal verne liv og helse og bidra til at nødvendig helsehjelp og sosiale tjenester kan opprettholdes ved kriser og katastrofer. Erfaring viser at internasjonalt samarbeid er helt avgjørende for Norges sikkerhet. Beredskapen, inkludert evne til tidlig å oppdage og melde sykdomsutbrudd, er mest effektiv når den er integrert i de ordinære helsetjenestene. Dette gjelder også smitteverntiltak og tiltak for å forebygge antimikrobiell resistens.
Helseberedskap er et felles ansvar der land må jobbe sammen for skape økt sikkerhet på tvers av landegrenser. Tiltak og forpliktelser i det internasjonale helsereglementet (IHR 2005) står sentralt i arbeidet, noe håndteringen av koronapandemien fullt ut har demonstrert. Under IHR forplikter hvert land seg både til å etablere kapasitet til å oppdage og å håndtere sykdomsutbrudd, og samtidig til å bistå andre land i å styrke sine systemer og til å samarbeide i tråd med IHR ved utbrudd.
Koronapandemien har synliggjort vår avhengighet av internasjonalt samarbeid og multilaterale løsninger for å håndtere pandemiutbrudd. Departementet vil bedre nasjonal og global helseberedskap gjennom å styrke internasjonale beredskapssystemer og bidra til at norsk helseforvaltning og –tjeneste opprettholder et bredt internasjonalt beredskapsengasjement. De norske prioriteringene for global helse må reflektere behovet for en styrket internasjonal helseberedskap. Det innebærer også å bidra til å styrke Verdens helseorganisasjons (WHO) evne til å bistå land i beredskapsarbeidet. Koronapandemien har vist hvor avhengig Norge er av et tett samarbeid med EU om beredskap. Norge har aktivt jobbet overfor EU når det bl.a. gjelder tilgang til vaksiner og smittevernutstyr.
Et sentralt element i beredskapsarbeidet er evnen til å ta lærdom for å kunne forbedre krisehåndteringen ved framtidige sykdomsutbrudd. Norge vil bidra til at verden står bedre rustet til å forebygge og håndtere framtidige kriser.
Universell helsedekning (Universal Health Coverage, UHC)
Departementet vil arbeide for bærekraftsmålet om å oppnå UHC (mål 3.8), bl.a. ved å bidra til implementering av den politiske erklæringen fra FNs høynivåmøte om UHC i 2019. Oppmerksomhet på landnivå bør være implementering av UHC gjennom nasjonale UHC-planer og systematiske planer for helsesystemstyrking, inkludert styrking av beredskapen mot utbrudd av smittsomme sykdommer. Norge vil også arbeide for økt åpenhet i det internasjonale legemiddelmarkedet. Videre vil departementet understøtte oppfølgingen av Den globale handlingsplanen for oppnåelsen av bærekraftsmål 3 om helse og andre helserelaterte delmål (GAP). Planen er det sentrale verktøyet for samarbeidet mellom de viktigste organisasjonene på det globale helseområdet for koordinert støtte til land som er i ferd med å bygge opp tjenestene.
Ikke-smittsomme sykdommer (NCD)
Ikke-smittsomme sykdommer utgjør den viktigste årsaken til for tidlig død i verden, bl.a. grunnet risikofaktorer som tobakk, alkohol og andre rusmidler, usunt kosthold og mangel på fysisk aktivitet. Nesten en fjerdedel av alle dødsfall på verdensbasis er relatert til miljøforhold, og da særlig luftforurensning. Departementet skal videreføre det internasjonale arbeidet mot ikke-smittsomme sykdommer gjennom aktiv deltakelse i WHO og EU for å forebygge risikofaktorer for tidlig død. Tilsvarende gjelder oppfølging av tobakkskonvensjonen gjennom partsmøtet i november 2021. Videre skal departementet støtte gjennomføringen av NCD-strategien for det norske bistandsarbeidet og utvikling av personrettede helsesystemer som hjelper folk til å mestre et liv med kronisk sykdom som aktive bidragsytere i samfunnet. Internasjonalt samarbeid innen aldring skal følges opp. Departementet skal støtte WHOs rolle til å fastsette evidensbaserte tiltak for å forebygge og kontrollere ikke-smittsomme sykdommer. Videre skal departementet samarbeide aktivt med EU for å påvirke innholdet i arbeidet med rettsakter som senere blir del av norsk rett.
Digital helse
Helse står i en digital transformasjon. Digitale løsninger og datadrevne prosesser muliggjør nye og bedre måter å forstå, behandle og leve med sykdom og helse.
Digitaliseringen av helse har en betydelig internasjonal dimensjon, fordi befolkningen reiser mer på tvers av landegrenser. Behovet for helsehjelp følger naturligvis med. Det handler også om kapasitet. Å utvikle digital kapasitet på områder som stordata og kunstig intelligens, eller sporingssystemer for epidemier, er vanskelig for ett land å gjøre alene. Internasjonalt samarbeid er viktig for å forstå behovene i vår egen og verdens befolkning, og samarbeid med andre land er nødvendig for å bygge den digitale kapasiteten som kan ta ut potensialet i teknologi for å møte muligheter og utfordringer på helse- og omsorgsfeltet.
Departementet skal legge til rette for internasjonalt faglig og politisk samarbeid innen digital helse. Departementet vil jobbe for at digitalisering bidrar til økt tilgjengelighet, pasientsikkerhet, kvalitet og effektivitet i helse- og omsorgssystemer, nasjonalt og internasjonalt. Nordisk Ministerråd, EU, WHO og Barentssamarbeidet har alle etablert brede felles strategier og samarbeidsprosjekter innen digital helse. Departementet vil bruke disse arenaene aktivt for å bidra til utviklingen internasjonalt.
Forskning og innovasjon
Norge er avhengig av internasjonalt samarbeid om forskning og innovasjon innenfor helse. Det er derfor viktig å tilrettelegge for at aktuelle aktører innenfor folkehelsearbeid, helse og omsorg kan delta i internasjonalt forsknings- og innovasjonssamarbeid og at samarbeidet ivaretar norske helsepolitiske og faglige interesser.
Departementet skal arbeide for å påvirke innretningen på EUs forsknings- og innovasjonsprogrammer, innenfor vårt sektoransvar. Departementet skal ta initiativ til nordisk forskning- og innovasjonssamarbeid gjennom Nordisk ministerråd og NordForsk og det skal legge til rette for at norske aktører kan delta i forsknings- og innovasjonssamarbeid i regi av WHO m.fl.
Grønn helse
Klima- og miljøendringer skaper økte ulikheter mellom regioner og befolkninger, og mellom land og by. Det er et stort potensiale for å styrke den grønne dimensjonen i helse- og sosialsektoren gjennom internasjonalt samarbeid og tverrsektorielle initiativer. Disse vil samtidig være med på å møte de helserelaterte utfordringene klimaendringene påfører oss og støtte opp under det grønne skiftet.
Målsettinger under dette satsingsområdet vil være å skape robuste og miljøvennlige helsesystemer som kan inngå i den grønne omstillingen, herunder å fremme mer miljø og klimavennlig ressursbruk i helsesektoren og sikre at den grønne omstillingen ikke forsterker sosiale og helsemessige forskjeller mellom regioner og sosioøkonomiske grupper.
Departementet skal bidra til det grønne skiftet gjennom samarbeid om initiativer som støtter reduksjon av klimaendringer og beskytter folkehelsen. Dette inkluderer tverrsektorielle initiativer som underbygger det grønne skiftet i matproduksjon og -forbruk, fremme rent drikkevann og trygg mat, og tiltak som bidrar til å redusere fedme og ikke-smittsomme sykdommer. I 2021 vil man fra norsk side bidra til utvikling og implementering av FAO og WHOs frivillige retningslinjer for matsystemer og ernæring (Voluntary Guidelines on Food Systems for nutrition).
9 Administrative fellesomtaler
9.1 Fornye, forenkle og forbedre
Sykehus
Det har siden 2015 vært gitt årlige oppdrag til de regionale helseforetakene knyttet til å redusere variasjon i effektivitet og kapasitetsutnyttelse i sykehusene. Oppdragene har vært særlig rettet mot å etablere indikatorer og metodikk som avdekker uønsket variasjon, samt å tilgjengeliggjøre denne informasjonen slik at den kan brukes til forbedringsarbeid på lokalt nivå i spesialisthelsetjenesten. Helseregionene har opprettet Arbeidsgruppe for indikator- og metodeutvikling (AIM), som inkluderer representanter fra alle regionale helseforetak, samt Helsedirektoratet. Arbeidet er videreført i 2020.
De regionale helseforetakene har tidligere fått i oppdrag å etablere KPP (kostnader på pasientnivå) som kvalitets- og styringsverktøy i alle helseforetak. Alle helseregionene har lagt fram framdriftsplaner for hvordan KPP skal brukes for å understøtte forbedrings- og planarbeid, både på regionalt nivå og i hvert enkelt helseforetak. Videre har de regionale helseforetakene, i samarbeid med Helsedirektoratet, etablert KPP for psykisk helsevern og tverrfaglig spesialisert rusbehandling. I 2019 ble første gang KPP-data for disse områdene rapportert. Helsedirektoratet arbeider med å etablere en nasjonal database for KPP-data.
E-helse
For å understøtte økt digitaliseringstakt i helse- og omsorgssektoren ble oppgavene knyttet til de nasjonale e-helseløsningene helsenorge.no, kjernejournal, e-resept, grunndata og helseID overført fra Direktoratet for e-helse til Norsk Helsenett SF fra 1. januar 2020. Ny oppgavefordeling tydeliggjør skillet mellom Direktoratet for e-helses rolle som forvaltningsorgan og Norsk Helsenett SF som tjenesteleverandør på e-helseområdet.
Helse- og omsorgsdepartement har i Prop. 65 L (2019–2020) Lov om e-helse (e-helseloven) foreslått bestemmelser som skal sikre at hele helse- og omsorgstjenesten tar i bruk e-resept, kjernejournal, helsenorge.no og helsenettet, inkludert grunndata og helseID. Helse- og omsorgsdepartementet foreslår en plikt for Norsk Helsenett SF til å levere nasjonale e-helseløsninger, og en hjemmel for at departementet i forskrift kan bestemme at virksomheter som yter helse- og omsorgstjenester skal gjøre løsningene tilgjengelige i virksomheten og betale for forvaltning og drift. Departementet har etablert et teknisk beregningsutvalg som skal legge fram best mulig vurdering av tallgrunnlaget for beregnede kostnader til forvaltning og drift av eksisterende nasjonale e-helseløsninger og helsenettet, og bidra til transparens og størst mulig grad av konsensus blant aktørene både når det gjelder kostnadsanslag og fordeling mellom aktørene.
Direktoratet for e-helse har i tett samarbeid med KS, kommunal sektor og andre relevante aktører gjennomført et forprosjekt for helhetlig samhandlingsløsning og felles kommunal journal utenfor helseregion Midt-Norge. Tiltaket er eksternt kvalitetssikret (KS2) i tråd med statens prosjektmodell. Parallelt med KS2 har 185 av 291 kommuner utenfor helseregion Midt-Norge signert en intensjonserklæring, for å vise sin støtte til og intensjon om deltagelse i det videre arbeidet med tiltaket. Kommunene representerer 65 pst. av befolkningen utenfor helseregion Midt-Norge. Tiltaket skal bidra til en effektiv og bærekraftig helse- og omsorgstjeneste som er helhetlig og koordinert, og til bedre samhandling mellom aktørene og med andre kommunale og statlige tjenester helsetjenesten samarbeider med. Pasientens og brukernes behov og ønsker skal stå i sentrum.
Erfaringer fra koronautbruddet har vist at det er potensiale for å fremskynde digitaliseringen i helse- og omsorgssektoren. Aktørene i helse- og omsorgssektoren viste stor evne til omstilling og samarbeid. Tjenester som før krevde fysisk oppmøte ble raskt flyttet over på digitale plattformer og hjem til pasienten. Eksempelvis utgjorde elektronisk konsultasjon hos fastlegen nærmere 60 pst. av alle fastlegekonsultasjoner de første ukene av pandemien. Nå har pasientene i stor grad kommet tilbake til legen for fysiske konsultasjoner når det er mest hensiktsmessig, men fortsatt ligger andelen e-konsultasjoner på nær 25 pst.
Under pandemien har helse- og omsorgstjenesten i langt større grad enn tidligere tatt i bruk eksisterende nasjonale e-helseløsninger slik som den nasjonale helseportalen, helsenorge.no, og kjernejournal. Helsenorge.no brukes til å gi kvalitetssikret informasjon, råd og veiledning om covid-19 til innbyggerne, og det er utviklet ny funksjonalitet som gir mulighet for selvrapportering av symptomer og enklere digital dialog mellom innbyggere og fastleger. Kjernejournal og helsenorge.no er tilrettelagt med ny funksjonalitet slik at helsepersonell og innbyggere enkelt og raskt får tilgang til koronarelaterte prøvesvar.
Det er viktig å videreføre de gode digitale løsningene og arbeidsmetodene også etter koronapandemien. Utvidet bruk av e-konsultasjon og digital hjemmeoppfølging har ført til at mange pasienter har fått bedre og mer tilgjengelige helse- og omsorgstjenester.
Helseanalyseplattformen, som nå er under etablering i regi av Helsedataprogrammet, vil effektivisere og forenkle tilgangen til helsedata til forskning og analyse samtidig som personvernet styrkes. Helseanalyseplattformen skal bidra til bedre helseforskning og til mer innovasjon og næringsutvikling. Helseanalyseplattformen vil gjøre det mulig å benytte helsedata mer aktivt i utvikling av legemidler, medisinsk teknologi og i tjenesteutvikling. Teknologisk utvikling innenfor kunstig intelligens og behandling og håndtering av stordata, representerer muligheter for analyse, forskning og utvikling som vi ikke har hatt tidligere.
Kommunale helse- og omsorgstjenester
Regjeringen vil tilrettelegge for å styrke kommunenes innovasjonsevne og bærekraft, og evne til å ta i bruk nye løsninger og arbeidsmetoder. Regjeringen vil også legge til rette for bruk av teknologi og digitalisering. Regjeringen vil styrke effektiviteten gjennom økt kompetanse, faglig omstilling, sterkere kommunal ledelse og bedre planlegging. Satsingen på hjemmetjenester og hverdagsrehabilitering, Kompetanseløft 2025, trygghetsteknologi og digital hjemmeoppfølging og etablering av flerfaglige team er sentrale tiltak som bidrar til faglig omstilling og mer effektiv utnyttelse av ressursene. Regjeringen har iverksatt Leve hele livet – En kvalitetsreform for eldre, som løfter fram 25 løsninger på grunnlag av eksempler fra kommunene, bl.a. med tiltak som skal gi bedre sammenheng og kontinuitet i tjenestene.
9.2 Oppfølging av likestillings- og diskrimineringslovens krav om å gjøre rede for likestilling
Innledning
Helse- og omsorgsdepartementet arbeider for at alle skal ha tilgang til likeverdige helsetjenester av god kvalitet. I arbeidet med å skape pasientens helsetjeneste er det viktig å være bevisst på hvordan forhold ved mangfold, som kjønn, etnisitet, funksjonsevne, seksuell orientering, kjønnsidentitet mv., samt kombinasjonen av slike forhold, kan påvirke pasientens behov for behandling.
Det er viktig å ha kontinuerlig oppmerksomhet på kvinners helse og helse i et kjønnsperspektiv. Dette for å sikre nødvendig implementering og integrering av kjønnsperspektivet. Det ble bl.a. derfor arrangert et toppmøte om kvinnehelse i Trondheim høsten 2019. I etterkant av toppmøtet er det besluttet at det skal utarbeides en Norsk offentlig utredning (NOU) om kvinners helse og helse i et kjønnsperspektiv. Det er over 20 år siden forrige offentlig utredning om dette temaet ble utarbeidet. Kunnskapen om kvinners helse og helse i et kjønnsperspektiv har endret seg, og nye temaer vil kunne være aktuelle for arbeidet med den kommende utredningen. Det ble derfor avholdt et innspillsmøte i august 2020. Utvalget som skal skrive NOUen vil nedsettes i løpet av høsten 2020. En av utfordringene er å få ny kunnskap om kvinner og menns særlige behov omsatt i den praktiske tjenesteutøvelsen. Som en del av oppfølgingen av Likestillingsmeldingen (2015–2016) har Helsedirektoratet fått i oppdrag å sikre at kjønnsspesifisitet inngår i alle faglige retningslinjer og veiledninger der dette er relevant.
Det er også viktig at helsepersonell har kunnskap om andre forskjellsskapende dimensjoner, slik som funksjonsevne, seksuell orientering, kjønnsidentitet, religion, alder og etnisitet. Kompetanse og bevissthet om hvordan ulike grupper i befolkningen kan møtes og tilbys gode og tilgjengelige tjenester er viktig for å sikre individuelt tilpasset og likeverdig hjelp.
Kvinnehelse
8. mars 2019 fremmet daværende ledere i regjeringspartiene «seks punkter for bedre kvinnehelse». Punktene omfattet forskning om kvinnesykdommer, kreftsykdommer som rammer kvinner, bedre reproduktiv helse, pårørendestrategi, internasjonal kvinnehelse og pakkeforløp for sykdommer som rammer kvinner i større grad enn menn.
Helse- og omsorgsdepartementet finansierer en strategisk satsing om forskning på kvinners helse og kjønnsperspektiver gjennom Forskningsrådet på rundt 10 mill. kroner per år, og i 2020 valgte regjeringen å øke denne satsingen til 15 mill. kroner. Regjeringen foreslår nå å øke denne satsingen med ytterligere 5 mill. kroner. I tillegg inngår tematikken som en del av den ordinære helseforskningsprogramaktiviteten som departementet finansierer gjennom Norges forskningsråd. Midlene er del av en fellesutlysning denne høsten på forskning om kvinners helse og kjønnsperspektivet, og Forskningsrådet øremerker omlag 50 mill. kroner til denne tematikken
Helse- og omsorgsdepartementet avviklet i 2020 den nasjonale kompetansetjenesten for kvinnehelse og etablerte Nasjonalt senter for kvinnehelseforskning i Helse Sør-Øst RHF. Se omtale under kap. 732, post 78 og kap. 780, post 50.
Helsedirektoratet er i gang med å etablere pakkeforløp for muskel- og skjelettsykdom, smertetilstander med ukjent årsak og utmattelsestilstander, som er sykdommer som oftere rammer kvinner.
Utdanning og kjønn i helsesektoren
Det nasjonale rekrutteringsprogrammet Menn i helse har som formål å bidra til rekruttering av flere menn til omsorgstjenestene. Menn i helse inngår i nytt kompetanseløft – Kompetanseløft 2025. Programmet er basert på en modell utviklet av Trondheim kommune. KS har ansvar for prosjektledelsen og modellen baserer seg på et samarbeid med deltakende kommuner og Nav lokalt. Gjennom programmet rekrutteres bl.a. menn uten tidligere erfaring fra sektoren via Nav til arbeid i helse- og omsorgstjenesten. Etter en praksisperiode gis det anledning til å ta voksenopplæring i helsearbeiderfaget. I 2019 har det vært deltakere fra 65 kommuner, fordelt på ni fylker. Siden oppstart i 2014 og ut 2019 har totalt 342 men fått fagbrev i helsefag. 92 pst. av de som har tatt fagbrev gjennom Menn i helse, har fått arbeid.
Spredningen av modellen avhenger av tett oppfølging lokalt og godt samarbeid mellom de deltakende aktørene. Prosjektet har ifølge Helsedirektoratet gitt kjønnsperspektivet stor oppmerksomhet og antas å bidra til økningen i andelen menn i omsorgssektoren. Det nasjonale prosjektet ble evaluert i 2018. Evalueringen viser at prosjektet erfares som nyttig for å øke andelen menn i omsorgssektoren, men også som et kvalifiseringstiltak. Det fremheves i prosjektet at det er av stor betydning med tverrsektorielt samarbeid mellom helse, utdanning og arbeids- og velferdssektoren. Et slikt samarbeid kan bidra til å løse både sektorvis utfordringer som ressursbehovet i helsesektoren og samfunnsmessige utfordringer som arbeidsledighet og utenforskap. Se kap. 761, post 21 for nærmere omtale. Statistikk fra SSB viser at andel årsverk utført av menn i omsorgstjenester økte fra 13,4 pst. i 2015 til nærmere 15,5 pst. i 2019.
Heltidskultur
Regjeringen ønsker å redusere bruken av deltidsstillinger i helse- og omsorgstjenesten, og at det også her utvikler seg en heltidskultur.
Det er i foretaksmøte med de regionale helseforetakene stilt krav om at arbeidet med utviklingen av en heltidskultur videreføres, og at flest mulig medarbeidere tilsettes i faste, hele stillinger. Det har hatt stor betydning at flere sykehus tilbyr faste, hele stillinger ved at de ansatte er tilknyttet jobber ved ulike avdelinger som til sammen gir 100 pst. stilling. Faste hele stillinger er viktig for å rekruttere kompetente medarbeidere, beholde kvalifisert arbeidskraft og samtidig bidra til å ivareta arbeidsmiljøet og redusere sykefravær. Faste hele stillinger bidrar også til økt likestilling, samt økt kvalitet og kontinuitet i tjenesten. Det er økt bevissthet og kunnskap i hele organisasjonen omkring denne utfordringen og det arbeides systematisk for å utvikle nye og fleksible løsninger slik at medarbeidere kan arbeide ved ulike avdelinger, og at deler av stillingen er knyttet til sykehusenes egne bemanningssentre o.l. Ledere og tillitsvalgte i sykehusene samarbeider om å finne løsninger som gjør at flest mulig kan få hele stillinger. Det innebærer også å tilrettelegge for de som av ulike årsaker har krav eller behov for redusert arbeidstid.
Kjønnsbalanse
Mer enn 70 pst. av medarbeiderne i sykehusene er kvinner. I kommunale helse- og omsorgstjenester er kvinneandelen i underkant av 85 pst. Både helseforetakene og kommunene bør derfor ha strategier for å rekruttere bedre fra begge kjønn.
Andelen kvinnelige fastleger har økt betydelig de senere årene. Mens 28,8 pst. av fastlegene i 2001 var kvinner, var andelen kvinnelige fastleger 44 pst. ved utgangen av 2019.
Helse- og omsorgsdepartementet oppnevner styrer for de regionale helseforetakene. Styrene oppfyller lovens krav til minimum 40 pst. representasjon av begge kjønn, og per 2020 er to av fire styreledere kvinner. I sykehusene er flertallet av ansatte kvinner, mens mindretallet av toppledere er kvinner. Helse- og omsorgsministeren har stilt krav til de regionale helseforetakene om at de må bidra til å rekruttere og utvikle kvinnelige ledere, spesielt på toppledernivå. De regionale helseforetakene har rapportert til departementet at de arbeider aktivt med å øke andelen kvinnelige toppledere i sykehusene. De rapporterer også om en økning i andelen toppledere i sykehusene.
Likestilling og covid-19
Koronakrisen har satt sitt preg på hele samfunnet. Pandemien og tiltakene som er iverksatt for å begrense smitte og å opprettholde aktivitet i næringslivet og samfunnet kan få ulike konsekvenser for ulike personer avhengig av deres kjønn, alder, etnisitet, religion og livssyn, funksjonsnedsettelse, seksuelle orientering, kjønnsidentitet osv.
Som offentlig myndighet er departementene forpliktet til å vurdere likestillingskonsekvenser i alt sitt arbeid, jf. likestillings- og diskrimineringsloven § 24 første ledd. Stortinget har i vedtak nr. 537 (2019–2020) bedt regjeringen kartlegge effekten av koronakrisen på likestillingsfeltet, og komme tilbake til Stortinget med resultater og funn på egnet måte. Departementet legger til grunn at departementet skal levere en fullstendig likestillingsredegjørelse i tråd med likestillings- og diskrimineringsloven § 24 andre ledd i Prop. 1 S for 2022, og at departementet der vil redegjøre for aktivitetene i 2020.
Som beskrevet ovenfor, om kjønnsbalanse, er flertallet av de ansatte i helse- og omsorgssektoren kvinner. En høy andel kvinner i sektoren har medvirket i covid-19- og koronahåndteringen og dermed vært eksponert for risiko for smitte. Dette gjelder særlig de som har vært i direkte kontakt med pasienter, pårørende og besøkende på sykehjem og sykehus. Med tanke på kliniske studier stilles det krav om og vektlegges at begge kjønn skal inkluderes der dette er relevant. Dette gjelder også forskning på covid-19. Det er stor interesse for forskning om covid-19 i Norge. Det er avgjørende å få kunnskap om bla hvordan koronaviruset smitter, hvordan vi kan behandle dem som blir syke og hvilke ettervirkninger de som har vært smittet får. Forskningsrådet gjennomførte derfor en hasteutlysning om covid-19 våren 2020 som bl.a. skal bidra til at norske miljøer vil kunne delta i det internasjonale samarbeidet som er knyttet til å evaluere nye behandlinger, og den skal også bidra til å evaluere behandling og gi systematisk kunnskap om spredningen og effektene av viruset.
En stor del av tjenestemottakerne og deres pårørende ble berørt da strenge smitteverntiltak, lokale omprioriteringer og omdisponeringer av personell, samt mange ansatte i karantene, medførte reduksjon eller stengte tjenestetilbud og aktiviteter. I Helsedirektoratets koronaveileder gis det anbefalinger knyttet til hjemmeboende tjenestemottakere og deres pårørende. Formålet er å skape forutsigbarhet og trygghet for tjenestemottaker og pårørende, og unngå hastebeslutninger og tilfeldige prioriteringer hvis og når lokale smitteutbrudd oppstår. Det understrekes at kommunen må ha dialog med tjenestemottaker og pårørende om smittevern i alle faser av pandemien.
Stengte skoler medførte også at foreldre til barn og unge med spesielle behov sto uten tilbud. Rask nedstenging og omstilling i kommunene medførte økte belastninger for pårørende. Tidligere undersøkelser har vist at kvinner i større grad enn menn påtar seg omsorgsoppgaver, og at uformelt omsorgsarbeid er en vanlig årsak til at kvinner jobber mer deltid enn menn. Det vil være viktig å følge med på hvordan dette har utspilt seg under pandemien.
Vold i nære relasjoner er en betydelig folkehelseutfordring, men også et likestillingsproblem. Helse- og omsorgstjenestene spiller en viktig rolle i arbeidet med å forebygge, avdekke og avverge vold og seksuelle overgrep, og i å følge opp og behandle både voldsutsatte og voldsutøvere. Tiltakene som har blitt iverksatt for å redusere smitte under pandemien kan ha ført til økt fare for konflikter i hjemmet og vold i nære relasjoner. Det kan også ha gjort det vanskeligere for voldsutsatte å oppsøke hjelp, og gjort det utfordrende for hjelpeapparatet å avdekke vold, overgrep og omsorgssvikt. Det er viktig at hjelpetilbud til voldsutsatte og voldsutøvere blir opprettholdt også under pandemien, og at helse- og omsorgstjenestene også i denne situasjonen har særlig oppmerksomhet på at pasienter og brukere kan være utsatt for, eller kan stå i fare for å bli utsatt for, vold eller seksuelle overgrep, jf. helse- og omsorgstjenesteloven § 3-3a, spesialisthelsetjenesteloven §2-1 f og tannhelsetjenesteloven § 1-3 c.
Koronapandemien har vist at potensialet for å ta i bruk digitale løsninger er stort. Aktørene i hele sektoren viste en rask evne til omstilling og det ble en stor endring i hvordan møtene mellom helsepersonell og pasienter foregikk. Flere og bedre digitale løsninger er et viktig virkemiddel for å realisere pasientens helsetjeneste og for å bidra til et mer tilgjengelig helse- og omsorgstjenestetilbud. Samtidig blir det enda viktigere å rette innsats mot grupper som i dag har liten digital kompetanse for å motvirke digitalt utenforskap. Arbeidet med å øke digital kompetanse hos eldre samt personer med funksjonsnedsettelser, skal ses i sammenheng med oppfølging av regjeringens handlingsplan for universell utforming, som også inkluderer tiltak for mer brukervennlige løsninger innen IKT og digitalisering.
Likestillingsrapport
Tabell 9.1 Stillinger, Helse- og omsorgsdepartementet 2019 (kvinner/menn)
Dep.råd/eksp.sjef | 3/7 |
Avd.direktør mv. | 20/8 |
Fagdirektør | 8/7 |
Underdirektør | 9/3 |
Spesialrådgiver | 9/10 |
Seniorrådgiver | 76/33 |
Rådgiver | 18/3 |
Førstekonsulent | 6/3 |
Totalt | 149/74 |
Statistikken bygger på personaladministrative data. I 2019 var 67 pst. av de ansatte kvinner og 33 pst. var menn. Av ekspedisjonssjefer/departementsråd er 30 pst. kvinner. Av avdelingsdirektører er 71 pst. kvinner.
Tabell 9.2 Fravær pga. sykdom, Helse- og omsorgsdepartementet
Kvinner | 5,7 pst. |
Menn | 1,7 pst. |
Alle | 3,6 pst. |
Helse- og omsorgsdepartementet hadde i 2019 et gjennomsnittlig fravær som følge av sykdom på 3,6 pst., som er en liten nedgang fra foregående år.
Direktoratet for e-helse
Ved utgangen av 2019 utgjorde andelen ansatte 58 pst. kvinner og 42 pst. menn. Direktoratet for e-helse er bevisst på å ha samme lønns- og personalpolitikk overfor alle ansatte. I direktørens ledergruppe var det tre kvinner og en mann. Kvinneandelen i direktoratets lederstillinger totalt sett utgjør 45 pst. Et mål er å ha flest mulig ansatte i heltidsstillinger, og direktoratet har ved utgangen av 2019 åtte ansatte i deltidsstillinger av totalt 353 ansatte. I alle stillingskategoriene med unntak av seksjonssjefstilling er kvinner noe lavere lønnet enn menn.
Direktoratet for strålevern og atomsikkerhet
Direktoratet for strålevern og atomsikkerhet (DSA) hadde ved inngangen til 2020 en kvinneandel på 58,6 pst. Ledergruppen består nå av fire kvinner og en mann. På seksjonssjefsnivå er det seks kvinner og to menn. I gjennomsnitt tjener kvinner 1,6 pst. mindre enn menn. Det er ingen vesentlig forskjell i lønn for kvinner og menn i samme stillingskategori. Andelen av midlertidig tilsetting i DSA er liten, dette gjelder for både kvinner og menn. Det er ingen større forskjell i bruken av deltidsstilling eller i uttaket av foreldrepermisjon. Sykefraværet er i snitt rett under fire pst. og er uendret over tid.
Folkehelseinstituttet
Folkehelseinstituttet har samme lønns- og personalpolitikk overfor alle ansatte. Det har ikke vært vesentlige endringer i andelen kvinner/menn i instituttet fra 2019 til 2020. Ved utgangen av 2019 var 65 pst. av de ansatte kvinner, noe som er ett prosentpoeng lavere enn ved utgangen av 2018. Kvinneandelen i lederstillinger (med personalansvar) er 64 pst. Instituttet har en kvinneandel på 65 pst. i senior fagstillinger (forsker 1110 og 1183, overleger og seniorrådgivere). Andelen kvinner har økt både i senior fagstillinger og blant stipendiater og postdoktorer i perioden fram til 2017, men er noe redusert fra 2017 til 2019. Fra 2018 til 2019 har andelen av kvinnelige stipendiater og postdoktorer sunket fra 75 pst. til 68 pst. Instituttet er opptatt av at kvinner og menn får like muligheter for meritterende oppgaver.
Helsedirektoratet
Helsedirektoratet inklusiv Pasient- og brukerombudene hadde 662 medarbeidere ved utgangen av 2019. Kjønnsfordelingen var 70 pst. kvinner og 30 pst. menn, 2 prosentpoeng høyere kvinneandel enn i 2018. Kvinners lønn i pst. av menns lønn utgjorde 90,8 i 2019. 52 pst. av lederstillinger er besatt av kvinner.
Nasjonalt klageorgan for helsetjenesten
Kjønnsfordelingen i Nasjonalt klageorgan for helsetjenesten (Helseklage) var ved utgangen av 2019 på 78 pst. kvinner, mot 75 pst. i 2018. I ledergruppen var det ved utgangen av 2019 73 pst. kvinner (åtte) og 27 pst. menn (tre). Det er en klar overvekt av kvinnelige søkere til ledige stillinger i Helseklage. Det er ikke store lønnsforskjeller mellom kjønnene på sammenliknbare funksjoner og nivåer. Helseklages personalretningslinjer sikrer at begge kjønn har like lønns- og arbeidsvilkår, og samme mulighet for karriereutvikling.
Norsk pasientskadeerstatning
Norsk pasientskadeerstatning (NPE) hadde ved utgangen av 2019 totalt en kvinneandel på 75 pst. mot 73 pst. i 2018. Andelen kvinner i lederstillinger er 76 pst. Kjønnsfordelingen speiler det faktum at det er en klar overvekt av kvinnelige søkere til ledige stillinger i Norsk pasientskadeerstatning. Gjennom ulike personalpolitiske virkemidler legger NPE til rette for medarbeidere i ulike livsfaser og personer med nedsatt arbeidsevne eller med funksjonshemming. Tilsvarende gir NPEs lokale lønnspolitikk føringer som motvirker lønnsforskjeller mellom kjønnene og som gir like muligheter for karriereutvikling. Av den totale lønnsmassen går 72 pst. til kvinner, og det er ingen vesentlig forskjell i lønn for kvinner og menn i samme stillingskategori.
Statens helsetilsyn
Statens helsetilsyn hadde ved utgangen av 2019 en kvinneandel på 65 pst. I stillingsgruppen ledere (avdelingsdirektør, underdirektør og fagsjef) er 63 pst. kvinner. Dette ligger godt innenfor Hovedavtalens mål om 40 pst. kvinner i lederstillinger innenfor definert lederstillingsgruppe. Menn er i gjennomsnitt lønnet høyere enn kvinner. I lokale lønnsforhandlinger jobbes det målrettet med å utjevne utilsiktede forskjeller mellom kjønnene. Det ble rekruttert inn menn i høyt lønnede stillinger i 2019, noe som førte til at lønnsforskjellene mellom kjønnene økte. Statens helsetilsyn har en relativt stor andel ansatte over 62 år og i 2019 utgjorde denne aldersgruppen omlag 23 pst. av de ansatte. Statens helsetilsyn legger til rette for eldre arbeidstakere ved bl.a. mulighet for fleksible arbeidsformer.
Statens legemiddelverk
Legemiddelverket har flere kvinnelige tilsatte enn menn, noe som gjenspeiler kvinneandelen blant studentene fra de utdanningsfelt og fagfelt Legemiddelverket normalt rekrutterer fra. Kvinnelige ansatte utgjør 76,5 pst. av arbeidsstokken, og toppledergruppen består av tre kvinner og to menn. Mellomledergruppen har 19 kvinner og to menn. En gjennomgang av de mest brukte stillingskoder (rådgiver og seniorrådgiver) viser svært små forskjeller i gjennomsnittslønn mellom kjønn. Legemiddelverket har kontinuerlig fokus på arbeidet med sin livsfasepolitikk.
Statens undersøkelseskommisjon for helse- og omsorgstjenesten
Statens undersøkelseskommisjon for helse- og omsorgstjenesten (Ukom) startet 1. mai 2019 arbeidet med å motta og håndtere varsler om alvorlige hendelser og bekymringsmeldinger fra helse- og omsorgstjenesten. Som nystartet virksomhet, foregikk rekrutteringen i all hovedsak i 2018, og kommisjonen var fulltallig ved årsskiftet 2019–2020. Den totale kvinneandelen er på 60 pst, mens andelen kvinner i ledende stillinger er på 71 pst. En gjennomgang av de ulike stillingskategoriene viser at det ikke er noen tydelige forskjeller i lønn med bakgrunn i kjønn. Forskjeller i lønn skriver seg fra alder, utdanningsnivå og erfaring.
9.3 Omtale av lønnsvilkårene mv. til ledere i heleide statlige virksomheter
Administrerende direktør i Helse Sør-Øst RHF mottok i 2019 lønn på 2 312 617 kroner, mens annen godtgjørelse beløp seg til 4 874 kroner. Pensjonskostnadene til administrerende direktør utgjorde 330 674 kroner. Administrerende direktør skal ha pensjonsvilkår på lik linje med andre ansattes vilkår i foretaket, og har ordinære pensjonsvilkår via Pensjonskassen for helseforetakene i hovedstadsområdet (PKH). Avtale om sluttvederlag kan inngås for inntil 12 måneders avtalt lønn. Til fradrag i sluttvederlag kommer andre inntekter oppebåret i perioden. Sluttvederlag gis kun når det oppstår situasjoner av slik karakter at styret/administrerende direktør av hensyn til virksomhetens videre drift beslutter at den ledende ansatte må avslutte sitt ansettelsesforhold og fratre sin stilling umiddelbart.
Administrerende direktør i Helse Vest RHF mottok i 2019 lønn på 2 482 000 kroner, mens annen godtgjørelse beløp seg til 22 000 kroner. Pensjonskostnadene til administrerende direktør utgjorde 657 000 kroner. Administrerende direktør har, i tillegg til ordinær ytelsespensjon i KLP, en avtale om pensjon utover 12G. Avtalen var inngått før det kom pålegg om ikke å inngå slike avtaler. Det er ikke inngått avtale om sluttvederlag eller liknende for administrerende direktør.
Administrerende direktør i Helse Midt-Norge RHF mottok i 2019 lønn på 2 005 000 kroner, mens annen godtgjørelse beløp seg til 165 000 kroner. Pensjonskostnadene til administrerende direktør utgjorde 368 000 kroner. Administrerende direktør har offentlig tjenestepensjon på lik linje med andre ansattes vilkår, det vil si gjennom ordinær ordning i KLP. Det er ikke anledning til å inngå avtale om pensjon utover ordinære vilkår gjennom KLP. Sluttvederlag og lønn i oppsigelsestiden skal ikke overstige 12 måneder.
Administrerende direktør i Helse Nord RHF mottok i 2019 lønn på 2 094 000 kroner, mens annen godtgjørelse beløp seg til 154 000 kroner. Pensjonskostnadene til administrerende direktør utgjorde 166 000 kroner. Administrerende direktør har ordinære pensjonsvilkår via KLP og har ingen avtale om tilleggspensjon. Administrerende direktør har ikke avtale om etterlønn.
Norsk Helsenett SF skiftet administrerende direktør med virkning fra 20. august 2019. Tidligere administrerende direktør mottok i 2019 lønn og feriepenger på 2 234 112 kroner, mens andre ytelser beløp seg til 8 749 kroner. Det ble ikke utbetalt etterlønn. Lønn og feriepenger inkluderer utbetaling av ubenyttede feriedager med 620 203 kroner. Pensjonskostnadene til tidligere administrerende direktør utgjorde 322 884 kroner. Ny administrerende direktør mottok i 2019 lønn på 731 184 kroner, mens andre ytelser beløp seg til 13 465 kroner. Pensjonskostnadene utgjorde 301 252 kroner. Administrerende direktør har ordinære pensjonsvilkår via KLP og har ingen avtale om tilleggspensjon. I ansettelsesavtale med administrerende direktør er det avtalt rett til 9 måneders etterlønn ut over oppsigelsestiden dersom styret anmoder administrerende direktør om å si opp sin stilling, eller administrerende direktør i samråd med styrets leder/styret velger å si opp sin stilling uten at det foreligger saklig grunn til oppsigelse eller avskjed. Dersom administrerende direktør i perioden for sluttvederlag, men etter utløpet av ordinær oppsigelsestid har andre inntekter, skal sluttvederlaget reduseres tilsvarende krone for krone.
Det ble i 2019 foretatt et skifte av administrerende direktør i AS Vinmonopolet. Ny administrerende direktør tiltrådte 1. oktober 2019. Totalt utbetalt lønn til administrerende direktør i 2019 var 2 594 376 kroner. Andre godtgjørelser beløp seg til 151 667 kroner. Pensjonskostnaden til administrerende direktør utgjorde 236 667 kroner. AS Vinmonopolets pensjonsordninger er organisert gjennom Statens pensjonskasse. Sittende administrerende direktør har ordinære pensjonsvilkår og ingen avtale om tilleggspensjon. Det følger av ansettelsesavtalen at administrerende direktør, ved fratredelse etter styrets ønske, har rett på etterlønn i 12 måneder fra fratredelsesdato. Lønn i oppsigelsestiden er inkludert i etterlønnen.
10 Omtale av klima og miljørelevante saker
Regjeringens klima- og miljøpolitikk bygger på at alle samfunnssektorer har et selvstendig ansvar for å legge miljøhensyn til grunn for aktivitetene sine og for å medvirke til at de Side 3 nasjonale klima- og miljømålene kan nås. For en omtale av regjeringens samlede klima- og miljørelevante saker, se Klima- og miljødepartementets fagproposisjon.
Helsedirektoratet og Folkehelseinstituttet, samt fylkesmennene, er rådgivere for sentrale og lokale helsemyndigheter, utreder og tar del i overvåking av miljøforurensning. Etter folkehelseloven har kommunene ansvar for å sikre befolkningen mot skadelige faktorer i miljøet.
Direktoratet for strålevern og atomsikkerhet (DSA) ivaretar direktoratsoppgaver for Klima- og miljødepartementet innenfor området radioaktiv forurensning og annen stråling i det ytre miljø. DSA har videre ansvar for faglig utredningsarbeid, tilsyn med radioaktiv forurensning og for å koordinere nasjonal overvåking av radioaktiv forurensning i det ytre miljø, samt internasjonale oppgaver.
Mattilsynet arbeider for en miljøvennlig produksjon av trygge næringsmidler og trygt drikkevann. For å få størst mulig samfunnsmessig verdiskapning ut av begrensede ressurser er det vesentlig å legge vekt på kvalitet, plante- og dyrehelse samt hensynet til miljøet.
Miljøarbeid i spesialisthelsetjenesten
Helse- og omsorgsdepartementet forvalter statens eierskap av de regionale helseforetakene, som igjen er eier av landets helseforetak. Som det blir uttrykt i Meld. St. 8 (2019–2020) Statens direkte eierskap i selskaper — Bærekraftig verdiskaping, er staten opptatt av at selskapenes virksomhet er ansvarlig. Det innebærer å identifisere og håndtere risikoen selskapet påfører mennesker, samfunn og miljø. Hensynet til bærekraft og ansvarlig virksomhet er reflektert i statens forventninger til selskapene og hvordan staten følger opp selskapene.
Departementet har i sitt styringsbudskap til de regionale helseforetakene bedt om at spesialisthelsetjenesten foretar en helhetlig tilnærming til klima- og miljøutfordringene. Miljøarbeidet i spesialisthelsetjenesten koordineres gjennom et samarbeidsutvalg mellom de fire helseregionene. Alle de regionale helseforetakene er representert med et medlem i samarbeidsutvalget. I tillegg har Sykehusbygg HF og Sykehusinnkjøp HF, samt vernetjenesten og tillitsvalgte en representant hver. De fire regionene har også hver sin miljøfaggruppe hvor alle helseforetak er representert.
Rapport for 2019
Det utarbeides årlig en felles årsrapport for samfunnsansvar i spesialisthelsetjenesten, «Spesialisthelsetjenestens rapport for samfunnsansvar». Rapporten omhandler klima og miljø, menneskerettigheter, arbeidstakerrettigheter og antikorrupsjon. Rapporten er utarbeidet av interregionalt samarbeidsutvalg for klima og miljø i spesialisthelsetjenesten og omfatter helseforetakene i de fire regionene samt de felleseide selskapene (Sykehusbygg HF, Sykehusinnkjøp HF, Luftambulansetjenesten HF, Helsetjenestens driftsorganisasjon for nødnett HF og Pasientreiser HF).
Alle helseforetak i landet er miljøsertifisert i henhold til NS-EN ISO 14001. Det innebærer at en samlet spesialisthelsetjeneste arbeider systematisk med å forbedre egen miljøprestasjon. Gjennom rapporten for samfunnsansvar fremstilles det også et felles klimaregnskap for helseforetakene i landet. Klimaregnskapet bidrar til å sette søkelyset på å redusere forbruk av ressurser.
Plan for videre arbeid
I foretaksmøte januar 2020 ble det stilt krav til de regionale helseforetakene om å videreutvikle det eksisterende arbeidet med ansvarlig virksomhet og klimaregnskapet, samt sørge for at den nasjonale rapporten om spesialisthelsetjenestens arbeid med ansvarlig virksomhet publiseres årlig.
11 Bærekraftsmål 3
Mål 3 God helse og livskvalitet: Sikre god helse og fremme livskvalitet for alle, uansett alder
Det norske helsesystemet er godt utbygd og nordmenn flest har god helse. Forventet levealder i 2019 var 84,7 år for kvinner og 80,2 for menn, men det er sosiale helseforskjeller – de med lengst utdanning lever 5-6 år lengre og har bedre helse enn de med kortest utdanning.
I nasjonal oppfølging av mål 3 er delmål 3.3 smittsomme sykdommer, 3.4 ikke-smittsomme sykdommer, 3.5 alkohol, narkotika og avhengighet, 3.9 forurensning av jord, luft og vann og 3a styrke gjennomføringen av tobakkskonvensjonen.
Internasjonalt bidrar Norge aktivt i oppfølgingen av de helserelaterte delmålene, bl.a. gjennom støtte til FN-organisasjoner som arbeider med problemstillinger knyttet til helse. Støtte til FNs særorganisasjon for helse, Verdens helseorganisasjon (WHO), er av spesielt stor betydning. Erkjennelsen av hvor viktig helse er for både nasjonal og internasjonal utvikling i vid forstand, gjør at universell helsedekning (UHC) er vår fremste prioritet internasjonalt. UHC handler om at land skal gi alle innbyggere tilgang til, og at de skal ha råd til å benytte seg av, grunnleggende helsetjenester. Covid-19-pandemien har synliggjort viktigheten av motstandsdyktige helsesystemer med sterk helsesikkerhet og -beredskap. Norge arbeider derfor aktivt for styrking av helsesystemer og internasjonal helsesikkerhet og -beredskap gjennom internasjonalt engasjement og samarbeid.
Delmål 3.3: Innen 2030 stanse epidemiene av aids, tuberkulose, malaria og neglisjerte tropiske sykdommer, og bekjempe hepatitt, vannbårne sykdommer og andre smittsomme sykdommer
I 2019 ble det meldt 172 hivsmittede i Norge (112 menn og 60 kvinner) mot 191 tilfeller i 2018. Trenden med nedgang i meldte hivtilfeller fortsetter, særlig blant menn som har sex med menn. Økt testaktivitet blant sårbare grupper, kort tid fra diagnose til behandling og introduksjon av PrEP (preeksponeringsprofylakse) samt lett tilgang til kondomer antas å ha bidratt sterkest til nedgangen.
102 (59 prosent) av de 172 nye hivtilfellene i 2019 var innvandrere smittet før ankomst Norge, 52 menn og 50 kvinner. Det er en økende tendens til at innvandrere som blir testet i Norge allerede har blitt testet hivpositive i tidligere hjemland. Meldte tilfeller blant menn som har sex med menn smittet mens de er bosatt i Norge viser fortsatt en fallende utvikling. For de øvrige gruppene er situasjonen lite endret fra 2018. Totalt for alle grupper har antallet som angis smittet i Norge gått ned fra 100 i 2009 til 28 i 2019.
Det ble i 2019 påvist 61 hivtilfeller blant menn som har sex med menn mot 73 tilfeller i 2018. Andelen hivpositive menn som har sex med menn med innvandrerbakgrunn utgjorde i 2019 59 pst. av de meldte tilfellene blant menn som har sex med menn. Av de 36 personene med innvandrerbakgrunn kommer 13 fra Sør- og Mellom-Amerika, ni fra Asia og åtte fra Europa.
Norge ligger godt an til å nå UNAIDS' 90-90-90 mål. Data fra de infeksjonsmedisinske avdelinger i Norge som følger opp hivpasienter viser at det er omtrent 4100 hiv-pasienter under oppfølging i Norge. Av disse sto 98 prosent pasienter på hivbehandling og av disse var 96 prosent fullt virus supprimert (<50kopier/ml) ved siste kontroll. Modellering gjort av FHI estimerer mørketallet blant hiv-smittede i Norge til å være 300–400 personer.
Norge ligger langt fremme i å bekjempe vannbårne sykdommer, men utbrudd av smittsom sykdom forårsaket av forurenset drikkevannet skjer likevel med ujevne mellomrom. Utbruddet av Campylobacter på Askøy er et eksempel. Det rapporteres også årlig små utbrudd knyttet til vann i Vesuv. Det registreres årlig 4-6000 tilfeller av typiske vannbårne agens, men dette antas kun å være «toppen av isfjellet» da det er utfordrende å estimere sykdomsbyrden av sporadiske tilfeller. Folkehelseinstituttet kartlegger nå sykdomsbyrden som følge av konsum av drikkevann. Prosjektet er forsinket grunnet koronaepidemien, og forventes å være ferdig i 2021 (Drikkevannsstudien).
Tiltak for å øke utskiftingstakten av et aldrende og sårbart ledningsnett og forebygge smitte via drikkevann, er en sentral del av de nasjonale målene som er vedtatt etter malen fra WHO/UNECEs protokoll for vann og helse.
Internasjonalt er Norge en aktiv part i samarbeidet under WHO og UNECEs protokoll om vann og helse. Norge bidrar særskilt med kapasitetsbygging knyttet til overvåking av drikkevann, vannbårne sykdommer og utbrudd, i samarbeid med Hvite-Russland.
Hepatitt C skal elimineres som folkehelseproblem i Norge. Helse- og omsorgsdepartementet har i «Nasjonal strategi mot hepatitter 2018–2023» fastsatt to hovedmål:
Redusere forekomsten av hepatitt C med 90 prosent innen utgangen av 2023
Ingen i Norge skal dø eller bli alvorlig syke forårsaket av hepatitt C-virus
Delmål 3.4: Innen 2030 redusere prematur dødelighet forårsaket av ikke-smittsomme sykdommer med en tredel gjennom forebygging og behandling, og fremme god psykisk helse og livskvalitet
Norge har forpliktet seg på WHOs mål om 25 prosent reduksjon i prematur død av ikke-smittsomme sykdommer før 2025. Dette er senere endret til en tredel innen 2030. En gjennomgang av tallene fra Dødsårsaksregisteret viser at målet om å redusere for tidlig død av ikke-smittsomme sykdommer med 25 pst. var nådd ved årsskiftet 2018–2019. Nedgangen i prematur død av kreft og hjerte- og karsykdommer bidrar mest.
I 2010 døde 6008 personer av ikke-smittsomme sykdommer før 70 års alder. Tallet var redusert til 5102 dødsfall i 2018. Dette tilsvarer en nedgang på 906 for tidlige dødsfall.
Når vi ser på antall dødsfall per 100 000, var det i 2010 til sammen 257 tidlige dødsfall per 100 000 av de fire ikke-smittsomme sykdommene kreft, hjerte-karsykdommer, diabetes og KOLS. Dette ble redusert til 193 per 100 000 i 2018. Nedgangen var dermed 64 dødsfall per 100 000, som tilsvarer 25 prosent.
Den nasjonale NCD-strategien (2013–2013) er fulgt opp gjennom en rekke nye planer, strategier og meldinger. Arbeid med en ny NCD-strategi er i gang.
Psykiske lidelser, muskel- og skjelettlidelser og overvekt og fedme skal ha særlig omtale i strategien. Videre skal luftforurensning tas inn som tema.
Røyking er fortsatt er den enkeltfaktoren som bidrar mest til sykdom og tidlig død i Norge, og som også er særlig relevant for sosial ulikhet i helse. Røyking medfører over 6 000 dødsfall per år i Norge. Tall fra 2019 viser at 9 pst. av befolkningen er dagligrøykere (mot 19 pst. i 2010) og at like stor andel røyker av og til. I befolkningen bruker 14 pst. snus daglig, en dobling fra 2010, og om lag 4 pst. bruker snus av og til. I aldersgruppen (16–24 år) oppgir 2 pst. å røyke daglig i 2019, mens 17 pst. røyker av og til. Blant unge bruker nå om lag 20 pst. snus daglig og 7 pst. snuser av og til.
Regjeringen lanserte i 2019 en ny nasjonal tobakksstrategi for perioden 2019–2021 i Meld. St. 19 (2018–2019) Folkehelsemeldinga. Strategien har som overordnet mål å oppnå en tobakksfri ungdomsgenerasjon, og peker på en rekke nye tiltak som skal gjøre tobakksvarer mindre attraktive for unge. Videre vil regjeringen hjelpe etablerte storrøykere gjennom et nytt prøveprosjekt med veiledning og gratis legemidler til røykeslutt.
Delmål 3a om å styrke gjennomføringen av tobakkskonvensjonen i alle land følges opp i Norge gjennom en aktiv og langsiktig tobakkspolitikk. I den nasjonale tobakksstrategien er et av tiltakene at det skal gjøres en systematisk gjennomgang av hvordan tobakkskonvensjonen er gjennomført i Norge, der frivillig sektor blir invitert til å delta. Videre bidrar Norge årlig med økonomisk støtte til sekretariatet for tobakkskonvensjonen for å styrke gjennomføringen i lav- og mellominntektsland.
Norsk kosthold inneholder for mye salt, tilsatt sukker og mettet fett, og for lite grove kornvarer, frukt, bær, grønnsaker og fisk og vi er langt fra å nå mål som er satt i Nasjonal handlingsplan for bedre kosthold (2017–2021) Handlingsplanen er med bakgrunn i midtveisevaluering forlenget til 2023. Samarbeid med matvarebransjen gjennom intensjonsavtalen for et sunnere kosthold er sentralt i det videre arbeid. Se Del II kap. 714 og 740, samt rapportering på bærekraftsmål 2 i Landbruks- og matdepartementets budsjettproposisjon.
Kun tre av ti voksne og eldre er tilstrekkelig fysisk aktive og bare halvparten av 15-åringene. Nedgangen i aktivitetsnivå starter tidligere enn før – allerede ved niårsalder. Fysisk aktivitet fremmer god fysisk og psykisk helse, gir flere friske leveår og reduserer risiko for tidlig død. Regjeringen la våren 2020 fram Handlingsplan for fysisk aktivitet 2020–2029 med virkemidler og tiltak i flere departementer fordelt på fem innsatsområder. Det er et hovedmål å øke andelen i befolkningen som oppfyller helsemessige anbefalinger om fysisk aktivitet med 10 prosentpoeng innen 2025 og med 15 prosentpoeng innen 2030.
FNs bærekraftsmåls indikatorsett benytter selvmord for å følge utvikling i mental helse. I norsk sammenheng viser tall fra FHI at selvmord er blant de viktigste årsakene til for tidlig død, særlig blant menn. Hvert år dør mellom 550 og 600 personer som følge av selvmord i Norge. I 2018 tok 674 personer sitt eget liv. Mange blir etterlatte. Selvmord innebærer mange tapte leveår, og også økt risiko for selvmord blant etterlatte. Regjeringen lanserte en ny handlingsplan for forebygging av selvmord september 2020.
Delmål 3.5: Styrke forebygging og behandling av rusmiddelmisbruk, bl.a. misbruk av narkotiske stoffer og skadelig bruk av alkohol
I tilknytning til delmål 3.5 er det narkotikautløste dødsfall som er den tredje hyppigste dødsårsaken blant personer under 50 år i Norge. De siste 10 årene har det i gjennomsnitt vært 195 slike dødsfall årlig i den aldersgruppa. Heroin har tidligere vært den hyppigste årsaken til narkotikautløste dødsfall. I 2016 oversteg narkotikautløste dødsfall fra andre opioider som legemidlene morfin, kodein og oxycontin samlet tallene for heroin-relaterte dødsfall.
Regjeringen tar sikte på å legge fram en nasjonal alkoholstrategi høsten 2020. Målet er å redusere alkoholforbruket i befolkningen med minst 10 prosent innen 2025 sammenliknet med 2010. Dette målet er en del av Verdens helseorganisasjons (WHO) globale handlingsplan for forebygging og begrensning av ikke-smittsomme sykdommer (noncommunicable diseases, NCD), der det globale målet er minst 10 prosent reduksjon i skadelig bruk av alkohol. Strategien skal også bidra til å oppfylle delmål 3.5.
Delmål 3.9: Innen 2030 betydelig redusere antall dødsfall og sykdomstilfeller forårsaket av farlige kjemikalier og forurenset luft, vann og jord
I 2019 ble tjenesten «Luftkvalitet i Norge» lansert. Den gir landets kommuner et verktøy i arbeidet med å bedre luftkvaliteten lokalt, og innbyggere får lett tilgjengelig og oppdatert informasjon om luftkvaliteten der de bor og oppholder seg. For høye konsentrasjoner av svevestøv og nitrogendioksid kan være helseskadelig for alle mennesker, men barn, eldre og folk med luftveis- og hjerte-karproblemer er spesielt sårbare.
Utslipp av farlige stoffer som kan påvirke drikkevannet er strengt regulert i Norge og omfattende regulering av avfallshåndtering bidrar til å beskytte drikkevannet. Det er ikke kjent at noen har omkommet i Norge knyttet til kjemikalieforurensning av vann. Hendelser med forurensning av drikkevannet har forekommet, men uten at det har medført helsekonsekvenser. Vannforsyningen er regulert av drikkevannsforskriften og Mattilsynet fører tilsyn over beredskapen til vannverkseieren. Alle vannverkseiere er pliktig til å gjøre en farekartlegging for eget vannforsyningssystem. Farene som er identifisert skal forebygges, fjernes eller reduseres til akseptabelt nivå for å sikre levering av tilstrekkelige mengder helsemessig trygt drikkevann. I tillegg skal beredskapsplaner sørge for kontinuerlig drift ved uønskete hendelser.
I tråd med WHO/UNECEs Protokoll for vann og helse har Norge fastsatt nasjonale mål og iverksatt en rekke tiltak. Drikkevannsforskriften er revidert, med strengere krav til drift og vedlikehold av ledningsnettet, beredskap, leveringssikkerhet og beskyttelse av drikkevannskilder. Det er også etablert en vannvakt ved Folkehelseinstituttet for å bistå vannverk i akutte situasjoner.
Norge bidrar også i flere internasjonale sammenhenger; og særskilt med kapasitetsbygging knyttet til overvåking av drikkevann, vannbårne sykdommer og utbrudd under WHO/UNECEs protokoll om vann og helse, i samarbeid med Hvite-Russland.
Fotnoter
Helsedirektoratet opplyser at det ved rapporteringen for 2019 var flere forhold som sammen påvirket datakvaliteten. Dette gjør at særlig sumtall bør tolkes med forsiktighet. Årsakene er knyttet til kommunesammenslåing, endring i rapporteringskrav og feil knyttet til rapportering av velferdsteknologi.