Status for innføring av persontilpasset medisin i Norge
Oppfølging av første strategi og status for utviklingen
Den første nasjonale strategien for persontilpasset medisin i helsetjenesten ble utarbeidet av Helsedirektoratet i 2016, i samarbeid med fagmiljøer i spesialisthelsetjenesten, Statens legemiddelverk, Folkehelseinstituttet, næringslivsaktører, brukere og andre aktører. Strategien baserte seg på en rapport fra 2014 utarbeidet av de fire regionale helseforetakene på oppdrag fra Helse- og omsorgsdepartementet.9 Strategien skulle oppdateres etter fem år på grunn av rask utvikling på området. Strategien inneholdt 16 tiltak fordelt på fem områder: kompetanse og informasjon, kvalitet og fagutvikling, helseregistre, IKT og forskning og innovasjon.
Helsedirektoratet fikk ansvaret for å følge opp den første strategien og etablerte et fagråd for persontilpasset medisin for å sikre samordnet og koordinert oppfølging og implementering, god forankring i helse- og omsorgstjenesten og prioritering.10 Til strategien ble det utarbeidet en handlingsplan for forskning og innovasjon. Status for gjennomføring av tiltakene i den første strategien er lagt til grunn for utarbeidelse av denne strategien (vedlegg 1).
Stortinget har i perioden 2017 til 2023 bevilget totalt 400,8 mill. kroner til spesialisthelsetjenesten og 5 mill. kroner til Helsedirektoratet til å følge opp tiltak i strategien, og til tiltak som det har blitt identifisert behov for senere. Dette inkluderer:
- Nasjonalt kompetansenettverk innen persontilpasset medisin (NorPreM)
- Nasjonalt anonymt frekvensregister for arvelige humane genvarianter
- Presisjonsdiagnostikk
- Nasjonalt genomsenter, inkludert juridisk utredning i Helsedirektoratet
- Sekvenseringsutstyr
- Nasjonal klinisk studie innenfor persontilpasset medisin på kreftområdet (IMPRESS Norway)
Øremerkingen av midler til gitte formål vurderes å ha bidratt positivt på utviklingstakten på feltet. I tillegg kommer øremerkede utlysninger til forskning og innovasjon innenfor persontilpasset medisin. Utover dette er det i flere helseregioner avsatt midler over driftsbudsjettene for å bygge opp lokal infrastruktur for persontilpasset medisin.
Det har vært en betydelig økning i forskning og innovasjon innenfor persontilpasset medisin siden 2017 og forskningen dekker i dag en rekke forskningsaktiviteter og sykdomsområder (figur 2A og 2B). Norges forskningsråd har tildelt om lag 3,1 mrd. kroner til 305 prosjekter med relevans for persontilpasset medisin. En betydelig andel har gått til infrastruktur og store sentre som har persontilpasset medisin som et av sine satsnings- eller bruksområder. Nasjonalt veikart for forskningsinfrastruktur har lagt til rette for investeringer i infrastruktur som brukes på tvers av forskning og klinisk rutine. Sentral forskningsinfrastruktur for persontilpasset medisin er blant annet infrastruktur for bioinformatikk (Elixir), tungregning (Sigma2), biobank (Biobank Norge) og genomsekvensering (NorSeq). I tillegg er det finansiert store fyrtårnprosjekter med mål om å utvikle stordataløsninger for persontilpasset medisin (BIGMED) og digital patologi (DoMore!). Program for klinisk behandlingsforskning i spesialisthelsetjenesten og private finansieringskilder av forskning har også finansiert forskningsprosjekter og senterordninger innenfor persontilpasset medisin.
Figur 2: Forskningsrådets portefølje innenfor persontilpasset medisin 2012-2021 klassifisert med Health Research Classification System (HRCS)
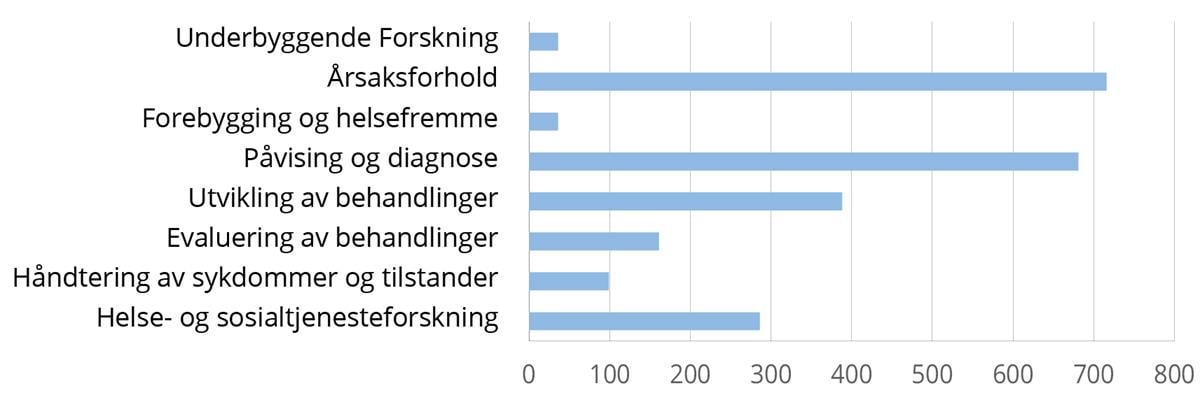
Figur 2A: HRCS forskningsaktivitet
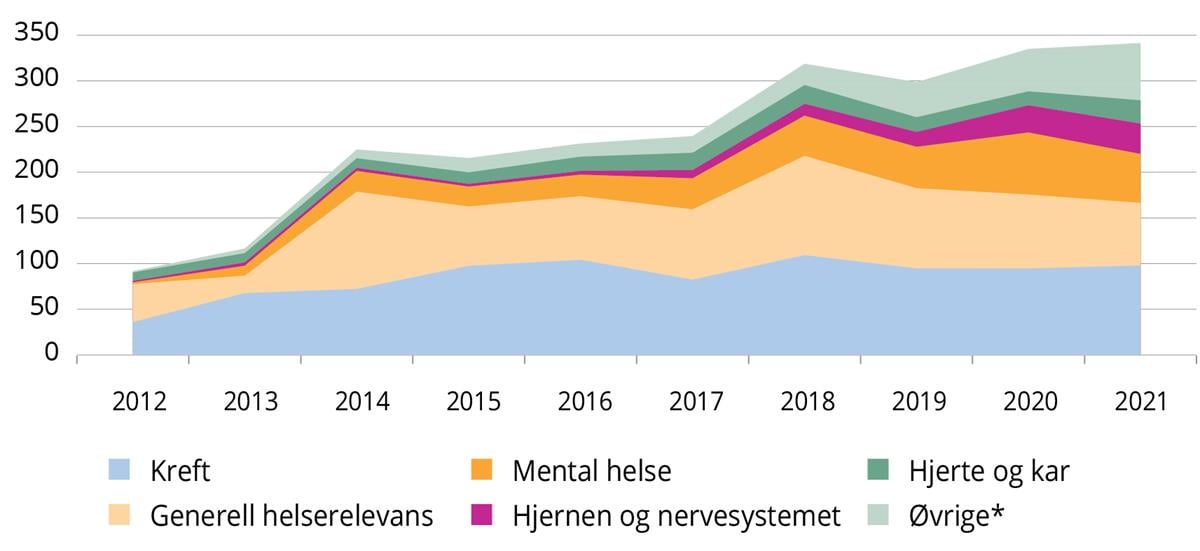
Figur 2B: HRCS helsekategori, etter de fem største fagområdene (mill. kroner).
* Betennelse og immunsystem, stoffskifte og hormoner, munnhule, mage-tarm, hjerneslag, lunger og luftveier, muskel og skjelett, infeksjon, nyrer, urinveier og kjønnsorgan, forplantning og fødsel, øye, blod, øre, skader og ulykker, andre.
Kilde: Forskningsrådet
Det er gjort investeringer i flere IKT-infrastrukturer for helsedata innenfor forskning. Eksempler er Tjenester for sensitive data (TSD) ved Universitetet i Oslo, HUNT Cloud ved NTNU, og Sikker adgang til forskningsdata og e-infrastruktur (SAFE) ved Universitetet i Bergen. Tilsvarende systemer for lagring av storskala helsedata er også under utvikling i helsetjenesten.
Flere regelverksendringer er gjennomført og juridiske uklarheter og hindre har blitt avklart siden forrige strategi.
Boks 2 Relevant regelverksutvikling
I arbeidet med den første strategien er det lagt ned et betydelig arbeid for å håndtere regelverksutfordringer. Flere bestemmelser om taushetsplikt er endret. Helsepersonell kan nå gjøre oppslag i pasientjournalen for å bruke opplysninger om én pasient til å yte helsehjelp til en annen.11 Videre kan helsepersonell, i et arbeidsfellesskap, dele helseopplysninger uten hinder av taushetsplikt.12 Disse to bestemmelsene må ses i sammenheng. Adgangen til å fatte vedtak om dispensasjon fra taushetsplikten er utvidet til også å omfatte tilgjengeliggjøring av helseopplysninger fra pasientjournaler til utvikling og bruk av kliniske beslutningsstøtteverktøy.13 Videre er regelverket om tilgang til helseopplysninger forenklet ved endringer i helseregisterloven som har samlet relevante bestemmelser.14
Definisjonen av genetiske diagnostiske og genetiske prediktive undersøkelser i bioteknologiloven er tydeliggjort ved at det er formålet med undersøkelsen som er det avgjørende.15 Dette betyr at for genetiske undersøkelser der formålet er å stille sykdomsdiagnose vil reglene i bioteknologiloven ikke gjelde. Opplysninger om risiko for fremtidig sykdom som har framkommet i en diagnostisk test omfattes av forbudet mot bruk av genetiske opplysinger utenfor helsetjenesten.16 Det er også klargjort i hvilke tilfeller bioteknologilovens bestemmelser kommer til anvendelse i forskningsprosjekter.17 Pasientjournalloven § 9 a hjemler opprettelsen av et behandlingsrettet helseregister for tolkede genetiske varianter hvor formålet er god pasientbehandling, kvalitetssikring av helsehjelpen, pasientsikkerhet og likeverdige helse- og omsorgstjenester.18
Forskrift om klinisk utprøving av legemidler har blitt endret etter implementeringen av forordning om kliniske utprøvinger av legemidler for mennesker.1920 Endringen har blant annet som mål å harmonisere saksbehandlingen av kliniske studier innenfor Europa, øke sikkerheten til personer som deltar i kliniske studier og sikre åpenhet rundt data fra kliniske studier.
Lov om medisinsk utstyr regulerer krav til egentilvirket medisinsk utstyr. I Norge har vi hatt egne regler om dette på nasjonalt grunnlag siden 2005.21 Utgangspunktet er at egentilvirkning kun er tillatt når én helseinstitusjon produserer egentilvirket medisinsk utstyr og bruker det innenfor samme juridiske enhet. De nye EØS-reglene om egentilvirkning av medisinsk utstyr supplerer de reglene Norge har hatt siden 2005. På grunn av covid-19-pandemien har man fra EUs side imidlertid valgt å utsette anvendelsen av reglene om egentilvirkning til henholdsvis 2024 og 2028 slik at både produsenter og helsetjenesten ivaretas.
Helsedirektoratet vurderer løpende innretning av og behov for endringer i finansieringsordningene for tjenesten, i dialog med tjenesten. Dette gjelder både ordningen med innsatsstyrt finansiering og finansiering av polikliniske laboratorie- og radiologiske tjenester, inkludert patologi og medisinsk genetikk. Refusjonssystemet for laboratorievirksomhet er oppdatert for å ta hensyn til persontilpasset medisin. Dette er gjort ved endringer i eksisterende kodeverk (Norsk laboratoriekodeverk og aktivitetskoder for patologilaboratoriene) og tekniske tilpasninger i refusjonsordningen. Fra 2021 har Helsedirektoratet også tydeliggjort i regelverket for innsatsstyrt finansiering at behandlingsaktivitet som er en del av utprøvende behandling og kliniske studier inngår i innsatsstyrt finansiering.
Det er et mål om fortsatt styrket samarbeid om utvikling av finansieringsordningene i spesialisthelsetjenesten, slik at utviklingen innenfor persontilpasset medisin ivaretas på en god måte. Det er også et potensiale for å styrke informasjon fra Helsedirektoratet til aktører i helse- og omsorgstjenesten om hvilke tjenestetilbud som er omfattet av ordningene.
Utfordringer
Persontilpasset medisin i pasientforløpet
I forebyggingsarbeidet er det foreløpig begrenset dokumentasjon for at tiltak basert på persontilpasset medisin gir helse- og kostnadsgevinster, men det er forventet at denne type data vil bli tilgjengelig over tid. Det er særlig behov for kunnskap om det er enkelte grupper som ville hatt særskilt nytte av deltakelse i screeningprogrammene. I fremtiden forventes det en økning i bruken av genetiske undersøkelser som tilbys gjennom private tjenesteleverandører. Det kan være utfordrende for brukerne å tolke resultatene fra disse, og dokumentasjonen som ligger til grunn kan være usikker. Slike undersøkelser kan føre til økt bekymring for egen helse og medføre økt pågang på helsetjenesten, og særlig fastlegene, med forespørsel om forebyggende helsetiltak.
Persontilpasset medisin er i liten grad en del av praksis i den kommunale helse- og omsorgstjenesten og den fylkeskommunale tannhelsetjenesten. Fastlegene har viktige roller i grenseflaten til spesialisthelsetjenesten både når det gjelder henvisning og oppfølging. Fastlegene følger opp personer som vurderes for eller mottar persontilpasset diagnostikk og behandling i spesialisthelsetjenesten. Det krever fagkunnskap om hva som finnes av tilbud og tiltak. Innenfor farmakogenetikk er det en utfordring at kunnskapen om og tilgangen til oppdatert og relevant informasjon i mindre grad er innført i klinisk praksis.
Det er en generell utfordring at klinisk forskning ikke er tilstrekkelig integrert i pasientbehandlingen.22 Pasientforløp innenfor persontilpasset medisin veksler mellom etablert behandling og forskning (figur 3). Det skyldes blant annet den raske utviklingstakten. Diagnostiske metoder er for eksempel under kontinuerlig utvikling, og behandlingstilbudet er ofte knyttet til deltakelse i kliniske studier. Slike sammensatte pasientforløp ble også omtalt i strategien fra 2016, og gir praktiske utfordringer knyttet til bruk og eierskap av infrastruktur, ulikheter i regelverk for forskning og for pasientbehandling, ulike finansieringskilder og tidsbruk for personell som er involvert i både forskning og pasientbehandling. Det kreves derfor en særskilt oppmerksomhet på overgangene mellom forskning og klinisk rutine. Infrastruktur for presisjonsdiagnostikk innenfor kreft (InPreD) gir et eksempel på hvordan slike overganger kan håndteres.

Figur 3: Pasientforløpet ved persontilpasset medisin veksler mellom forskning og helsehjelp.
Variasjon i mulighetene for deltakelse i kliniske studier gir mindre tilgang til persontilpasset diagnostikk og behandling. Variasjonen ses mellom ulike fagområder, mellom universitetssykehus og andre helseforetak, og hvor i landet man bor.23
I kommunene har det vært mangelfull infrastruktur for forskning, særlig for gjennomføring av større kliniske forskningsprosjekter. En videre utvikling av forskningsaktiviteten i den kommunale helse- og omsorgstjenesten blir viktig for å få nødvendig kunnskap om behov og muligheter for persontilpasset medisin i den kommunale helse- og omsorgstjenesten.
Persontilpasset medisin stiller nye krav til kunnskap på flere fagområder og utfordrer særlig den digitale kompetansen hos ulike grupper av helsepersonell, både i spesialisthelsetjenesten og den kommunale helse- og omsorgstjenesten. Det knytter seg også utfordringer til å sikre helsefaglig kompetanse for nye personellgrupper i helsetjenesten, som bioinformatikere og molekylærbiologer. Befolkningens kjennskap til, og forståelse av, muligheter og viktige begrensninger for persontilpasset medisin er fortsatt begrenset.
Evidensgrunnlag og prioritering
Identifisering av biologiske særtrekk og avansert bildediagnostikk gjør det mulig å fordele pasienter til stadig mindre undergrupper for mer målrettet behandling. Dette utfordrer eksisterende kvalitetsnormer for klinisk forskning og prioriteringsbeslutninger knyttet til evidensbasert medisin, som i stor grad bygger på randomiserte studier i store pasientgrupper. Selv om dokumentasjonsgrunnlaget fra små og tidlig-fase kliniske studier kan være tilstrekkelig til å gi en positiv vurdering i de regulatoriske prosessene, kan det ligge stor usikkerhet i anslagene om nytten av behandlingen i klinisk bruk.
Høye lanseringspriser for markedsførte produkter for små pasientgrupper og rask utvikling for medisinsk utstyr knyttet til feltet, kan utfordre de samlede ressursene i helse- og omsorgstjenesten. Det er behov for forskning på nye helseøkonomiske modeller til bruk innenfor persontilpasset medisin for å opprettholde bærekraftige persontilpassede tjenester.
IKT-infrastruktur
Teknologiutviklingen har gjort at behovet for lagring av data som brukes innenfor persontilpasset medisin har økt. Det er også økt behov for tungregningskapasitet, inkludert læringssystemer for kunstig intelligens. Også forvaltningsstrukturene for IKT-systemene i helse- og omsorgstjenesten utfordres av den raske utviklingen for relevant programvare innenfor laboratorie- og radiologitjenestene. Det gjelder både effektivitet og konsistens for risiko- og sårbarhetsanalyser, og kommunikasjon og datadeling mellom ulike systemer. Det er praktiske og regulatoriske utfordring er ved bruk av helsedata på tvers av systemer for forskning og for pasientbehandling. Det er behov for å utvikle støtte for nye funksjoner, for eksempel rekvisisjon og prøvesvar relatert til persontilpasset medisin i elektronisk pasientjournal. Nye muligheter for beslutningsstøtte i ulike deler av IKT-systemene vil utfordre dette ytterligere (figur 4).
I mai 2022 kom forslag til forordning om Det europeiske helsedataområdet (European Health Data Space, EHDS). Forslaget til forordning er et stort og viktig skritt for å sikre en bedre europeisk helse- og omsorgstjeneste. EHDS skal bidra til endringer i hvordan pasienter, helsepersonell, forskere og myndigheter har tilgang til og benytter helsedata, både for primærbruk og sekundærbruk, samtidig som EHDS skal muliggjøre et felles indre marked for digitale helse- og omsorgstjenester. Det gjenstår fortsatt mye arbeid før forordningen er ferdig forhandlet og kommer til anvendelse. Forordningen må deretter tas inn i EØS-avtalen før den vil gjelde i Norge.
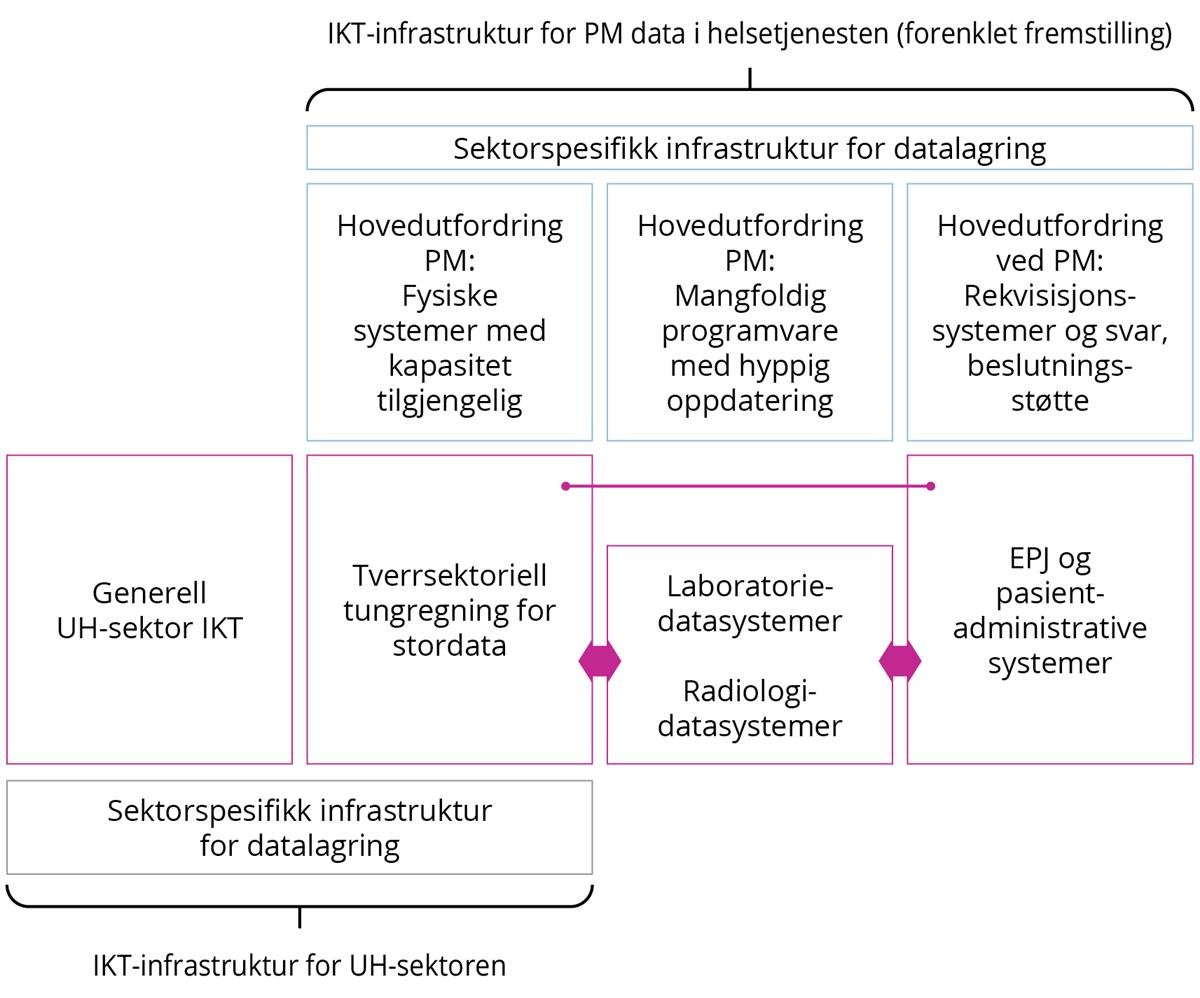
Figur 4: Forenklet fremstilling av ut i dring ved er relatert til IKT-infrastruktur innenfor persontilpasset medisin (PM) og grenseflaten mellom ulike systemtyper og mellom helsetjenesten og universitets- og høyskolesektoren.
Regelverk
Regelverk med relevans for persontilpasset medisin er komplekst og kan være utfordrende å navigere i. Problemstillinger som løftes er gjerne i krysningsfeltet mellom personvern, forskning, IKT, avtalerett og helserett. Usikkerhet og variasjon knyttet til kompetanse i og fortolkning av relevant juridisk regelverk for helsedata og tilhørende IKT-infrastruktur nevnes av mange aktører som en av de fremste barrierene for effektiv utvikling og innføring av persontilpasset medisin i helsetjenesten. Hovedsakelig beskrives dette som variasjon i forståelse av relevant regelverk og variasjon i praktisk forvaltning av regelverket, for eksempel i forbindelse med risikovurderinger og datadeling, og utfordringer ved integrering av ulikhetene mellom relevant regelverk for forskning og helsehjelp.