En tydelig vei frem til mål
«Brukermedvirkning er livsviktig. Å bli lyttet til bekrefter at du er verdt noe. Det har både en egenverdi og en terapeutisk verdi. Hvis pasienter får være med å påvirke sin egen behandling, blir de bekreftet som mennesker som kan og vet og teller.»
Dette fortalte Dorte Gytri etter sine opplevelser som pasient i psykisk helsevern. Det er hit vi vil. For vi har en felles visjon i helsetjenesten. Vi skal skape pasientens helsetjeneste. Å nå dit krever mye av mange. Ansvaret deles av flere.
I denne andre Nasjonale helse- og sykehusplanen viser vi hvordan pasientens helsetjeneste skal utvikles de neste fire årene. Og hva vi må gjøre for å få det til. Etableringen av 19 helsefellesskap der sykehus og kommuner skal samarbeide bedre om de mest sårbare pasientene våre, er et av hovedgrepene. Mange har bidratt til arbeidet med planen – pasienter, pårørende, helsepersonell, sykehus, kommuner og nasjonale helsemyndigheter.
Jeg ser fram til at vi sammen gjennomfører planen. Sammen skal vi ta de neste skrittene til målet om pasientens helsetjeneste. Veien frem har aldri vært tydeligere.


Bent Høie, helseminister
Nasjonal helse- og sykehusplan 2020–2023
Nasjonal helse- og sykehusplan 2020–2023 gir retning og rammer for utvikling av spesialisthelsetjenesten og samarbeidet med den kommunale helse- og omsorgstjenesten i planperioden.
Målet er å realisere pasientens helsetjeneste på en bærekraftig måte. Pasientens stemme skal bli hørt – både i møtet mellom pasient og behandler og i utviklingen av helse- og omsorgstjenestene. Pasientene skal ha likeverdig tilgang til gode helsetjenester uavhengig av hvor de bor i landet. Både pasienter og pårørende skal oppleve forutsigbarhet, trygghet og kontinuitet, vite at det er kort vei til god og profesjonell hjelp når det trengs – og vite hvor hjelpen er å finne.
Vi blir flere, vi blir eldre og vi forventer mer. Det gjør det krevende å forene ønsker og muligheter innenfor ressursrammene vi har til rådighet. Det er særlig knapphet på arbeidskraft som vil sette grenser for hvordan vi kan løse oppgavene. En bærekraftig helsetjeneste forutsetter derfor at vi utnytter mulighetene teknologien gir, bruker kompetansen hos de ansatte best mulig og løser oppgavene så effektivt som mulig.
Dette er kortversjonen av Meld. St. 7 (2019-2020) Nasjonal helse- og sykehusplan 2020-2023. Kortversjonen redegjør for de sentrale målene i meldingen, hvilke tiltak regjeringen vil gjennomføre for å nå disse målene og konkrete eksempler som illustrerer ønsket utvikling.
Hvor vil vi?

Nasjonal helse- og sykehusplan er regjeringens strategi for realisering av pasientens helsetjeneste på en bærekraftig måte. I pasientens helsetjeneste er målet at pasienter, pårørende og helsepersonell opplever helse- og omsorgstjenesten slik:
Pasientene er aktive deltakere i helsehjelpen de mottar. Både pasient og pårørende blir sett og hørt – med ord de forstår. Samvalg er det normale, innbyggerne kan kommunisere med tjenesten digitalt, og brukerne medvirker i utforming av tjenesten.
Pasientene opplever sammenhengende tjenester på tvers av sykehus og kommuner. Helsepersonell spiller hverandre gode, vet hva neste ledd i pasientforløpet trenger og kan bidra med. Digitale løsninger gjør arbeidshverdagen enklere, ikke vanskeligere. Kommuner og sykehus planlegger og utvikler tjenester sammen med brukere og fastleger i helsefelleskap.
Sårbare pasienter opplever at tjenestene opptrer i team rundt dem. Ambulante tverrfaglige team ivaretar de mest sårbare barna og unge og voksne med alvorlige og sammensatte behov. Barn og unge med psykiske helseplager får tilbud på rett nivå til rett tid. Skrøpelige eldre opplever trygge overganger.
Pasienter opplever en sammenhengende akuttmedisinsk kjede der innsats settes tidlig inn, og informasjonen følger pasienten hele veien. I akuttmottaket blir pasienten møtt av tverrfaglig kompetanse som kan gi rask avklaring og riktig behandling.
Pasienter møter i større grad spesialisthelsetjenesten hjemme hos seg selv. Spesialisthelsetjenester som før krevde fysisk oppmøte utføres der pasienten bor ved hjelp av teknologi. Dette er enklere for pasientene og frigjør tid som helsepersonellet kan bruke på andre pasienter.
Pasientene opplever at bruk av våre felles helsedata, ved hjelp av teknologi, gir bedre og mer presis helsehjelp. Pasientene føler seg trygge på at informasjonen om dem blir behandlet på forsvarlig måte.
Helsepersonellet jobber i team rundt pasienten, utvikler tjenesten i tråd med kunnskap om hva som virker og utnytter mulighetene som teknologien gir. Personellet opplever tjenesten som en attraktiv arbeidsplass som legger til rette for livslang læring for alle. Gode IKT-systemer gjør oppgavene enklere å løse. Forbedringsarbeid frigjør tid til mer pasientbehandling. Kunnskapen om hva som virker er kjent, og personellet bruker ikke verdifull tid på behandling med liten effekt.
Lederne gjennomfører endringene som må til – i godt samarbeid med de ansatte. Store utfordringer krever store endringer – som må ledes. Ledere kjenner sitt ansvar for å nå målene og har støtte og handlingsrom for å ta dette ansvaret.
Vi lærer av hverandre. Helsefelleskapene og det utadvendte sykehuset blir arenaer for læring. Kompetanse deles både i team og mellom institusjoner. Ved oppstart av et forbedringsarbeid spør ledere og personell «Hva kan vi lære av andre?». Når de er ferdige, spør de «Hvem kan vi dele denne kunnskapen med?».
Hvordan skal vi få det til?
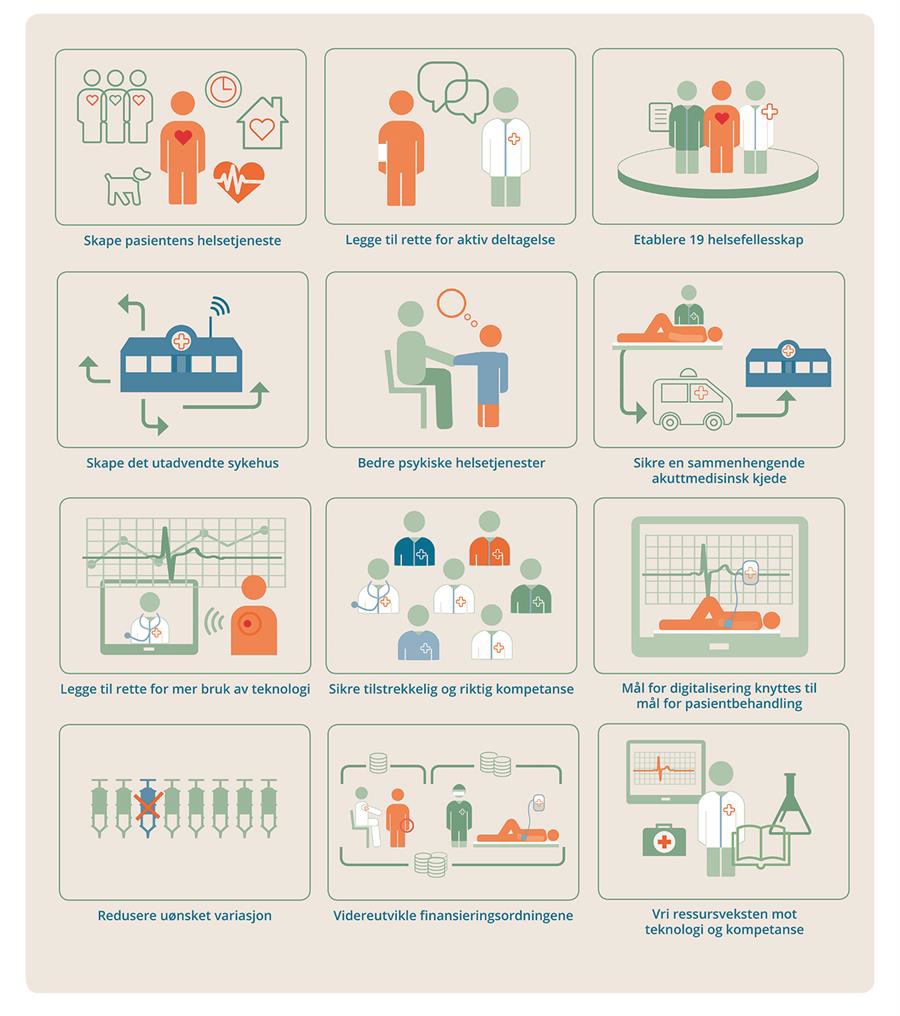
Regjeringen vil
- skape pasientens helsetjeneste. «Hva er viktig for deg?» skal være førende både i møtet mellom pasient og helsepersonell og i utviklingen av helse- og omsorgstjenesten.
- styrke befolkningens helsekompetanse og pasientens mulighet til å være en aktiv deltaker i egen helse og utvikling av tjenestene. Regjeringen vil øke bruk av skjermtolk i spesialisthelsetjenesten, arbeide for klart språk og mer samvalg. Lærings- og mestringstjenestene skal revideres for å gi bedre pasient- og pårørendeopplæring.
- etablere 19 helsefellesskap hvor kommuner og helseforetak utvikler og planlegger tjenestene sammen som likeverdige partnere. Helsefellesskapene bør prioritere utvikling av tjenester til barn og unge, personer med flere kroniske lidelser, personer med alvorlige psykiske lidelser og rusproblemer og skrøpelige eldre. Helsefelleskapene skal finne løsninger som passer til lokale behov og forutsetninger, og vil spille inn til neste Nasjonal helse- og sykehusplan.
- skape det utadvendte sykehus. Utadvendte sykehus skal yte mer helsehjelp hjemme hos pasienten, samarbeide mer, både fysisk og virtuelt, med kommunale helse- og omsorgstjenester og jobbe tettere med andre sykehus.
- utvikle bedre psykiske helsetjenester. Tjenesten skal møte befolkningens samlede behov for psykiske helsetjenester, og pasientene skal motta et bærekraftig tilbud på rett nivå. Kvalitet og fagutvikling skal prioriteres. Tjenestene skal videreutvikles basert på bedre arbeidsdeling, samarbeid og bruk av teknologi. Barn og unge og brukere med alvorlige og sammensatte behov skal vies særlig oppmerksomhet.
- sikre en sammenhengende og koordinert akuttmedisinsk kjede. Helseforetakene skal i neste utviklingsplan gjennomgå akuttmedisinske tjenester utenfor sykehus i samarbeid med kommunene, og organisering og ledelse av akuttmottak på sykehus.
- angi retning for bruk av teknologi i spesialisthelsetjenesten og tilpasse nasjonale rammebetingelser til nye måter å yte tjenester på. Helseforetakene skal i de neste utviklingsplanene sette egne mål for å flytte spesialisthelsetjenester hjem til pasientene. Helsedata skal i større grad enn i dag kunne deles for å utvikle bedre helsehjelp.
- sikre tilstrekkelig og riktig kompetanse for å møte fremtidige behov. Helseforetakene skal skape en heltidskultur og arbeide for å rekruttere og beholde ansatte i alle personellgrupper. Det skal legges til rette for livslange karriereløp for alle personellgrupper. Det skal være en særlig satsing på sykepleiere og helsefagarbeidere. Videreutdanningene for spesialsykepleiere skal videreutvikles og utdanningskapasiteten økes. Helseforetakene skal ta imot flere lærlinger i helsefag. Simuleringstrening skal tas mer i bruk. Helseforetak og kommuner vil i helsefellesskapene sette mål for kompetansedeling.
- knytte målene for digitalisering tydeligere til målene for pasientbehandling. Verdien av digitalisering ligger i hva den kan bety for tilbudet til pasientene. Den nasjonale styringen og koordineringen av IKT-utviklingen skal bli tydeligere.
- videreføre arbeidet med å redusere uønsket variasjon og underbygge en kultur for å dele kunnskap.
- videreutvikle finansieringsordningene i spesialisthelsetjenesten for å understøtte helhetlige tjenestetilbud, samhandling og nye måter å yte tjenester på ved hjelp av teknologi og digitalisering.
- vri ressursveksten i spesialisthelsetjenesten fra vekst i bemanning, som er en knapp ressurs, til investeringer i teknologi og kompetanse som kan redusere fremtidig arbeidskraftbehov.
Pasienten som aktiv deltaker
Hvor vil vi?
Pasientens behov er førende for utviklingen av helse- og omsorgstjenesten. Det er en selvfølge å stille spørsmålet «hva er viktig for deg?» når beslutninger skal tas. Pasienten er en aktiv deltaker i egen helse og behandling. Det er utviklet gode samvalgsverktøy for flere tilstander. Helsepersonell tar hensyn til pasientens helsekompetanse og tilpasser kommunikasjonen deretter. Pasienter med langvarige helseutfordringer og behov for bistand fra spesialisthelsetjenesten, får bedre og mer tilrettelagt opplæring til å mestre egen helse. Digitale løsninger er integrert som en del av opplæringen og kommunikasjonen med spesialisthelsetjenesten. Kommunikasjonen mellom pasienten og spesialisthelsetjenesten er forståelig – det er tydelig hvem man skal møte og når, hva som kreves av forberedelser og hva man kan vente seg på sykehuset. De som har behov for tolk, får disse tjenestene med høyere kvalitet og i større grad via skjerm. Digitale innbyggertjenester gjør det lettere for innbyggerne å følge opp egen helse og tilpasse kontakten med helsetjenesten til egen hverdag.
Brukermedvirkning

Inga Karlsen er et engasjert medlem i brukerutvalget i Nordlandssykehuset. 85-åringen fra Tysfjord har bidratt sterkt til å fremme samiske pasienters rettigheter. Hun fikk Helse Nords brukerpris for arbeidet hun har gjort, og fortsatt gjør, for å fremme brukernes interesser. Inga har jobbet i og for eldreomsorgen i mange år. Demensomsorg er hennes hjertebarn, men også kampen for likeverdige helsetjenester for den samiske befolkningen.
– Mange av oss tar alt legen forteller oss som en absolutt sannhet, og dette er kanskje særlig sant blant samene. Når det kommer til helsetilbudet til den samiske befolkningen, handler det ikke om likestilling, men om likeverd. Og her vil jeg rose Helse Nord for det arbeidet som nå gjøres med nettopp dette. Det er fortsatt en vei å gå, men vi er på rett vei, sier Inga Karlsen.
Klart språk i pasientbrevene
En kartlegging ved Helgelandssykehuset HF viste at 10–20 prosent av nyrepasienter og pasienter som skulle til tarmundersøkelse, ikke hadde forberedt seg til undersøkelsen/behandlingen. De kunne derfor bare gjennomføre deler av prosedyren, eller de måtte få en ny time. For at flere pasienter skulle møte forberedt, ble det utviklet nye pasientbrev til disse pasientgruppene med tydelig og forståelig språk (klarspråk) og grafikk som gjør det lettere for pasienten å forstå hvordan de skal forberede seg til undersøkelsen. De nye pasientbrevene skal tas i bruk i Helgelandssykehuset i løpet av 2019. Målet er færre avlyste konsultasjoner og oppklarende henvendelser til sykehuset.
Sentrale mål

Regjeringen vil
- legge til rette for at pasienten kan være en aktiv deltaker i beslutninger om egen helse og i utviklingen av helsetjenestene
- øke bruken av skjermtolking i spesialisthelsetjenesten
- arbeide for å heve helsekompetansen i befolkningen
- at tjenesten skal bruke klart språk i kommunikasjonen med pasientene
- bidra til bedre pasient- og pårørendeopplæring gjennom en revidering av lærings- og mestringstjenestene
- at innbyggerne skal få tilgang til flere digitale innbyggertjenester
En sammenhengende helse- og omsorgstjeneste
Hvor vil vi?
Pasienter og pårørende opplever en helhetlig og sammenhengende helse- og omsorgstjeneste der pasienten kan være en aktiv deltaker i egen helse og behandling. Det er etablert god samhandlingskultur, felles forståelse av hva helseforetak og kommuner skal samhandle om og hvordan de skal gjøre det. Helseforetak og samarbeidende kommuner møtes som likeverdige partnere i helsefellesskap. Sammen med brukere og fastleger utvikler og planlegger de tjenester til sårbare pasientgrupper med behov for tjenester fra begge nivå. Tilrettelagt styringsinformasjon og felles fremskrivingsverktøy bidrar til felles virkelighetsforståelse og understøtter felles planlegging. Helseforetak og kommuner inngår avtaler om lokalt tilpassede måter å løse oppgavene på til det beste for pasientene. Helsedirektoratet gir god veiledning om det lokale handlingsrommet og innretning av samhandlingen. Stortinget behandler Nasjonal helse- og sykehusplan hvert fjerde år der det formidles forventninger til helsefellesskapene om utvikling av helse- og omsorgstjenesten.
Pasientforløp på tvers av kommuner og sykehus kjennetegnes ved gode rutiner i overgangene som gir pasienter og pårørende forutsigbarhet og trygghet, mulighet for gjensidig konsultasjon mellom helsepersonell og IKT-systemer som understøtter samhandlingen. Pasientforløp utvikles basert på kunnskap og erfaring. Tverrfaglige team på tvers av nivåer ivaretar behovene til pasienter med store og sammensatte behov, der det er hensiktsmessig. Spesialisthelsetjenesten møter pasientene i større grad i hjemmet og i samarbeid med den kommunale helse- og omsorgstjenesten, og de deler sin kompetanse – både fysisk og virtuelt. Lovverk for informasjonsdeling, finansieringsløsninger og styringsdata er tilpasset disse arbeidsformene.

Tiltak for en helhetlig og sammenhengende helse- og omsorgstjeneste
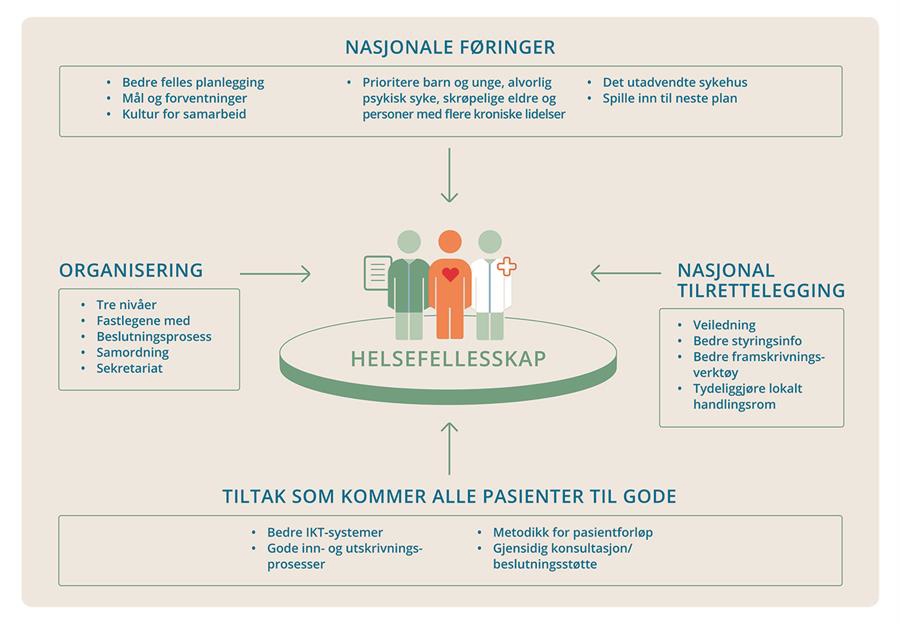
Prioriterte pasientgrupper i helsefellesskapene

Regjeringen ønsker å etablere 19 helsefellesskap mellom kommuner og sykehus med utgangspunkt i helseforetaksområdene. I helsefellesskapene vil representanter fra helseforetak, kommuner, lokale fastleger og brukere møtes for å planlegge og utvikle tjenestene sammen. Etablerte avtaler og samarbeidsstrukturer skal ligge til grunn, men videreutvikles. Fastlegene bør få en rådgivende rolle, kommunene i helseforetaksområdene bør samordne seg bedre enn i dag, og nasjonale myndigheter må være tydelige i sine forventninger til hva kommuner og sykehus bør oppnå i de nye helsefellesskapene. Nasjonale myndigheter må støtte helsefellesskapene gjennom bedre styringsinformasjon og fremskrivingsverktøy og ved å gjennomføre tiltak som bedrer pasientforløpene.
Etablerte kommunesamarbeid
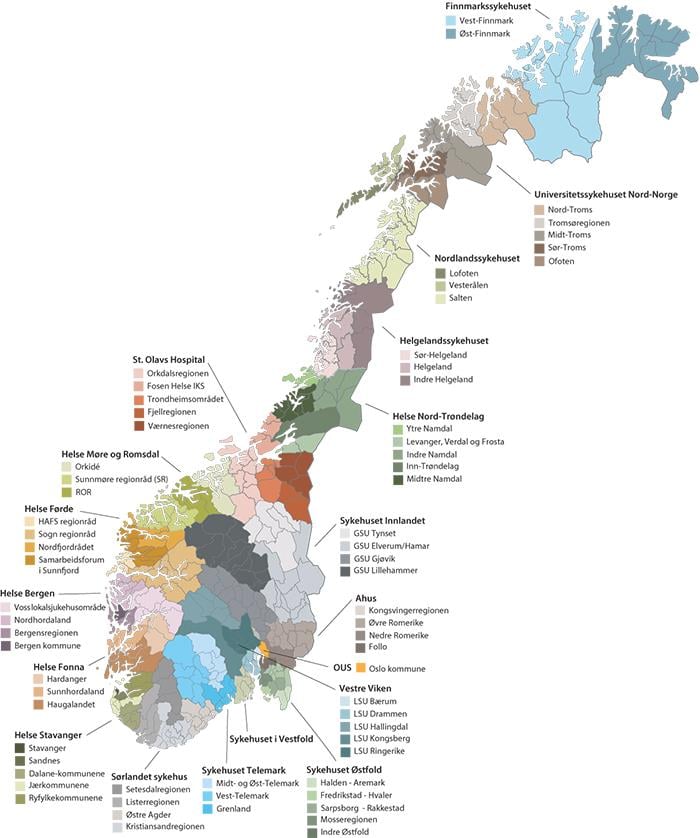
Kartet illustrerer etablerte samarbeidsstrukturer mellom kommuner og helseforetak med utgangspunkt i kommunestrukturen per 2019 basert på innspill fra de regionale og lokale helseforetakene. Helse- og omsorgsdepartementet tar forbehold om at det kan være feil i koblingen av enkeltkommuner til respektive kommunesamarbeid. Det kan for øvrig bli endringer i kommunesamarbeidene i lys av endringer i kommunestruktur som trer i kraft fra 1.1.2020.
GSU – Geografiske samarbeidsutvalg
LSU – Lokale samarbeidsutvalg.
De syv kommunene i opptaksområdet til Sykehuset i Vestfold er ikke organisert i grupperinger i møte med helseforetaket.
Det utadvendte sykehus
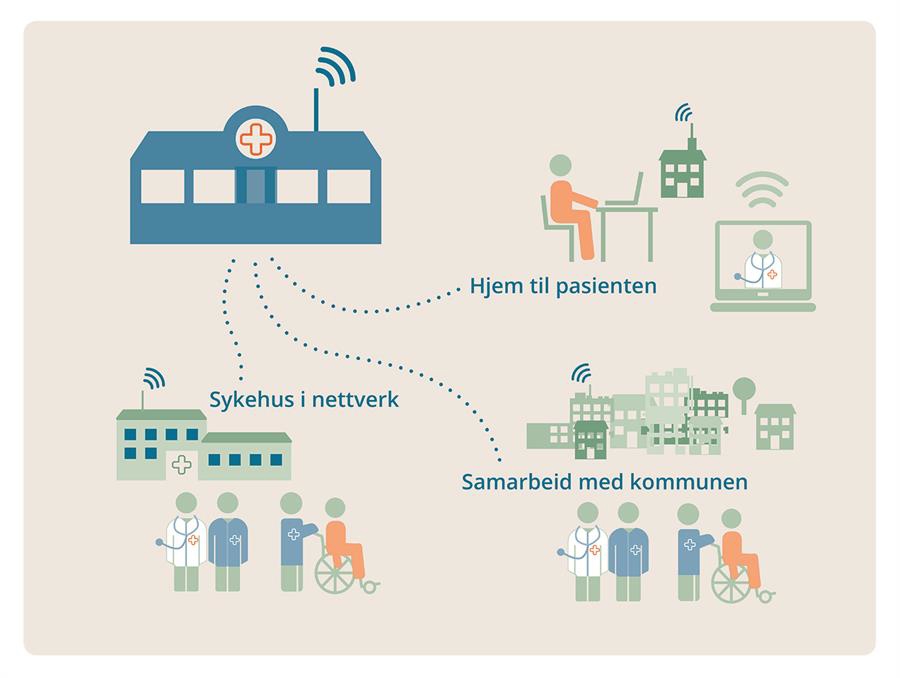
I pasientens helsetjeneste er det et mål at sykehuset skal komme nærmere pasientene. Vi må skape det utadvendte sykehus. Spesialister på store sykehus skal bistå spesialister på mindre sykehus nærmere pasienten, spesialister fra sykehus skal jobbe sammen med kommunens helsepersonell på kommunale arenaer og sykehuset skal bistå pasienter i hjemmet eller ved hjelp av digitale løsninger.
Regional videopoliklinikk
Helse Møre- og Romsdal HF tilbyr pasientene legekonsultasjon over video. Det innebærer at pasienten møter opp på sitt lokalsykehus, og konsultasjonen gjennomføres på video med spesialisten som befinner seg ved et annet sykehus.

Avansert hjemmesykehus
Oslo universitetssykehus har tilbud om hjemmesykehus for pasienter som har gjennomgått beinmargstransplantasjon for blodkreft. Pasienten kan bo hjemme istedenfor å ligge på isolat i sykehus i perioden frem til beinmargsfunksjonen er normalisert. Et spesialisert team av sykepleiere og leger følger opp pasienten daglig i deres eget hjem. Både pasienten og de pårørende er fornøyde, det går kortere tid før beinmargsfunksjonen er normalisert og forbruket av antibiotika er mindre. Også ernæringssituasjonen er bedre for pasienter som behandles hjemme enn for de som er inneliggende, og det er få som har behov for innleggelse i sykehus.
Regjeringen vil
- etablere helsefellesskap mellom kommuner og helseforetak for å sikre bedre felles planlegging og utvikling av tjenestene
- at helsefellesskapene prioriterer utviklingen av helhetlige, koordinerte tjenester til barn og unge, personer med alvorlige psykiske lidelser og rusproblemer, skrøpelige eldre og personer med flere kroniske lidelser
- at kommuner og helseforetak i helsefellesskapet skal avtale hvordan de skal drive felles planlegging og utvikling
- understøtte helsefelleskapene gjennom utvikling av bedre styringsinformasjon, fremskrivingsverktøy og prediksjonsverktøy
- be helsefellesskapene om innspill til neste Nasjonal helse- og sykehusplan
- skape det utadvendte sykehus
- gi rom for lokale løsninger i oppgavedelingen mellom kommuner og helseforetak
- oppfordre helsefellesskapene om å drøfte hva som kjennetegner en vellykket kultur for samarbeid
- gjennomføre tiltak som vil bidra til bedre forløp for alle pasienter
- tilpasse finansieringsordninger, regelverk, veiledning og styring for å understøtte ønsket målbilde for pasientbehandling og samhandling
Psykisk helsevern
Hvor vil vi?
Pasienten deltar i informerte valg om behandlingen, basert på egne behov og ressurser. Pasienterfaringer fanges opp systematisk, og brukes aktivt i forbedringsarbeid. Tjenestene tilbys nær der pasienten bor. Spesialisthelsetjenesten tilbyr nettbaserte behandlingstilbud som er tilgjengelige i hele landet.
Tjenestene samarbeider om å gi gode psykiske helsetjenester, uavhengig av nivå. Planlegging og utvikling av tjenestetilbudet skjer i helsefellesskapene. Gode felles planleggingsverktøy og styringsdata gjør det enklere å planlegge. Psykisk og somatisk helse og rusmiddelproblemer ses i sammenheng, og behandlingsopplegg tar hensyn til betydningen av arbeid for helsen.
Spesialisthelsetjenesten innretter i større grad sitt tilbud mot de med mest omfattende hjelpebehov, og støtter og veileder fagfolk i kommunale tjenester. Kommunene gir tilbud til de med lettere og moderate psykiske helseutfordringer. Avtalespesialistene er godt integrert i det offentlige tjenestetilbudet.
Barn, unge og familier får lett tilgjengelig hjelp. Helsenorge.no gir oversikt over et bredt utvalg av selvhjelpsløsninger og nettbasert behandling. Psykisk helse er integrert i helsestasjons- og skolehelsetjenesten, barnevern, barnehage og skole. Spesialisthelsetjenesten og kommunale tjenester samarbeider godt om tidlig innsats til barn og unge, og alle får tilbud på riktig nivå.
Barn, unge og voksne med alvorlige psykiske lidelser mottar helhetlige tjenester fra relevante aktører, og uønsket variasjon i tilbudet er redusert. I samarbeid med kommunene bidrar spesialisthelsetjenesten til å forebygge kriser, akuttinnleggelser, selvmord og bruk av tvang. Ambulante tjenester og samarbeidsteam med kommunene er godt utbygd. Alle som har behov for det, tilbys brukerstyrte plasser. Spesialisthelsetjenesten arbeider utadrettet og fleksibelt, slik at færre har behov for døgninnleggelse. Sykehusene gir døgntilbud til de som trenger det, i gode, tilpassede bygg. Tvang er redusert til et minimum.
Når en person trenger hjelp, blir det raskt avklart hvem som gjør hva, og når. Pakkeforløpene for psykisk helse og rus er innført i alle helseregionene. Tjenesten er rask til å ta i bruk nye behandlingsformer. Kvalitetsregistre, kvalitetsindikatorer og helseatlas gir et godt kunnskapsgrunnlag om behandling og variasjon i tjenestetilbudet. Psykisk helsevern er preget av en kultur for læring på tvers. De ansatte spør rutinemessig: «Hva kan vi lære av andre?» og «Hvem kan vi dele denne kunnskapen med?»

Pakkeforløp for psykisk helse og rus støttes med tiltak i Nasjonal helse- og sykehusplan
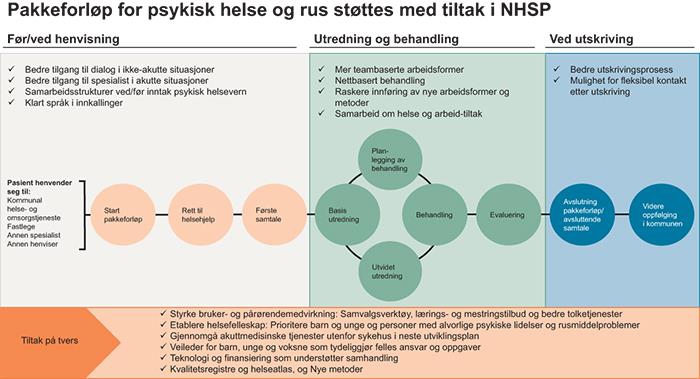
Avklare kapasitet og organisering
I dag er det store geografiske variasjoner i aktiviteten i psykisk helsevern. Dersom dagens aktivitet brukes som grunnlag for fremskriving av behov for tjenester, risikerer man å videreføre den geografiske variasjonen i tilbudet. Det er nødvendig med en bedre analyse av behov og en mer avklart arbeidsdeling mellom ulike deler av tjenesten for å fremskrive behovet for dag- og døgntjenester, poliklinikk og ambulante tjenester. Helsedirektoratet og de regionale helseforetakene skal levere en analyse av befolkningens fremtidige behov for psykiske helsetjenester, i samarbeid med Folkehelseinstituttet og KS. Analysen og anbefalingene skal også omfatte den samiske befolkningens fremtidige behov for psykiske helsetjenester. Regjeringen vil videreføre målet om å prioritere psykisk helsevern og tverrfaglig spesialisert rusbehandling, men vil bruke analysen og fremskrivingene som grunnlag for en mer målrettet innretning av på prioriteringsregelen på sikt.
Bedre botilbud og samarbeid om tjenester i Skien
Det finnes grupper av pasienter som har utfordringer med å bo i ordinære boliger, og som i betydelig grad har behov for tjenester både fra sykehuset og bostedskommunen. Skien kommune og Sykehuset Telemark HF har et samarbeid om å gi trygge og gode tjenester til hver enkelt av disse pasientene. Planen er å etablere kommunale boliger på sykehusets område slik at sykehuset og kommunen kan samarbeide om å utvikle trygge og gode tjenester for hver enkelt pasient. Dermed vil det ligge til rette for at sykehusets tjenester i større grad kan integreres med kommunens oppfølging. Det er også et mål å legge til rette for meningsfylte jobb- og fritidsaktiviteter.
En arbeidsgruppe skal avklare fremdrift, dimensjonering av tilbudet og hvor boligene skal bygges. Sykehuset og kommunen skal bli enige om kriterier for å få tilgang til disse boligene.

FACT Ung – samhandlingspilot i Oslo
Bydel Grünerløkka og Lovisenberg Diakonale Sykehus (Nic Waals Institutt) prøver ut tverrfaglig oppsøkende behandlings- og oppfølgingsteam etter modell av FACT Ung:
- teamet gir et helhetlig tjenestetilbud
- oppsøkende virksomhet (hjemme eller på barn og unges arena)
- stor grad av fleksibilitet og tilgjengelighet
- flerfaglig og tverrfaglig team (helse-, sosialfaglig-, barnevernsfaglig-, familie og nettverk- og erfaringskompetanse)
- psykiater/psykolog er integrert i teamet
- fokus på mestring og sosial inkludering gjennom aktivitet, arbeid, skole og utdanning
Helsedirektoratet bidrar med implementeringsstøtte og evaluering av piloten i samarbeid med andre aktører.
Regjeringen vil
- etablere bedre kunnskap om befolkningens fremtidige behov for psykiske helsetjenester for å avklare kapasitetsbehov og organisering
- at helsefellesskapene bør ha særlig fokus på å utvikle gode tjenester for barn og unge og personer med alvorlige psykiske lidelser og rusproblemer
- gjennomføre tiltak for å styrke brukermedvirkning og øke kunnskapen om brukernes opplevelser
- legge mer vekt på kvalitet og innhold i tjenesten
- at nye arbeidsformer og metoder skal innføres raskere
- at ambulante tverrfaglige team på tvers av kommuner og spesialisthelsetjeneste innføres der det er befolkningsmessig grunnlag for det
- videreutvikle samarbeidet om arbeid og helse
- utrede hvordan avtalespesialistene kan inkluderes i pakkeforløpene
- styrke tilbudet til barn og unge
- styrke tilbudet til brukere med alvorlige og sammensatte behov
Akuttmedisinske tjenester
Hvor vil vi?
Befolkningen har trygghet for at de får kompetent og rask hjelp når de trenger det ved akutt sykdom og skade, og forstår betydningen av tidlig kontakt med medisinsk nødnummer 113. Befolkningen kan yte enkle livreddende førstehjelpstiltak. De akuttmedisinske tjenestene er en koordinert kjede, basert på samarbeid og samhandling mellom kommuner og helseforetak. God samhandling forebygger unødvendige akuttinnleggelser. Tjenesten har kompetente og beredte medarbeidere som har fått opplæring og trening i samhandling. Utviklingen av den akuttmedisinske kjeden er basert på relevant og pålitelig styringsinformasjon. Helseforetak og kommuner prøver ut arbeidsformer som styrker tilbudet til pasientene. Teknologi, nye former for diagnostikk og beslutningsstøtte gir bedre behandlingsforløp, reduserer behovet for ressursinnsats, bidrar til at behandling kan starte før pasienten kommer til sykehus og at unødvendige innleggelser unngås. I akuttmottaket blir pasienten møtt med tverrfaglig kompetanse som kan gi rask avklaring og sikre rett behandlingsløp.

Regjeringen vil
- styrke kompetanse, innsikt og forståelse, samarbeid og samhandling og sikre god ressursutnyttelse i de akuttmedisinske tjenestene utenfor sykehus
- at helseforetakene, i samarbeid med kommunene i helsefellesskapene, gjennomgår akuttmedisinske tjenester utenfor sykehus i neste utviklingsplan
- at kompetansetjenestene innen beredskap, akuttmedisin og katastrofemedisin i spesialisthelsetjenesten gjennomgås
- at regelverket for båtambulansen gjennomgås i lys av akuttutvalgets utredning
- at organisering, ledelse og kompetanse i akuttmottakene gjennomgås og at tiltak inngår i neste utviklingsplan for helseforetakene
- at den nasjonale veilederen Faglige og organisatoriske kvalitetskrav for somatiske akuttmottak blir revidert
- at Helsedirektoratet, i samråd med helseregionene, vurderer hvilken styringsinformasjon som vil være særlig egnet til å understøtte ønsket utvikling av akuttmottakene, og at det legges til rette for at denne styringsinformasjonen gjøres tilgjengelig for lokal og nasjonal bruk
Raskest i verden på hjerneslag
Hvert år får om lag 12 000 mennesker hjerneslag i Norge. Rask behandling er avgjørende for det helsemessige resultatet for personer som rammes. Stavanger universitetssjukehus har arbeidet systematisk med simuleringstrening og har redusert mediantiden fra pasienter kommer inn på sykehus til de får trombolyse fra 27 til 13 minutter. Ingen andre sykehus i verden har rapportert om raskere behandlingstid. Teamene trener på å effektivisere hele slagbehandlingskjeden. Det vil si fra noen ringer 113 og pasienten fraktes i ambulanse til akuttmottaket, hvor pasienten blir røntgenundersøkt og til trombolysebehandling settes i gang. Simuleringstreningen handler om teamarbeid og kommunikasjon med pasienten og teamet. Systemforbedringer og reduksjon av tidstyver er sentralt i treningen. Tidligere slagpasienter spiller pasienter i treningen.
Bedre akuttberedskap og helsehjelp i Rørosområdet
Rørosprosjektet er et samarbeid mellom St. Olavs hospital og kommunene i Røros-området. Kommunene og sykehuset bruker moderne teknologi som mobil prøvetaking, videoløsninger og andre telemedisinske teknologier til å utføre avansert diagnostikk hjemme hos pasienten. På den måten spares pasientene for unødig transport til legevakt og innleggelse. Helsepersonellet yter tjenester på tvers av nivåene uavhengig av hvor de er ansatt.
Rørosprosjektet skal bidra til at:
- helseforetak og kommuner samarbeider om lokal akuttberedskap, og bruk av ambulansepersonell til andre helsetjenesteoppgaver i lokalsamfunnet.
- personell i akuttberedskap med lav forekomst av akuttoppdrag utnytter ledig tid til å ivareta deler av kommunens og helseforetakets forebyggende og helsefremmende arbeid i kommunen.
- barrierer mellom sektorer og forvaltningsnivåer fjernes eller reduseres. Fastleger, legevakt, andre kommunale helseressurser og ambulansetjeneste utgjør en kompetent og viktig ressurs for beredskap og helsehjelp i lokalsamfunnet.
Bedre akuttkjede med kompetansedeling
Behandlingen som pasientene får før de kommer til sykehuset, kan være avgjørende for det videre forløpet. Akuttkjedeprosjektet i Telemark legger vekt på å styrke og utvikle samarbeidet med kommunene for å bedre akutthelsetjenesten. Prosjektet involverer Sykehuset Telemark HF, ambulansetjenesten, AMK, legevakter, fastleger kommunene og andre aktører. Å øke kompetansen i den kommunale helse- og omsorgstjenesten er en viktig del av prosjektet. De ansatte i hjemmetjenesten er sentrale fordi de ofte møter pasienten først. De får opplæring i å vurdere akuttsituasjoner og lærer rutiner for å håndtere ulike situasjoner. De ansatte i hjemmesykepleien har fått akuttsekker med utstyr, slik at de skal være bedre rustet ved akutte situasjoner.
Teknologi i pasientens helsetjeneste
Hvor vil vi?
Tjenester som tidligere krevde oppmøte hos helsepersonell eller at helsepersonell møttes fysisk, ytes til pasientene ved hjelp av videokonsultasjoner, oppfølging basert på pasientrapporterte data og sensorteknologi og nettbaserte behandlingsprogram. For sårbare pasientgrupper flyttes det medisinske utstyret dit pasienten er – ikke omvendt. Pasientene opplever økt grad av mestring, et mer tilpasset tilbud og at sykdomsutvikling fanges opp tidligere. Både pasienter og helsepersonell unngår unødvendige reiser. Direktoratene gir nødvendig veiledning om regulering, digitale forutsetninger og om faglige retningslinjer. Finansieringsordningene legger til rette for utvikling og innføring av nye arbeidsformer og ny teknologi.
Kunstig intelligens gjør det mulig å utnytte våre felles helsedata til å tilby raskere og mer presis diagnostisering, bedre behandling og mer effektiv ressursbruk. Regelverket muliggjør bruk av helsedata til det beste for fellesskapet, behovet for veiledning om rettslige rammer blir ivaretatt av direktoratene, og etiske utfordringer knyttet til bruk av kunstig intelligens blir håndtert, i samarbeid med andre europeiske land. Helse- og omsorgstjenesten har etablert en kultur for innovasjon og deling av kunnskap, og samarbeider godt med næringslivet om å utvikle de verktøyene tjenesten og pasientene trenger.
Spesialisthelsetjenester i hjemmet

Ryggmargsskadde følges opp på video

Når jeg snakker med folkene på Sunnaas via skjermen, så føles det som om de er hjemme hos meg. Fordi de er så nære, oppleves det som vi har tett kontakt. Jeg synes det er flott. – Ingar K. Bergersen.
Siden 2012 har Sunnaas sykehus brukt videokonferanse til tverrfaglig oppfølging av personer med ryggmargsskade og trykksår, i tett samarbeid med hjemmesykepleien i kommunen. En kostnad-nytte-evaluering for denne pasientgruppen viste at videokonsultasjon kostet 15 prosent av det oppmøte i poliklinikk koster, og bare tre prosent av kostnadene knyttet til innleggelse. Resultatene så langt viser høy pasienttilfredshet, noe økt livskvalitet og tilfredsstillende sårtilheling.
Hjemmedialyse med digital oppfølging
Å få behandling hjemme istedenfor å reise til sykehuset flere ganger i uken, gir økt frihet for pasientene. Nordlandssykehuset HF har samarbeidet med Telenor om en løsning for bedre oppfølging av pasienter med hjemmedialyse. Pasienten registrerer målinger på en app på mobilen, samtidig som vekt og blodtrykk registreres automatisk. Nyresykepleieren på sykehuset får raskere oversikt over pasientens tilstand enn når data må samles inn og registreres manuelt. En annen fordel er at helsepersonellet kan møte pasientene bedre forberedt – enten det er over telefon eller ved oppmøte.
Kunstig intelligens i kreftbehandling
Prosjektet DoMore! ved Oslo universitetssykehus har som mål å automatisere analyser av patologibilder av kreftsvulster. Dette gjøres ved at kunstig intelligens, i form av dyplæring, anvendes på store mengder bilder. Bildet viser markering av et svulstområde utført av en datamaskin ved hjelp av dyplæring. Den grønne linjen er markert av en patolog, den blå av en datamaskin. Datamaskinen finner svulsten og forutsier pasientens prognose med stor grad av nøyaktighet.

Regjeringen vil
- angi retning for bruk av teknologi i spesialisthelsetjenesten og tilpasse nasjonale rammebetingelser til nye måter å yte tjenester på
- at helseforetakene i sine neste utviklingsplaner setter egne mål for å flytte spesialisthelsetjenester hjem til pasientene
- at helsedata i større grad enn i dag skal kunne deles for å utvikle bedre helsehjelp
- videreføre arbeidet med å legge til rette for persontilpasset medisin
Digitalisering – en forutsetning for pasientens helsetjeneste
Hvor vil vi?
Målene for digitalisering er knyttet til målene for pasientbehandling. Moderniserte journalsystemer bidrar til bedre informasjonsdeling og mer effektive arbeidsprosesser. Det er etablert digitale samhandlingsløsninger som sikrer kommunikasjon både internt i og mellom kommuner og sykehus i helhetlige pasientforløp. Pasienter og helsepersonell opplever at de digitale systemene gjør hverdagen enklere og tryggere.
Det er avklart hvilke digitale forutsetninger som må på plass for å realisere pasientens helsetjeneste, og hvem som skal gjøre hva i hvilken rekkefølge. Begrensede kompetansemiljøer utnyttes godt på tvers av aktører. Det er tydelig nasjonal styring av digitaliseringen.
Befolkningen har tillit til at helsetjenesten både ivaretar deres personvern og tar i bruk de mulighetene teknologien gir for å utvikle bedre tjenester. Det er en god sikkerhetskultur der både personell og pasienter har forståelse for hvordan de skal bidra til digital sikkerhet og hva deres personlige ansvar for dette er.
Hva bør vi gjøre i planperioden?
De viktigste digitaliseringstiltakene i planperioden i tillegg til journalsystemene er å:
- innføre nye standarder for henvisning og helsefaglig dialog
- videreutvikle kjernejournal med ny funksjonalitet som tilgjengeliggjøring av journaldokumenter (dokumentdeling) på tvers av virksomheter, regioner og nivåer
- innføre kjernejournal i kommunene for å bedre samhandlingen og pasientsikkerheten
- innføre legemiddelliste for pasienten
- starte innføring av nasjonalt standardisert språk for strukturering av informasjon i journalsystemene i helse- og omsorgstjenesten
- foreslå ny e-helselov
Hva trengs og hvem har ansvaret?

I en digitalisert helsetjeneste er disse digitaliseringstiltakene viktige:
- Digital infrastruktur og sikkerhet. Tjenesteyterne har ansvar for sikkerhet i sine systemer, mens nasjonale myndigheter har overordnet ansvar for å sikre at infrastrukturen er robust og sikret mot IKT-angrep, med god kapasitet og oppetid.
- Nasjonale felleskomponenter. En rekke statlige myndigheter har det overordnede ansvaret for de nasjonale felleskomponenetene, f.eks. Folkeregisteret, ID-porten og Norsk pasientregister.
- Nasjonale standarder og retningslinjer. Direktoratet for e-helse har hovedansvar for å koordinere og sette rammene for arbeidet med nasjonale standarder og retningslinjer på e-helseområdet.
- Nasjonale e-helseløsninger. Direktoratet for e-helse utarbeider strategier og planer for videreutvikling av slike løsninger, som helsenorge.no og kjernejournal. Norsk Helsenett SF skal forvalte, drifte og videreutvikle, mens tjenesteyterne har ansvar for å ta løsningene i bruk.
- Journalsystemer. De som har ansvar for å yte helsetjenestene har også ansvar for å anskaffe og drifte sine journalsystemer innenfor de rammene myndighetene fastsetter.
- Digitalt medisinsk utstyr. De som har ansvar for å yte helsetjenestene, har også ansvar for å anskaffe og drifte eget digitalt medisinsk utstyr innenfor de rammer som myndighetene fastsetter.
Helseplattformen viser hva som kreves når vi digitaliserer tjenesten
Digitalisering er utløst av teknologi, men handler mest av alt om organisasjonsutvikling og endringer i arbeidsprosesser. Erfaringene fra Helseplattformen i Midt-Norge illustrerer dette. Prosjektet Helseplattformen skal innføre ny, felles pasientjournal ved sykehus og kommuner i hele Midt-Norge. Helseplattformen skal gi økt kvalitet i pasientbehandling, bedre pasientsikkerhet, mer brukervennlige systemer og dermed sette helsepersonell i stand til å utføre oppgavene på en bedre og mer effektiv måte. I tillegg til innføring av selve teknologien, handler mye av arbeidet om forbedring av datakvalitet, standardisering av faglig innhold og arbeidsprosesser og utvikling av styringsstruktur. 200 fageksperter fra hele helsetjenesten i Midt-Norge deltar i prosjektgrupper som bestemmer konkret hvordan arbeidsprosessene og innholdet i Helseplattformen skal standardiseres. Dette betyr etablering av beste kliniske praksis. Dette er første gang fagmiljøer på tvers av tjenesten setter seg sammen og blir enig om konkrete, faglige standarder i dette omfanget.
Regjeringen vil:
- sette tydeligere mål for digitaliseringen gjennom Nasjonal helse- og sykehusplan
- videreføre arbeidet knyttet til modernisering av journalsystemene
- videreutvikle digital infrastruktur og arbeidet med IKT-sikkerhet
- innføre og utvikle nødvendige nasjonale e-helseløsninger og standarder
- gjennomføre tiltak for bedre kvalitet på og tilgjengelighet til helsedata
- øke samordningen av helseregionenes IKT-utvikling
- understøtte digitaliseringen i den kommunale helse- og omsorgstjenesten
- videreutvikle de nasjonale virkemidlene for styring og samordning på e-helseområdet og foreslå ny lov om e-helse (forslag er sendt på høring høsten 2019)
Kompetanse
Hvor vil vi?
Helse- og omsorgstjenesten utfører sine oppgaver med en bærekraftig og realistisk tilgang på arbeidskraft. «Alle» har erkjent at oppgaver må løses og fordeles på nye måter, at endring er det permanente, og at oppgaver må løses i team – på tvers av fag og institusjoner. I helseforetakene planlegges det systematisk for hvordan behovene for personell skal dekkes. Sykehusene, kommunene og høyskolene samarbeider om gode modeller for utdanning av spesialsykepleiere, og behovet for fleksible utdanningsmodeller i distriktene ivaretas. Alle helseforetak bidrar til å øke utdanningskapasiteten for helsefagarbeidere for å møte behovene i hele helse- og omsorgstjenesten. Sykehusene legger systematisk til rette for kontinuerlig kompetanseutvikling. Den nye spesialistutdanningen for leger bidrar til bedre dekning av spesialister. De ansatte har den teknologiske kompetansen de trenger. Forskning er integrert i klinisk praksis og bidrar til kompetanseutvikling og kunnskapsbasert praksis. Simulering brukes aktivt i undervisning og når teamene trener på samarbeid. Helseforetakene samarbeider om å utvikle og dele simuleringsverktøy. Kommuner og sykehus deler kompetanse. Gode arbeidsgiverstrategier balanserer nytten av å bruke helsepersonell med utdanning fra utlandet mot sårbarheten det kan medføre.

Personell- og kompetanseplanlegging for sykepleiere


Elisabeth Strandberg arbeider ved Avdeling for blodsykdommer ved Oslo universitetssykehus. Hun er sykepleier, fagutviklingssykepleier og har nylig avsluttet utdanningen som avansert klinisk sykepleier.
– Jeg har alltid jobbet med pasienter som har blodsykdommer og synes faget er både givende og krevende. Utfordrende dager krever at vi jobber godt i team på avdelingen, at det er god trivsel, åpenhet og et trygt arbeidsfellesskap, sier Elisabeth. Hun jobber i en høyspesialisert avdeling. Hun valgte likevel en faglig breddeutdanning. ”I avansert behandling er det viktig å se hele pasienten. Derfor er sykepleiefaglig breddekompetanse så viktig og arbeidet på sengepost givende.”
Nye oppgaver for helsefagarbeiderne

– Da jeg begynte som helsefagarbeider, for over 30 år siden, bestod arbeidsoppgavene hovedsakelig av stell og pleie av pasientene. Nå, og særlig etter at vi flyttet inn i nytt sykehus her på Kalnes, er arbeidsdagen en helt annen, sier Thorleif Johan Brønn ved Sykehuset Østfold HF. ”Vi tar for eksempel blodprøver, utfører NEWS-score som er et system for tidlig oppdagelse av forverring av tilstanden hos pasienten, vi gjør sårskift, bistår med hjelpemidler og har kontakt med kommunene ved utskrivning – i tillegg til oppgavene med pleie og stell av pasientene.” Thorleif understreker hvor viktig det er at helsefagarbeidere tilbringer mye tid sammen med pasientene fordi deres observasjoner er grunnleggende for den behandlingen teamet rundt pasienten gir.
Thorleif mener at faglig utvikling er grunnleggende - for teamet som behandler pasienten, for pasientene og ikke minst for helsefagarbeiderne selv. Læringsmulighetene på arbeidsplassen er gode og videreutdanningstilbudene er tilpasset behovene i helse- og omsorgstjenestene. ”Mulighetsrommet for kompetanseheving og livslang læring må benyttes”, mener Thorleif.

Regjeringen vil
- oppfordre helsefellesskapene til å sette konkrete mål for deling av kompetanse mellom spesialisthelsetjenesten og den kommunale helse- og omsorgstjenesten
- be helseforetakene lage en plan for å sikre tilstrekkelig kompetanse. Det skal legges til rette for livslang læring og en heltidskultur. Sykepleiere og helsefagarbeidere skal gis prioritet i dette planarbeidet
- etablere et nasjonalt system for å følge med på tilgang på og behov for sykepleiere i den samlede helse- og omsorgstjenesten
- øke antall utdanningsplasser for spesialsykepleiere innen anestesi-, barn-, intensiv-, operasjon- og kreftsykepleie med basis i kunnskap om behov
- revidere utdanningene for spesialsykepleiere innen anestesi-, barn-, intensiv-, operasjon- og kreftsykepleie
- revidere den tverrfaglige videreutdanningen i psykisk helse- og rusarbeid, og etablere en ny masterutdanning i psykisk helse- og rusarbeid rettet mot sykepleiere
- utrede behovet for sykepleiere med klinisk breddekompetanse i sykehus, og tilrettelegge for utvikling av en utdanning for slik kompetanse
- øke antall lærlinger både i helsefag og i andre lærefag som er relevante i sykehus. Arbeidet med å øke antallet helsefagarbeiderlærlinger skal prioriteres i planperioden
- opprette et opplæringskontor for helsefagarbeiderlærlinger og andre relevante lærefag i hvert helseforetak. Helseforetak kan samarbeide om opplæringskontorene der det er hensiktsmessig
- at de regionale helseforetakene, under ledelse av Helse Vest RHF, skal opprette et nasjonalt kompetansedelingsprosjekt for å følge opp målet om flere lærlinger i planperioden
- be Helse Vest RHF opprette et nasjonalt nettverk for deling av metoder for utvikling av simuleringsopplegg og deling av disse mellom helseforetakene
Kan ressursene brukes bedre?
Hvor vil vi?
Det er bygget en god kultur for lokalt forbedringsarbeid. Det går raskere å gjennomføre endringer enn før, og kunnskap om hva som virker sprer seg raskere mellom avdelinger og sykehus. Sykehusene jobber systematisk med inn- og utfasing av metoder basert på prinsippene for prioritering og oppdatert kunnskap. Kloke valg har festet seg som allmenn tilnærming blant klinikerne. Kunnskap om uønsket variasjon, blant annet gjennom helseatlas, brukes aktivt både i faglig normering og styring for å støtte forbedringsarbeidet. Nødvendig styringsinformasjon er tilgjengelig for ledere på alle nivåer, og førstelinjeledere har handlingsrom og beslutningsstøtte som setter dem i stand til å gjennomføre forbedringsarbeid. Helse- og omsorgsdepartementet angir overordnede prioriteringer i Nasjonal helse- og sykehusplan hvert fjerde år.
Pasientskader knyttet til legemidler, infeksjoner og fall er redusert, og nye pasientsikkerhetsutfordringer oppdages tidlig og følges opp med forebyggende tiltak. Sykehusene preges av en kultur med åpenhet om uønskede hendelser. Uønskede pasienthendelser meldes internt og følges opp med tanke på læring og forebygging. Risiko for pasientskader blir vurdert ved planlegging og gjennomføring av tiltak.
Uønsket variasjon
Det er betydelig variasjon innen mange områder i helsetjenesten. Variasjon er uønsket når den ikke kan forklares av ulikheter i demografi, geografi, sykelighet eller andre forhold som sykehusene ikke kan gjøre noe med. Hvor mye av den observerte variasjonen som anses som uønsket kan variere mellom ulike behandlinger. Tilfeldig variasjon vil typisk være større for sjeldne behandlinger. Noe større variasjon kan være berettiget for behandlinger der det er geografiske forskjeller i befolkningens sykelighet. Figuren på neste side illustrerer variasjon i forbruk av skulderoperasjoner i utvalgte helseforetak og landsgjennomsnitt. Variasjonen har økt, og denne konkrete helsetjenesten ser ikke ut til å være likeverdig fordelt i befolkningen.
Antall skulderinngrep per 100 000 innbyggere, justert for kjønn og alder.
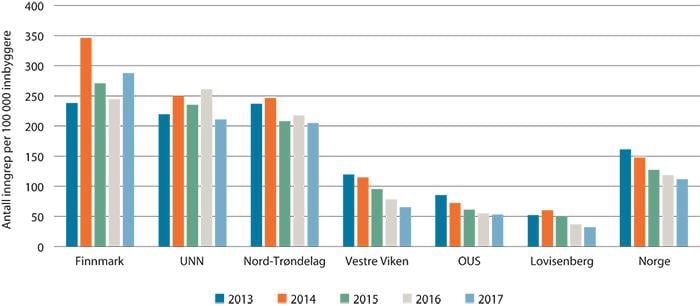
Kilde: Senter for klinisk dokumentasjon og evaluering

Forbedringsprosjekt ved ortopedisk poliklinikk, Sykehuset Telemark HF
Stadig flere pasienter på venteliste og et økende antall brutte timeavtaler gjorde arbeidsdagen stressende for de ansatte ved ortopedisk poliklinikk ved Sykehuset Telemark HF. Stresset kunne gå ut over pasientsikkerheten, og de måtte ta nye grep for å snu trenden. Over 50 tiltak ble utarbeidet, testet, evaluert og justert. Deretter ble de beste og mest effektive tiltakene innført ved poliklinikken. Det er innført felles bemanningsplan for alle yrkesgrupper for å unngå dobbeltarbeid, det er avklart hvilke yrkesgrupper som kan/bør gjennomføre hvilke typer behandling, og hvor lang tid som bør settes av til hver behandling. Tiltakene har gitt mange gode resultater, blant annet:
- Antall brutte timeavtaler er betydelig redusert. Som en følge av dette er det også en nedgang i antall telefoner med spørsmål fra pasienter.
- LIS-legenes (LIS 1) kapasitet utnyttes bedre. De får mer kompetanse og det gjør at sykehuset oppfyller læringsmålene for utdanningen. Dette frigjør også tid for de erfarne legene til å se på de mer avanserte diagnosene.
- Mange unødvendige oppgaver for sekretærene er fjernet, slik at de kan bruke mer tid til verdiskapende arbeid for pasienter og behandlere.
- Prosjektet har skapt bedre forståelse for hvordan sykehuset kan jobbe med kontinuerlig forbedring i den daglige driften, for å sikre at de gode resultatene opprettholdes og blir enda bedre.
Farmasøyters kompetanse bedrer pasientsikkerheten
Kliniske farmasøyter i sykehusene har kompetanse som bidrar til bedre pasientbehandling og reduserte kostnader. Klinisk farmasi er innført ved mange sykehus for å sikre riktig legemiddelbruk. De gir råd og veiledning til leger, sykepleiere og ledere om rasjonell legemiddelbruk, og om riktig kombinasjon av legemidler og medisinsk utstyr. Farmasøytene deltar også i pasientbehandlingen. I Helse Vest og andre regioner er det farmasøyt i flere akuttmottaksenheter for å gjøre legemiddelsamstemming ved innkomst. Ved intensivavdelingene i Helse Nord er det klinisk farmasøyt som vurderer dosering av antibiotika ved oppstart av behandling av sepsispasienter. Riktig dosering er avgjørende både for behandlingsutfall og antall liggedøgn hos disse pasientene. Helse Midt-Norge har innført «antibiotikafarmasøyter» på post for å redusere antibiotikabruk på sykehus. I Helse Sør-Øst er det gjennomført prosjekter som viser at bidrag fra kliniske farmasøyter påvirker overlevelse hos multisyke pasienter og tid før eventuell reinnleggelse.
Regjeringen vil
- videreføre arbeidet med å redusere uønsket variasjon i forbruk og effektivitet
- videreføre arbeidet for å bedre pasientsikkerheten
Finansiering i pasientens helsetjeneste
Hvor vil vi?
Det er klart hva som er ønsket utvikling i tjenesten, og finansieringsordningene understøtter en slik utvikling. Finansieringen oppleves ikke som hinder for nye og effektive måter å tilby tjenester på, og tilpasses raskere. De regionale helseforetakene involveres og bidrar systematisk i vurderinger av hva som er ønsket tjenesteutvikling, som grunnlag for videreutvikling av finansieringsordningene. Kvalitetsbasert finansiering er innrettet for å understøtte sentrale mål for utvikling av spesialisthelsetjenesten, særlig bedre samhandling og økt digitalisering.

Dette har vi gjort de siste årene
- Flytting av tjenester hjem til pasienten ved bruk av teknologi: Alle videokonsultasjoner finansieres fra 2019 på lik måte som konsultasjoner med oppmøte. Telefonkonsultasjoner innenfor somatikk inkluderes i ordningen fra 2020.
- Mer effektiv utnyttelse av personellressurser i sykehus: Flere typer helsepersonell ikke bare leger, kan utløse refusjon til sykehusene. Disse er gradvis inkludert over flere år. Ytterligere nye personellgrupper vil inkluderes i ordningen fra 2020.
- Mer ambulant og teambasert behandling: Sykehusene får tilleggsrefusjon når helsepersonell yter behandling utenfor sykehusets vegger. Ambulante oppsøkende behandlingsteam innen poliklinisk psykisk helsevern og tverrfaglig spesialisert rusbehandling er inkludert i innsatsstyrt finansiering.
- Samhandling mellom tjenestenivåene: Det er lagt til rette for at kommuner kan utføre enkelte definerte spesialisthelsetjenester på vegne av sykehusene, når tjenestetilbudet er regulert i avtale mellom tjenestenivåene. Aktiviteten vil da inngå i innsatsstyrt finansiering. Innenfor poliklinisk psykisk helsevern og tverrfaglig spesialisert rusbehandling er samarbeidsmøter mellom spesialist- og primærhelsetjeneste inkludert i ordningen.
- Dreining av aktivitet fra døgn- til dagbehandling: Det er de senere årene gjort flere endringer i innsatsstyrt finansiering for å stimulere til økt andel dagkirurgi i helsetjenesten og effektive avklaringer av øyeblikkelig hjelp.
- Mer helhetlige og pasientorienterte tjenesteforløp i spesialisthelsetjenesten: Innenfor enkelte områder er finansieringen knyttet til forløp fremfor enkeltstående aktiviteter.
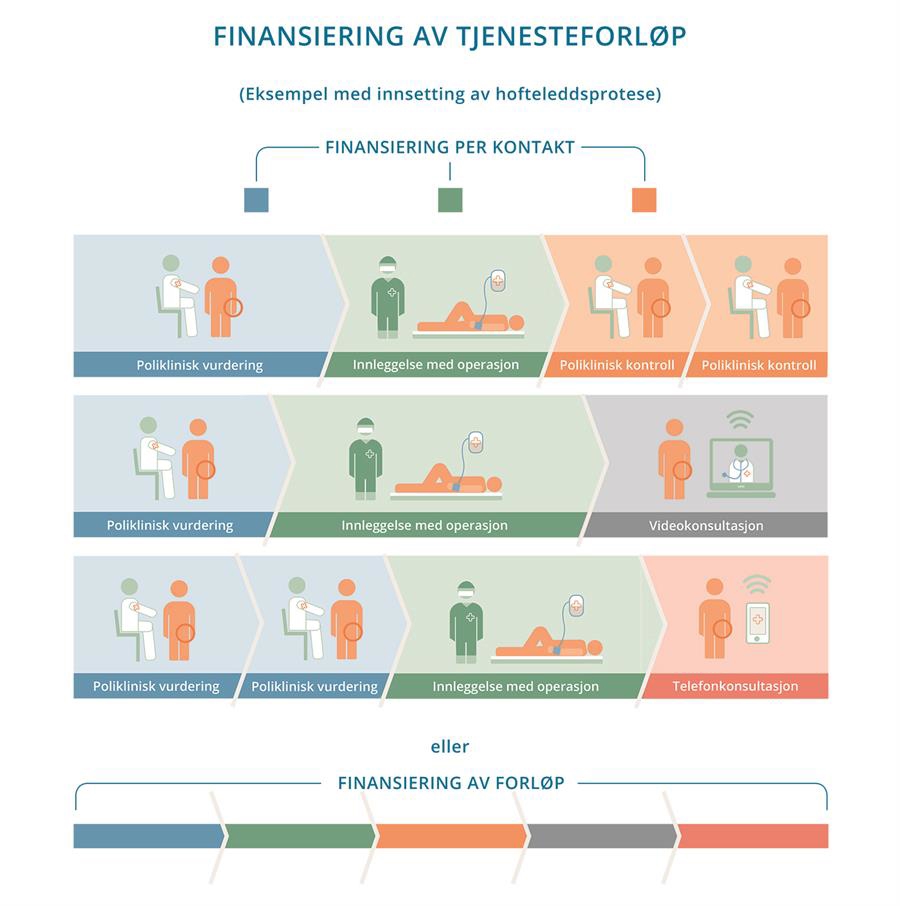
- Figuren viser hvordan finansiering av enkeltkontakter i et tjenesteforløp skiller seg fra finansiering av et helt tjenesteforløp. Innsetting av hofteprotese involverer både utredning, behandling og oppfølging som i sum utgjør et tjenesteforløp i spesialisthelsetjenesten. Figuren viser tre varianter av hvordan et slikt forløp kan innrettes. Det varierer hvilke konkrete aktiviteter de tre forløpene inneholder, og inntektene til sykehuset med dagens innsatsstyrte finansiering vil derfor være forskjellig i de tre forløpene. Alternativt kan finansieringen knyttes til hele forløpet for innsetting av primær hofteprotese.
- Dette skal vi gjøre videre
- Finansieringen skal tilpasses raskere
- Finansieringen skal i større grad knyttes til innholdet i tjenestene, ikke til hvem som yter behandling, hvor behandlingen ytes eller hvordan behandlingen ytes.
- Finansieringen skal understøtte helhetlige tjenesteforløp.
- Finansieringen skal understøtte forløp på tvers av sykehus og kommuner.
- Kvalitetsbasert finansiering skal knyttes tettere til sentrale mål for utvikling av spesialisthelsetjenesten.
Regjeringen vil
- videreutvikle innsatsstyrt finansiering for å understøtte ønsket utvikling av tjenesten, særlig knyttet til mer helhetlige tjenestetilbud, bedre samhandling med kommunene og økt digitalisering
- tilpasse finansieringsordningene raskere for å oppnå økt bærekraft på lengre sikt
knytte kvalitetsbasert finansiering tettere til sentrale mål for utvikling av spesialisthelsetjenesten, særlig bedre samhandling og økt digitalisering