11 Ambulansetjenesten
11.1 Innledning
Ambulansetjenesten har utviklet seg fra å være en ren transporttjeneste med enkle førstehjelpsmuligheter til å bli en viktig del av de akuttmedisinske tjenestene. Utvikling av ambulansefaget, bedre utdannelse og ny teknologi gir økte muligheter for avansert diagnostikk og behandling utenfor sykehus. Ambulansetjenesten omtales i dag som sykehusets forlengede arm. I løpet av de senere år er det utviklet prehospitale behandlingsopplegg for akutte sykdoms- og skadetilstander som tidligere bare ble gitt i sykehus. Et eksempel er ambulansetjenestens behandling av akutt hjerteinfarkt, der ambulansepersonell tar EKG på stedet, kommuniserer med spesialist på sykehuset og gir blodproppløsende medikament intravenøst når det er indisert. På en rekke andre områder utvikles det diagnostiske hjelpemidler som hurtigtester, ultralyd, videoassisterte teknikker/prosedyrer og mobile røntgen/CT-løsninger, som på sikt vil kunne tas i bruk ved akutt sykdoms- eller skadetilstander utenfor sykehus. Felles for disse utviklingstrekkene er at de krever økt kompetanse i ambulansetjenesten.
11.2 Bil- og båtambulansetjenesten
11.2.1 Organisering
Fram til 1986 var ambulansetjenesten regulert av lov om folketrygd og finansiert over trygdebudsjettet. Tjenesten var drevet av private aktører, offentlige instanser (noen brannvesen og enkelte sykehus) og frivillige organisasjoner. Mange ambulanser var enmannsbetjente. I distriktene var store deler av tjenesten basert på frivillig innsats (Helsedirektoratet, 2014). Etter lovendring i 1985 ble ansvaret for planlegging, utbygging og drift av ambulansetjenesten på sjø og land overført til fylkeskommunen som hadde ansvaret for spesialisthelsetjenesten. Ambulanseeierne hadde imidlertid en tidsbegrenset rett til videre drift i ti år etter lovendringen, og det var først fra 1996 at det skjedde vesentlige endringer i utøvelsen og organiseringen av ambulansetjenesten (Helsedirektoratet, 2014).
Regionale helseforetak har i dag ansvaret for ambulansetjenesten (bil-, båt- og luftambulansen). I 2013 ble det opprettet et eget helseforetak, Ambulanse Midt-Norge HF, med ansvaret for ambulansedriften i Møre og Romsdal, Sør-Trøndelag og Nord-Trøndelag. Ambulanse Midt-Norge HF ble avviklet fra 2015, og ambulansetjenesten ble overført til de tre helseforetakene i regionen. Ambulansetjenesten er organisert som en del av de akuttmedisinske miljøene i helseforetakene. Noen steder er ambulansetjenesten samlokalisert med andre tjenester og nødetater for å skape større fagmiljø og mulighet for kompetanseutvikling.
11.2.2 Utdanning og kompetanse
Ambulansefaget ble godkjent i 1996 og etablert i videregående opplæring etter hovedmodellen for fagopplæring i arbeidslivet med to år i skole og to år i lære. Opplæringen blir dokumentert ved tildeling av fagbrev. Etter oppnådd fagbrev kan det søkes om autorisasjon som ambulansearbeider. Etter avlagt fagprøve er det mulig å ta ett års påbygning og få generell studiekompetanse.
Helsedirektoratet (2014c) har lagt fram en rapport om kompetansebehov i ambulansefag. Rapporten understreker at ambulansefaget i videregående opplæring og ambulansearbeideren som yrkeskategori utgjør grunnmuren i tjenesten, men at det er behov for ytterligere kompetanseheving i form av en ny utdanning i ambulansefag på bachelornivå. Helsedirektoratets rapport bygger på anbefalingene fra arbeidsgruppen som ble nedsatt av Helse- og omsorgsdepartementet (2009).
Anbefalingen om en utdanning på bachelornivå har vært begrunnet ut fra hensynet til at ambulansepersonell utfører vurderinger, behandling og har et selvstendig ansvar tilsvarende helsepersonell med minimum høyskoleutdanning. En bredere kompetanseplattform gir mulighet for mer fleksibel bruk av kompetansen, og ambulansepersonell med høyskoleutdanning vil kunne ha tilleggsoppgaver og arbeide tettere sammen med kommunens leger og sykepleiere. Helsedirektoratet (2014c) trekker fram følgende utviklingstrekk i samfunnet som understøtter behovet for utdanning på bachelornivå:
Endret organisering av tjenestetilbudet som følge av samhandlingsreformen, endring i organisering av legevakt og økt spesialisering av sykehusfunksjoner øker samlet sett kravene til ambulansetjenesten, både når det gjelder kapasitet og oppgaver.
Utvikling av diagnostiske hjelpemidler og behandlingsmuligheter trekker i retning av økte krav til ambulansetjenesten.
En aldrende befolkning der flere vil ha behov for helsehjelp, kortere liggetid i sykehus og økt satsing på rus og psykiske lidelser utfordrer også ambulansetjenestens samlede kompetanse.
Videreutdanning
Høgskolen i Lillehammer startet i 2003 et modulbasert videreutdanningstilbud for ambulansearbeidere på 60 studiepoeng. Fra 2008 har det også vært tilbud om et påbyggingskurs på 30 studiepoeng. Opptakskrav er fagbrev som ambulansearbeider, studiekompetanse eller godkjent realkompetanse. Det er også krav om minimum ett års erfaring fra ambulanseyrket i full stilling. Studiet blir gjennomført på deltid over to år.
I 2011 ble det utarbeidet en felles studieplan for Høgskolen i Lillehammer, Høgskolen i Sør-Trøndelag, Høgskolen i Østfold og Betanien diakonale høgskole (Helsedirektoratet, 2014c).
Høsten 2014 startet Høgskolen i Oslo og Akershus (HiOA) en bachelorutdanning i ambulansefag i samarbeid med Oslo universitetssykehus. Universitetet i Stavanger har startet en masterutdanning i prehospital akuttmedisin.
I tillegg gjennomfører helseforetakene en rekke kurs og etterutdanninger for sine ansatte. Egentrening, simulering, øving, systematisk feedback, veiledning og erfaringsoverføring er sentrale elementer for å sikre at personellet har nødvendig og oppdatert kompetanse (Helsedirektoratet, 2014c).
Utdanningsbakgrunn og antall ansatte i ambulansetjenesten
Det finnes lite detaljert statistikk om ambulansetjenesten og de utdanningsgruppene som hører inn under tjenesten. I Helsedirektoratets rapport om kompetansebehov (2014c) framgår det at det i 2008 var om lag 3300 årsverk i bil- og båtambulansetjenesten. Disse var fordelt mellom 210 sykepleiere, 2241 ambulansearbeidere og 862 ambulansepersonell med annen utdanning.
I 2012 var det registrert 4187 årsverk og 4881 sysselsatte i ambulansetjenesten. Det er grunn til å anta at 2785 av disse er ambulansearbeidere. Økningen i årsverk fra 2008 forklares med at det utdannes flere ambulansearbeidere og at kompetansekravene i daværende akuttforskrift i større grad er implementert i virksomhetene (Helsedirektoratet, 2014c).
Krav til bemanning i ambulansebil
I akuttmedisinforskriften er det krav om at ambulansebiler skal være bemannet med minst to personer, hvorav minst én person skal ha autorisasjon som ambulansearbeider. Der det bare er én ambulansearbeider, må den andre personen ha autorisasjon eller lisens som helsepersonell og nødvendig ambulansefaglig kompetanse. Begge personene skal ha førerkort for kjøretøyklassen og kompetansebevis for førere av utrykningskjøretøy.
En konsekvens av ny akuttmedisinforskrift og tilhørende rundskriv I-5/15 er at andreårslærlinger ikke lenger kan delta som annenmann på ambulansen. Det kan få uønskede konsekvenser for rekruttering, kvalitet og kostnader knyttet til opplæring i ambulansefaget (Brev fra Spekter og Fagforbundet til Helse- og omsorgsdepartementet, 8. juni 2015). Helse- og omsorgsdepartementet er innforstått med at det må foretas endringer i de kravene som nå framgår av forskriften. Fordi forskriften har en overgangsordning på tre år før kompetansekravene til bemanning i ambulansebiler må være oppfylt, vil det være god tid for departementet å gjøre endringer (Brev fra Helse- og omsorgsdepartementet til Spekter og Fagforbundet, 1. juli 2015).
11.2.3 Spesialkompetanse – transport av intensivpasienter
Sykehusenes funksjonsfordeling og etablering av høyspesialiserte behandlingstilbud ved færre sykehus fører til økt transportbehov av kritisk syke pasienter. Enkelte transporter kan planlegges i god tid, mens andre transporter må gjennomføres snarest mulig.
Sykehusene velger ofte å rekvirere luftambulanse fordi et kompetent transportteam overtar ansvaret. Sykehuset slipper dermed å sende med ledsagerpersonell. Luftambulanse er ofte en god løsning, spesielt over lengre transportavstander der det er viktig at transportfasen er kort og ved særlig vanskelige transporter. Det må imidlertid foreligge hjulgående alternativer når luftambulanse ikke er tilgjengelig eller er hensiktsmessig å benytte. Personellet må sikres nødvendig opplæring og trening.
Et trenet transportteam reduserer komplikasjonene under transport (Bellingan, Olivier, Batson & Webb, 2000). Det er etablert retningslinjer for transportteam som gjør teamet mer forberedt på utfordringer med transport (Warren, Fromm, Orr, Rotello & Horst, 2004). Under transport av intensivpasienter benyttes avansert medisinsk-teknisk utstyr som respirator, monitor og sprøytepumper. Utstyret er i liten grad tilpasset bruk under transport, og feilkilder og tekniske problemer kan derfor lett oppstå (Droogh, Smit, Hut, de Vos, Ligtenberg & Zijlstra, 2012).
Prosjekt om prehospitale lege- og spesialressurser i Helse Sør-Øst
En prosjektgruppe i Helse Sør-Øst RHF utarbeidet i 2015 rapporten Prehospitale lege- og spesialressurser i Helse Sør-Øst, som er en del av en større utredning om de prehospitale tjenestene i regionen. Arbeidet har vist at det utføres mange transporter med spesialfølge og at det er variasjoner i hvilket følgepersonell som deltar i ambulansetransportene. Arbeidet viser at helseforetakene har ulike definisjoner og ordninger for transport med spesialfølge. Mange sykehus opplever det som krevende å frigjøre personell fra sykehusavdelingene til transportoppdrag.
For 2015 er det estimert et årlig volum på 2724 transporter med spesialfølge i Helse Sør-Øst. Bilambulansen står for 67 pst. av transportene, dvs. 1825 transporter. De øvrige transportene gjennomføres av luftambulanse. Drøyt halvparten av pasientene er svært behandlingskrevende, tilsvarende kategori 1, som omtalt i boks 11.1.
Boks 11.1 Transport med spesialfølge – definisjoner
Helse Sør-Øst RHFs prosjektgruppe har samlet seg om en definisjon av transport med spesialfølge. Prosjektgruppen har definert to kategorier med forslag til følgepersonell:
Kategori 1: Manifest eller truende svikt av vitale organer. Behov for full monitorering, og eventuell livreddende intervensjon underveis. Eksempel:
Endotrakealintuberte pasienter (pasienter som har fått nedlagt en tube for å sikre frie luftveier) og trakeotomerte pasienter (pasienter som har fått anlagt en åpning i halsen til luftrør) under 24 timer
Ustabile hjertepasienter, hardt skadede traumepasienter
Hodeskader, både traumatiske og medisinske
Ledsager: Anestesilege, og intensiv- eller anestesisykepleier.
Kategori 2: Svikt av enkelt vitalt organ i stabil fase. Behov for spesiell observasjon, og eventuell administrering av medisiner under transport. Eksempel:
Stabile og våkne pasienter
Hjertepasienter med behov for medisiner under transport
Ledsager: Intensivsykepleier eller anestesisykepleier. Ansvarlig lege er tilgjengelig på telefon under transport.
Kilde: Helse Sør-Øst RHF (2015).
Prosjektgruppen mener det er behov for å tydeliggjøre kriteriene for bruk av luftambulanse eller hjulgående transport, og dette arbeidet er påbegynt. Prosjektgruppen vurderer at det er lite å hente tidsmessig ved bruk av luftambulanse når transportavstand er innenfor 100 km. Det kan imidlertid være andre grunner enn tidsbruken som taler for bruk av luftambulanse.
Transporttilbud for psykisk syke er nærmere omtalt i kapittel 12.
Anbefalt konsept for en samlet og enhetlig ressursutnyttelse av spesialpersonell
Rapporten fra Helse Sør-Øst RHF viser også en betydelig bruk av legebiler, der anestesileger rykker ut til akuttmedisinske hendelser. Bruk av legebil er oftest knyttet til luftambulansebaser. Helseforetakene har varierende rutiner for utrykning av sykehuspersonell sammen med ambulanse. Det benyttes i hovedsak anestesileger, anestesisykepleiere og jordmødre.
Prosjektgruppen mener at en ordning for transport med spesialfølge og utrykning på primæroppdrag må sees i sammenheng. Prosjektet anbefaler å sikre et forutsigbart og standardisert system med vekt på hjulgående transport som et supplement til luftambulanse. Prosjektet anbefaler at det settes av ressurser i dedikerte vaktordninger:
Lege i vakt tar ansvar for å planlegge og eventuelt delta på transporter med spesialfølge. Legen kan trekke veksler på annet spesialpersonell fra dedikert transportteam.
Samme lege i vakt vil også kunne rykke ut på primæroppdrag.
Luftambulanse vil, som i dag, være en spesialisert ressurs som i hovedsak benyttes til primæroppdrag, samt enkelte transporter med spesialfølge.
Prosjektgruppen anbefaler at hvert helseforetak setter i verk den type hjulgående transport og vaktordning som er mest forsvarlig i sitt område, og vurderer om det eventuelt bør inngås samarbeidsavtaler med andre sykehus/helseforetak.
Jordmødre
Ansvaret for følgetjenesten og nødvendig beredskap for gravide og fødende ble overført til de regionale helseforetak i 2010. St.meld. nr. 12 (2008–2009) En gledelig begivenhet – Om en sammenhengende svangerskaps-, fødsels- og barselsomsorg (2009) legger til grunn en rett til følgetjeneste med veiledende grense på 1,5 time reisevei til fødestedet. Følgetjeneste er transport med ambulanse med følge av lege eller jordmor. Det vises til Helsedirektoratets veileder om et trygt fødselstilbud for en nærmere beskrivelse av kvalitetskrav til fødselsomsorgen (2010a).
11.2.4 Aktivitetsutvikling og kostnader
Aktivitetsutvikling
Det har vært en jevn aktivitetsøkning i ambulansetjenesten de senere årene. I 2002 ble det ifølge Statistisk Sentralbyrå (SSB, u.d.a) gjennomført 457 728 oppdrag med bil- eller båtambulanse. I 2013 ble det gjennomført 650 919 oppdrag. Høyeste hastegrad (rød respons) ble satt på 36 pst. av hendelser meldt til nødnummer 113 (Helsedirektoratet, 2014a).
Det er forskjeller i forbruk av ambulansetjenester mellom de fire helseregionene. Forbruket av ambulansetjenester er høyere i Helse Nord enn i de øvrige helseregionene. Antall ambulanseoppdrag per 1000 innbyggere er høyest i AMK-områdene i Finnmark, Tromsø og Helgeland. Målt i antall ambulanseoppdrag per AMK-sentral har AMK Oslo klart flest oppdrag (Helsedirektoratet, 2014a).
En del av oppdragene i ambulansetjenesten er enklere transportoppdrag. Det kan være overføring av pasient fra et sykehus til et annet, hjemtransport eller transport til institusjon i primærhelsetjenesten etter avsluttet sykehusbehandling, overføring til rehabiliteringsinstitusjon eller overføring mellom institusjoner i primærhelsetjenesten. Sentralisering av tjenestetilbud som ytes i interkommunale, stasjonære legevakter og færre legeutrykninger og sykebesøk har medvirket til en kraftig økning i bruken av ambulanser til og fra legevakt (Arbeidsgruppe nedsatt av Helse- og omsorgsdepartementet, 2009). Sentralisering og funksjonsfordeling i spesialisthelsetjenesten innebærer lengre transportavstand til sykehus med relevant behandlingstilbud (Helsedirektoratet 2014; 2015b).
For små, desentrale ambulansetjenester kan det være lange avstander til sykehus eller legekontor. Selv om aktiviteten målt i antall oppdrag er liten, vil den samlede kjørelengden og transporttiden med pasient være relativt større. På nasjonalt nivå har aktiviteten steget jevnt de senere årene. Det har gitt utslag i et økende antall timer på oppdrag for ambulansetjenesten. I 2014 var bilambulansetjenesten på oppdrag i 993 381 timer mot 890 023 timer i 2013. Antall beredskapstimer (tiden ambulansen er ledig) er blitt redusert (SSB, u.d.).
Tall fra SSB viser at det i 2014 var 528 bilambulanser i drift, hvorav 504 var drevet av helseforetakene. I større byer har ambulansestasjonene flere døgnbemannede biler, mens det i distriktene ofte bare er en bil per stasjon.
Driftskostnader for ambulansetjenesten utgjorde 5,3 mrd. kroner i 2014 (omfatter både bil-, båt- og luftambulansetjenesten). I femårsperioden 2010–2014 var kostnadsveksten i prosent i spesialisthelsetjenesten størst for tverrfaglig spesialisert rusbehandling (15,2 pst.) og ambulansetjenester (13,7 pst.) (Huseby et al., 2015).
Nye konsepter for ambulansetjenesten
I de senere årene er det utviklet ulike konsepter for ambulansetjenesten. Et eksempel er single paramedic-enheter. Det er enmannsbetjente enheter som kan starte pasientvurdering og behandling, i påvente av videre oppfølging eller samarbeid med andre. Single paramedic-enheter har ikke mulighet for pasienttransport. Sammen med akutthjelpere er dette et supplement i områder med lengre avstand til ambulanse og hvis ambulansen er opptatt.
I 2013 ble det etablert en single paramedic-enhet på Nesodden. Bakgrunnen for etableringen var lang responstid for ambulanse til dette området. Bilen er utstyrt som en ambulanse, men har ikke transportbåre. Tjenesten er samlokalisert med brannvesenet. Et annet konsept er bruk av motorsykkel. Motorsykkel har bedre framkommelighet i trafikken og kan være raskere på plass ved tidskritiske hendelser enn vanlig bilambulanse. Tjenesten har redusert responstiden i Oslo (Nakstad, Bjelland & Sandberg, 2009).
Helseforetakene har i de senere år satt i verk flere tiltak for å utnytte ressursene bedre. Eksempler er etablering av kjørekontorer, helseekspress og koordinering av transportene. Ved noen sykehus har det økte behovet for akutthjelp gått ut over det øvrige transporttilbudet til pasienter som skal utskrives og som trenger båretransport til andre institusjoner. For å kunne tilby alle lik og god tjeneste har Oslo universitetssykehus HF etablert en ny tjeneste med syketransportbiler. Ambulansetjenesten i Midt-Norge prøver ut dette konseptet fra 2015. Syketransportbiler er et transporttilbud for pasienter som skal fra sykehuset til andre institusjoner, og som trenger båretransport uten behov for spesiell overvåkning eller behandling. Tjenesten faller ikke inn under akuttmedisinforskriften.
Boks 11.2 Den skotske ambulansestrategien
Den skotske ambulansetjenesten la i 2015 fram strategien Towards 2020, Taking Care to the Patient (2015–2020). Innledningsvis i strategien framgår den skotske regjeringens framtidsvisjon for helsetjenesten som slår fast at:
«By 2020, everyone is able to live longer, healthier lives at home or in a homely setting. We will have a healthcare system where we have integrated health and social care, a focus on prevention, anticipation and supported self-management. When hospital treatment is required, and cannot be provided in a community setting, day case treatment will be the norm. Whatever the setting, care will be provided to the highest standards of quality and safety, with the person at the centre of all decisions. There will be a focus on ensuring that people get back into their home or community environment as soon as appropriate with minimal risk of re-admission».
Strategien slår fast at ambulansetjenesten i framtiden må jobbe annerledes for å levere gode og bærekraftige helsetjenester. Ambulansetjenesten må i større grad jobbe i partnerskap med helsetjenestene i nærmiljøet. Målet er å gi pasientene helsetjenester i nærheten av hjemmet og redusere unødvendige innleggelser i sykehus.
Det er utviklet flere modeller der ambulansepersonell med tilleggskompetanse kan rykke ut og foreta en vurdering, gi behandling og monitorere pasientene. Konseptet kalles paramedic practioners eller specialist paramedic, noe avhengig av ambulansepersonellets kompetanse. Noen steder er konseptet utviklet spesielt med henblikk på utrykning til eldre, skrøpelige pasienter. Andre steder er konseptet innrettet generelt mot mindre skader.
Kilde: Scottish Ambulance Service (2015).
Utfordringer
Tidligere ble bil- og båtambulansen ansett for å være det svakeste leddet i den akuttmedisinske kjeden faglig sett. Det var nødvendig med en betydelig opprustning av ambulansetjenesten faglig, organisatorisk og kapasitetsmessig (NOU 1998: 9, 1998). Ambulansetjenesten framstår i dag som en bedre tjeneste, men noen av utfordringene som ble påpekt av forrige akuttutvalg gjelder fortsatt.
I sentrale strøk opplever ambulansetjenesten kapasitetsproblemer, noe som fører til utfordringer med å sikre akseptabel beredskap. I distriktene medfører lange transporttider fravær fra ambulansestasjonen med tilsvarende redusert beredskap. Samtidighetskonflikter kan derfor være et problem ved tjenester med lange avstander, selv om oppdragsmengden er lav. Når helseforetakene planlegginger endring i sykehusstruktur, involveres ikke alltid de prehospitale tjenestene i tilstrekkelig grad, selv om slike endringer kan ha konsekvenser for ambulansetjenesten.
I noen spredt bebygde områder er det en stagnering eller til og med fall i oppdragsmengdene. Lavt oppdragsvolum gir spesielle utfordringer med å vedlikeholde kompetansen til de ansatte og for rekruttering. Skal det være forsvarlig å ha en ambulanseenhet på et avansert nivå, avhenger det av at personellet har muligheter for å vedlikeholde kompetansen. Lavt oppdragsvolum har ført til at ambulansestasjonene enkelte steder er blitt flyttet. En slik utvikling er utfordrende, fordi dette er tjenester der avstanden til neste ambulansestasjon er stor, og tilstedeværelsen av ambulansen betyr mye for befolkningens opplevde trygghet. Færre ambulansestasjoner i spredt bebygde strøk er også utfordrende fordi det øker responstiden fram til pasienten. I de samme områdene foregår det gjerne også en sentralisering av legevaktfunksjonen, men uten at kommuner og helseforetak nødvendigvis har samordnet prosessene.
De som tar læretiden på to år umiddelbart etter videregående skole, må ha førerkort klasse B i to år før de kan få såkalt kompetansebevis for utrykningskjøretøy og lovlig føre ambulansen under utrykning. Dagens unge kan få førerkort klasse B ved fylte 18 år, mens en stor del av dagens ambulansebiler krever klasse C 1 som har 20-års aldersgrense. Dette fører blant annet til at det ambulansepersonellet med best faglig kompetanse må kjøre bilen, mens den mest uerfarne sitter bak med pasienten.
Utfordringer knyttet til manglende elektronisk pasientjournal, logistikkverktøy og data er omtalt i kapittel 7. Responstider er også nærmere omtalt i kapittel 7.
11.2.5 Båtambulansetjenesten
Lang kystlinje med mange øyer og fjorder og spredt befolkning, gjør at båt som transportmiddel for lege og pasient har lang tradisjon. Til tross for endringer i transportforhold og bosettingsmønster langs kysten, er det fremdeles steder hvor befolkningen mangler eller har dårlig veiforbindelse til omverdenen. Båt er derfor et egnet og nødvendig framkomstmiddel for å gi befolkningen et forsvarlig tilbud om helsehjelp.
Båt brukes til ulike oppdragstyper som ambulansetransport, syketransport og skyss av helsepersonell (som f.eks. legevaktlege og ambulerende legekontorfunksjon). Det innebærer at båtene har to offentlige oppdragsgivere:
Helseforetakene: Ambulansetjeneste og pasienttransport (syketransport)
Kommunene: Skyss av helsepersonell, herunder ambulerende legekontor
I tillegg kommer søk- og redningsoppdrag fra Hovedredningssentralen.
Det er tre hovedtyper ambulansebåt:
Dedikert og uniformert ambulansebåt.
Legeskyssbåt (sivil eller privat båt som utfører ulike tjenester. Ved ambulansebruk tilføres kompetanse).
Rutegående fartøy (samfunnsbåt) som er forberedt for helseoppdrag.
Kommunene fikk tjeneste- og betalingsansvaret for skyss av helsepersonell i forbindelse med at ansvaret for pasienttransport ble overført til helseforetakene i 2004. Før det hadde Folketrygden betalingsansvaret for pasienttransport og skyss av helsepersonell. Flere av fartøyene (samfunnsbåtene) har i tillegg andre oppgaver, f.eks. oppgaver for brannvesen, politi og andre skyssbehov. Organisatorisk og økonomisk er forvaltningen av denne tjenesten utfordrende (Hermstad-Pedersen, 2009).
Regulering av tjenesten
I akuttmedisinforskriften framgår det at ambulansebåter som yter ambulansetjenester skal være bemannet med minst én person med autorisasjon som ambulansearbeider, i tillegg til båtfører.
Tjenesten er også regulert av Forskrift om ambulansebåttjenesten. Forskriften skal sikre at regionale helseforetak og kommuner samordner ambulansebåttjenesten, syketransport og transport av helsepersonell med båt, slik at tjenesten blir driftsmessig og ressursmessig tilfredsstillende.
I henhold til ovennevnte forskrift tilligger det de regionale helseforetakene å utarbeide plan- og avtaleverk, slik at ambulansebåttjenesten også kan dekke behov for syketransport med båt og transport av helsepersonell med båt.
Helseforetakene kan inngå avtale med både private og ideelle organisasjoner eller det offentlige om leveranse av båtambulansetjeneste.
Regionale helseforetak forestår det økonomiske oppgjøret overfor båteierne. Regionale helseforetak og kommunene inngår avtale om bruk av og betaling for transport av helsepersonell som kommunene har ansvar for. Kommunenes betaling for transport av helsepersonell skal dekke alle kostnader ved bruk av båten, herunder beredskapskostnader (Forskrift om ambulansebåttjenesten, 2004).
I tillegg til ovennevnte forskrifter, finnes det også maritime bestemmelser som omfatter krav til sikkerhet for båt og mannskap, herunder arbeids- og hviletidsbestemmelser.
Nærmere om finansiering av tjenesten
Ansvaret for finansieringen følger den som har ansvaret for tjenesten. Regionale helseforetak er ansvarlig for kostnader ved rene ambulanseoppdrag, mens kommunen er ansvarlig for kostnader til transport av personell der det er avklart at pasienten ikke har behov for å bli innlagt. Mellom disse ytterpunktene er det ofte uklart hvem som har ansvaret – og på noen områder kan ansvaret også være overlappende.
Ifølge tjenesten gir finansieringsordningen grobunn for taktiske valg når det gjelder bruk av ambulansebåt. Det er kommunen som er betalingsansvarlig hvis legen bruker ambulansebåten som transportmiddel (skyss av helsepersonell), men hvis båten brukes til å hente pasienten til legekontoret er helseforetaket betalingsansvarlig (syketransport). Det er derfor viktig at partene inngår avtale for bruk og betaling for transport av helsepersonell som kommunen har ansvar for, og at partene på forhånd er enige om hvordan ulike situasjoner skal løses økonomisk, slik at pasientene får den behandlingen som er best for dem.
I Forskrift om ambulansebåttjenesten er det forutsatt at en og samme båt kan brukes til ulike oppdrag, og at både kommunen og regionale helseforetak kan benytte den. Utgangspunktet for forskriften er at foretak og kommuner skal dele på kostnadene ved bruk av båten, herunder beredskapskostnadene. Det kan imidlertid være krevende å oppnå enighet med kommunene om betalingen, fordi kommunen ikke trenger ambulanseutstyr, ambulansearbeider eller spesialdesignet fartøy for skyss av helsepersonell.
For båtambulansetjenesten framstår regelverket som komplisert, og helseforetak og kommuner ender ofte i tvistesituasjoner.
Aktivitet
Hermstad-Pedersen (2009) viser at de fleste oppdragene er ambulanseoppdrag, etterfulgt av skyss av helsepersonell og syketransport. Rapporten beskriver en utvikling med en betraktelig økning i andelen ambulanseoppdrag og en tilsvarende nedgang i helsepersonellskyss og syketransport, sammenliknet med aktivitetsnivået som ble beskrevet i NOU 1998: 9. Det er momenter i undersøkelsene som gjør at sammenlikningsgrunnlaget er usikkert. Tall fra Helgelandssykehuset viser en tilsvarende utvikling. Her utgjør ambulanseoppdragene 78 pst. av alle oppdragene, mens syketransport og skyss av helsepersonell utgjør 15 pst. av oppdragene. Andre oppdrag utgjør 7 pst. (Presentasjon av rådgiver Trond Elsbak, Helse Nord RHF til Akuttutvalget, 18. mai 2015).
Det er flest båtambulanseoppdrag (ambulanseoppdrag, skyss av helsepersonell og syketransport) i Helse Nord. Helse Nord har kun 10 pst. av landets befolkning, men har om lag 40 pst. av alle båtoppdragene (Hermstad-Pedersen, 2009). Geografi med lang kystlinje og mange øykommuner er viktige forklaringer til dette.
11.3 Luftambulansetjenesten
Luftambulansetjenesten er en viktig del av en helhetlig akuttmedisinsk kjede. En god akuttmedisinsk kjede forutsetter at alle leddene i kjeden fungerer. Norges geografi og befolkningens bosettingsmønster gjør at luftambulansetjenesten er sentral for effektiv behandling, transport og beredskap ved akutt sykdom eller skade. Tjenesten skal bidra til likeverdig helsetjenestetilbud og er en forutsetning for at pasienten skal kunne dra nytte av moderne behandlingstilbud ved tidskritiske tilstander når avstander til aktuelt sykehus er lang. Luftambulansetjenesten er et supplement til, og ikke en erstatning for den lokale akuttmedisinske beredskapen, som er legevakt, bil- og båtambulansetjenesten.
11.3.1 Organisering og finansiering
I 1988 ble det etablert en nasjonal luftambulansetjeneste, der flyselskaper fikk kontrakt med Rikstrygdeverket om dedikert beredskap med spesialinnredete ambulansefly og helikoptre. Etter helseforetaksreformen i 2002 ble sørge for-ansvaret for luftambulansetjenesten overført til de regionale helseforetakene. I 2004 etablerte de regionale helseforetakene et felles datterselskap, Helseforetakenes nasjonale luftambulansetjeneste ANS (Luftambulansetjenesten ANS), som har det operative ansvaret for tjenesten. Selskapet er finansiert gjennom tilskudd fra de fire eierne. Tilskuddet beregnes årlig ut fra aktiviteten for den enkelte region.
Luftambulansetjenesten ANS inngår kontrakter med private selskaper om fly- og helikoptertjenestene. Flykontraktene inngås etter ordinære anbudsprosesser og har en varighet på seks år med opsjon for forlenging i inntil ytterligere fire år. For tiden har to operatører kontrakt, Lufttransport AS og Norsk Luftambulanse AS.
Regelverket for offentlige anskaffelser setter begrensninger for endringer i luftambulansestrukturen mens kontraktene løper. Det kan ta lang tid fra et nytt behov oppstår til luftambulansetjenesten kan etterkomme behovet.
Luftambulansetjenesten ANS besørger den operative koordineringen av alle ambulanseflyene gjennom en flykoordineringssentral i Tromsø. Luftambulansetjenesten ANS har også ansvaret for å fastsette retningslinjer for bruk av tjenesten. Helseforetakene ivaretar det medisinske ansvaret for tjenester, herunder medisinsk bemanning.
Luftambulansetjenesten har 13 ambulansehelikoptre, operert fra 12 baser, og ni ambulansefly, operert fra syv baser. Samtlige fartøy, inkludert redningshelikoptrene, er utstyrt med avansert medisinsk overvåknings- og behandlingsutstyr. Det gjør det mulig med medisinsk intervensjon på stedet og intensivbehandling under transport.
Det er satt i gang en prosess med anskaffelse av ambulansehelikoptertjenester fra sommeren 2018. Strategien for anskaffelsen ble vedtatt av eierne i september 2015 og innebærer blant annet at tjenesten skal gjøres mindre sårbar ved å innføre flere reservehelikoptre og en mer robust vaktordning for personellet. Det skal innføres større ambulansehelikoptre i Bergen og Trondheim, som kan utføre mer avanserte transporter over lange avstander. Slik kapasitet finnes i dag på Lørenskog og i Tromsø. Alle helseregionene får dermed en god luftbåren intensivkapasitet. Sikkerhetsnivået i tjenesten skal utvikles ytterligere.
Helse- og omsorgsdepartementet har avtale med Justis- og beredskapsdepartementet om at redningshelikoptrene kan benyttes til luftambulanseoppdrag dersom ikke søk- og redningsoppdrag må prioriteres. Redningshelikoptre har samme medisinske bemanning som ambulansehelikoptre. Innen 2021 vil dagens redningshelikoptre bli erstattet av en ny type helikoptre (AW 101), som har økt gjennomføringsevne i dårlig vær og som kan fly lengre og raskere enn dagens redningshelikoptre.
I 2014 inngikk de regionale helseforetakene en samarbeidsavtale med de seks svenske landstingene langs riksgrensen. Avtalene innebærer at partene kan rekvirere ambulansehelikopter fra hverandre over grensen etter gitte kriterier.
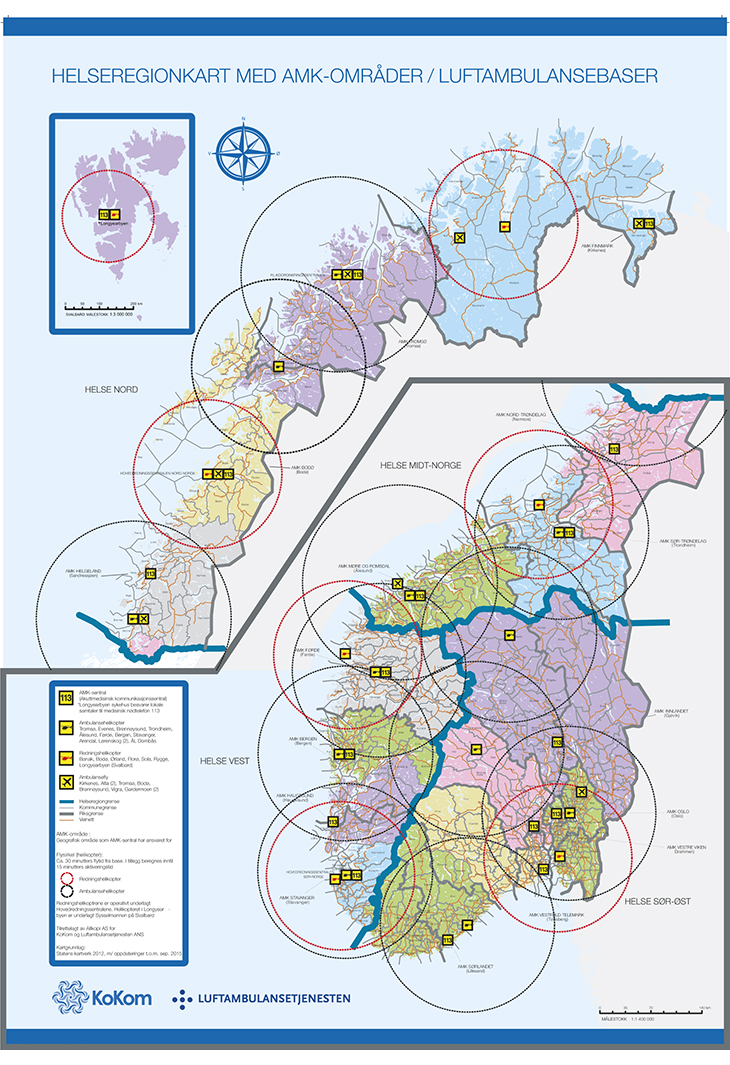
Figur 11.1 LAT kart
11.3.2 Kostnader
I perioden 2004–2014 har de operative kostnadene steget fra 397 mill. kroner til 762 mill. kroner. Helse Nord RHF står for om lag 44 pst. av kostnadene.
Kapitalkostnader og kostnader til drift og vedlikehold har vært sterke drivere i kostnadsutviklingen. En sterk kostnadsdriver de senere år har vært nye og strengere felleseuropeiske regelverk knyttet til blant annet flymateriellet og arbeids- og hviletidsbestemmelser.
Luftambulansetjenesten ANS har gjennomført en konkurranse om operatørkontrakten på basen på Evenes. Årskostnadene på den operative driften øker fra dagens nivå på 29 mill. kroner til 43 mill. kroner i den nye kontrakten.
I perioden 2006–2014 har årskostnadene for Luftambulansetjenesten ANS økt med 64 pst. I samme periode har antall flytimer økt med 11 pst. Kostnadsveksten har dermed vært betydelig sterkere enn aktivitetsveksten i denne perioden.
Kostnader til medisinsk bemanning, medikamenter og forbruksmateriell dekkes av helseforetakene med luftambulanse og kommer i tillegg til de operative kostnadene til Luftambulansetjenesten ANS.
11.3.3 Kompetanse og bemanning
Luftambulansetjenesten er en høykompetent tjeneste og representerer den spisse enden i den prehospitale behandlingskjeden. Helsepersonellet er ansatt av helseforetakene og er faglig forankret i sykehusenes anestesi- og intensivmiljøer. Denne tilknytningen til helseforetakenes prehospitale miljøer sikrer kompetanseoverføring til den øvrige ambulansetjenesten og nødmeldetjenesten i området. Det er et viktig prinsipp at legene og sykepleierne jevnlig har tjeneste i sykehusavdelingen for å opprettholde og utvikle sin faglige kompetanse.
Den medisinske virksomheten i luftambulansetjenesten favner smalt i forhold til det omfattende pasientmaterialet leger og sykepleiere arbeider med på anestesi- og intensivavdelinger. I luftambulansetjenesten arbeider de uten støtte og veiledning fra overordnede og kolleger. Det er viktig at den faglige utviklingen og den erfaringen som vinnes gjennom sykehusarbeid, overføres til den prehospitale fasen av pasientbehandlingen.
I akuttmedisinforskriften framgår det at ambulansehelikopter og redningshelikopter som benyttes i ambulansetjeneste skal være bemannet med lege og redningsmann med nødvendig kompetanse. Samtlige leger er anestesileger, de fleste med spesialistkompetanse. Ambulansefly skal være bemannet med sykepleier med nødvendig kompetanse. Det er anestesilege i bakvakt ved fire flybaser for deltakelse i oppdrag der dette er nødvendig. Sykepleierne i ambulanseflyene har anestesi- eller intensivutdanning i tråd med kravene i den tidligere Forskrift om akuttmedisin utenfor sykehus (2005).
Luftambulansetjenesten ANS har utarbeidet nasjonale standarder for luftambulanseleger og flysykepleiere. Hensikten med standardene er å bidra til at luftambulansetjenesten framstår med god og likest mulig kvalitet over hele landet. Standardene har status som en veiledende norm.
Det er også fastsatt en nasjonal standard for redningsmenn som beskriver myndighetskrav til redningsmenn i luftambulansetjeneste, redningshelikoptertjeneste og offshore.
Luftambulansens ordinære bemanning suppleres med andre sykehusspesialister ved utvalgte krevende oppdrag. Det kan bli et økende behov for dette i framtiden.
11.3.4 Rekvirering av luftambulanse
Luftambulanse er en akuttmedisinsk ressurs med et høyt medisinsk-faglig nivå. Samtidig skal tjenesten bidra til å oppfylle sentrale helsepolitiske mål, som lik tilgjengelighet av helsetjenester uavhengig av bosted. Bruk av luftambulanseressurser må skje etter de samme kriterier som øvrige spesialisthelsetjenester, jf. prioriteringsforskriften § 2. Luftambulansetjenesten ANS har fastsatt retningslinjer for bruk av luftambulanse.
Behovet for luftambulanse vurderes av den AMK-sentralen som får primærmeldingen fra et hendelsessted. Ambulansehelikopterbasen blir alarmert av AMK-sentraler som har tilleggsfunksjonen å følge helikoptrene på oppdrag, såkalte AMK-LA-sentraler. Det er vakthavende lege som har endelig beslutningsmyndighet om bruk av ambulansehelikopter på medisinsk grunnlag. Fartøysjefen vurderer operative forhold og kan kansellere.
Ambulanseflyene rekvireres også gjennom AMK-sentralene, men den flyoperative styringen skjer nasjonalt fra Flykoordineringssentralen i Tromsø. Koordinering av ambulansehelikoptrene er omtalt i kapittel 9.
Redningshelikoptrene er operativt underlagt de to hovedredningssentralene, og AMK må henvende seg dit for å få gjennomført ambulanseoppdrag.
11.3.5 Aktivitetsutvikling
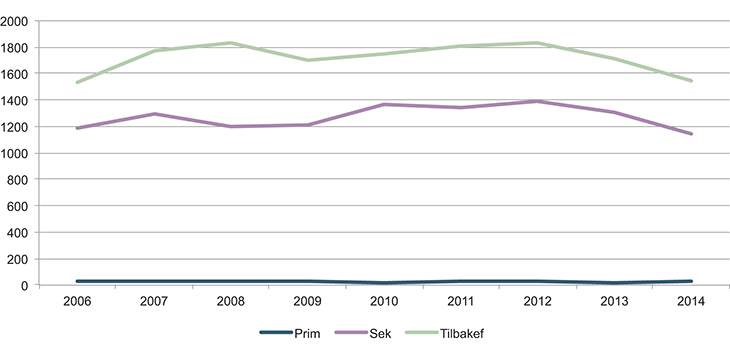
Luftambulansetjenesten utfører følgende oppdrag:
Primæroppdrag: Utrykning til en pasient/hendelse utenfor institusjon.
Sekundæroppdrag: Overføring mellom sykehus til et høyere omsorgsnivå.
Tilbakeføringsoppdrag: Overføring mellom sykehus til et lavere omsorgsnivå, typisk tilbake til lokalt sykehus. Det er nesten bare ambulanseflyene som utfører slike oppdrag.
Søk- og redningsoppdrag (SAR): Oppdrag som utføres på oppdrag for politiet eller en av hovedredningssentralene.
Luftambulansetjenesten gjennomførte i 2014 totalt 17 677 oppdrag (Luftambulansetjenesten ANS, 2015). De senere årene har det vært en svak økning i aktiviteten i luftambulansen. Den største økningen i aktiviteten fant sted i de første årene etter at staten tok ansvaret for luftambulansetjenesten i 1988. Det skyldtes i stor grad etableringen av mange nye baser.
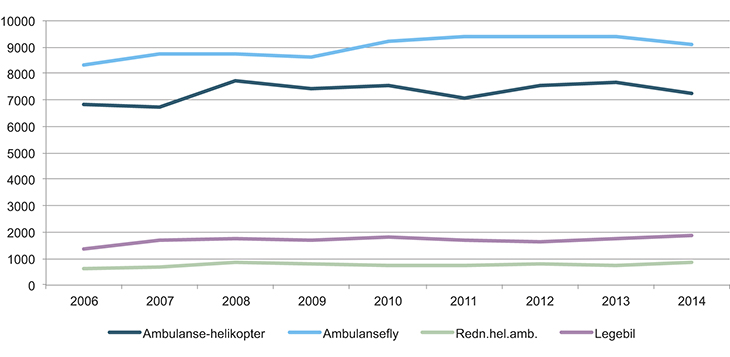
Figur 11.2 Gjennomførte oppdrag 2006–2014
Kilde: Luftambulansetjenesten ANS. (I figuren inngår kun redningshelikoptrenes ambulanseoppdrag)
Ambulansehelikopter
Hvilke sykehus som skal ha PCI-beredskap, traumefunksjon og fødeavdeling, er eksempler på beslutninger som påvirker aktiviteten i luftambulansetjenesten. I framtiden forventes organisering av slagbehandling å ha en tilsvarende betydning for aktivitetsutviklingen (Luftambulansetjenesten ANS, 2015).
Større legevaktdistrikter, ofte med bare én lege på vakt, medfører at legevaktlegen sjeldnere rykker ut eller reiser på sykehusbesøk. Dersom det er behov for en rask legevurdering av pasient, kan dette utløse luftambulanseutrykning. Flere baser melder at de har en økende oppdragsmengde til pasienter der legevaktlege tidligere var den naturlige ressursen (Luftambulansetjenesten ANS, 2015).
Utvikling av oppdragstype (primær-, sekundær- og tilbakeføringsoppdrag) over tid kan altså reflektere utviklingstrekk i sykehusstruktur og legevaktstruktur. Økende kompetanse i bil- og båtambulansetjenesten kan i noen situasjoner føre til redusert behov for legebemannet helikopterutrykning. Sentralisering av bilambulansestrukturen kan medføre flere helikopteroppdrag i distriktene (Luftambulansetjenesten ANS, 2015).
I 2014 gjennomførte ambulansehelikoptrene 7278 oppdrag. I tillegg ble 1796 oppdrag påbegynt, men av ulike årsaker avbrutt etter oppstart.
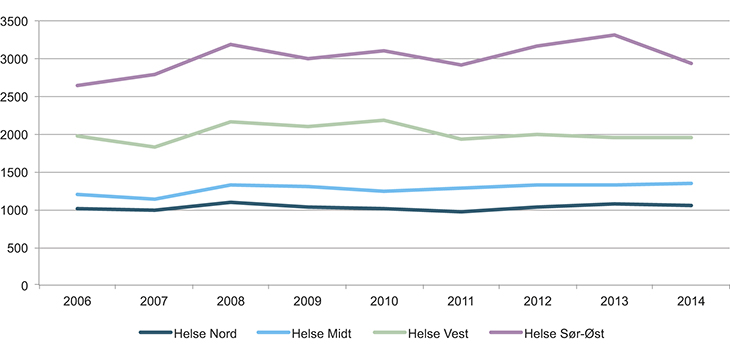
Figur 11.3 Gjennomførte ambulansehelikopteroppdrag 2006–2014
Kilde: Luftambulansetjenesten ANS.
Ambulansehelikoptrene utfører først og fremst primæroppdrag (76 pst. av alle oppdrag). De utfører relativt få sekundæroppdrag, til tross for at strukturendringer og funksjonsfordeling mellom sykehusene skulle tilsi at stadig flere pasienter må flys fra lokalsykehusene til de større sykehusene. Andelen sekundæroppdrag har vært stabil på om lag 20 pst. på nasjonalt nivå. Det kan forklares med at pasientene blir fløyet direkte til et ressurssykehus i stedet for til lokalsykehuset. Eksempler er traumepasienter og pasienter med hjerteinfarkt som er aktuelle for primær PCI.
Ambulansehelikoptrene utfører et lite, men økende antall tilbakeføringsoppdrag. Plassmangel ved intensivavdelingene ved de store sykehusene og behov for å frigjøre kapasitet kan være årsaker.
Hastegradene varierer mellom basene. På nasjonalt nivå utgjorde akuttoppdrag om lag 77 pst. av oppdragene i 2014, mens hasteoppdrag utgjorde 19 pst.
Den vanligste årsaken til kanselleringer er at lokale ressurser på stedet melder tilbake at det ikke er behov for luftambulanse. Om lag 8–10 pst. av anmodningene fra AMK kanselleres på grunn av værforhold. Her kan det være en viss underrapportering (Luftambulansetjenesten ANS, 2015).
Ambulansefly
I 2014 gjennomførte ambulanseflyene 9110 oppdrag. Det er langt flere primær- og akutt-oppdrag for ambulanseflyene i Nord-Norge enn i Sør-Norge, og dette reflekterer de ulike behovene i nord og sør. Når ambulansefly benyttes i primæroppdrag, er hastegraden oftest høy. En del sekundæroppdrag har også høy hastegrad. Dette gjelder over hele landet.
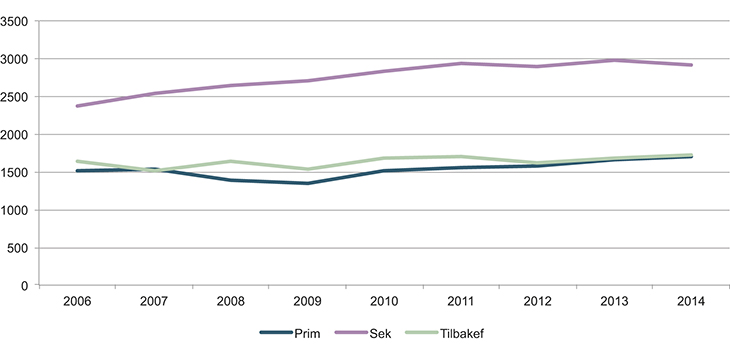
Figur 11.4 Gjennomførte ambulanseflyoppdrag 2006–2014 i Nord-Norge
Kilde: Luftambulansetjenesten ANS.
Figur 11.5 Gjennomførte ambulanseflyoppdrag 2006–2014 i Sør-Norge
Kilde: Luftambulansetjenesten ANS.
Ambulanseflyene utfører både korte og lange transporter. De siste ti årene har antall flyoppdrag mellom Nord-Norge og Sør-Norge (Midt-Norge er her unntatt) vært 348 i snitt. Dette tallet er stabilt. Ambulanseoppdrag fra Svalbard og Jan Mayen til fastlandet viser en økende tendens (35 i 2006, 68 i 2014). Disse oppdragene ligger på grensen av hva dagens ambulansefly kan utføre.
Redningshelikoptre
I 2014 gjennomførte redningshelikoptrene 838 ambulanseoppdrag.
Legebil
Luftambulansen benytter i en del tilfeller legebil (personbil uten pasientbåre) som alternativt utrykningsfartøy. Det kan være når et helikopteroppdrag ikke kan gjennomføres på grunn av vær, fartøytekniske forhold eller fordi bil er mer hensiktsmessig. Stiftelsen Norsk Luftambulanse finansierer biler ved ambulanse- og redningshelikopterbasene. Et typisk oppdrag for legebiler er plutselig uventet hjertestans i basenes nærområde eller pasient i behov av kvalifisert luftveishåndtering. I 2014 ble det gjennomført 1928 oppdrag med luftambulansens legebiler. En stor andel av oppdragene er akuttoppdrag.
Helikoptrenes personell bemanner legebilen. Legebilberedskapen er en kostnadseffektiv forsterkning av det akuttmedisinske tilbudet, fordi det ikke genererer økt personellbehov. Enkelte oppdrag omfatter møtekjøring med bilambulanse. Det er stor forskjell mellom luftambulansebasene i bruken av legebil. I de større byene er det et potensial for mange oppdrag. På disse stedene er det samarbeid med legevakt for å avgrense legebilens rolle.
11.3.6 Responstider og dekningsgrad
St.meld. nr. 43 (1999–2000) Om akuttmedisinsk beredskap (2000) slo fast at tjenesten bør ha et likeverdig helsetjenestetilbud uavhengig av bosted (geografisk rettferdighet) ved at 90 pst. av landets befolkning skal nås av legebemannet ambulanse i løpet av 45 minutter. Målsettingen om legebemannet ambulanse omfatter derfor mer enn bare luftambulansen.
Med dagens basestruktur for ambulansehelikopter er 99 pst. av befolkningen teoretisk sett dekket av denne målsettingen. I 2011 ble 127 kommuner besøkt av to forskjellige baser, 34 kommuner ble besøkt av tre forskjellige baser og syv kommuner ble besøkt av fire forskjellige baser. Reelle responstider for primære akuttoppdrag i 2011 viste at median flytid ut til pasienten for alle oppdrag var 19 minutter, hvorav 25 pst. ble gjennomført innen 13 minutter og 25 pst. på 28 minutter eller mer. I 20 pst. av alle oppdragene var flytiden 30 minutter eller mer. Det er forskjeller mellom basene når det gjelder flytider, og ni av basene har flytider på 30 minutter eller mer i 25 pst. av oppdragene (Zakariassen, Uleberg & Røislien, 2015).
Stiftelsen Norsk Luftambulanse (SNLA) har lagt fram et policydokument om kapasitet og basestruktur. SNLA mener at et luftambulansehelikopter må nå pasienten innen 30 minutter fra nødmeldingen ringes inn. På denne bakgrunn mener stiftelsen det er nødvendig med nye helikopterbaser. Behovet dreier seg spesielt om baser for områdene i Telemark og Innlandet.
11.3.7 Nytteeffekten av legebemannet ambulanse
Den medisinske nytteeffekten av prehospitale tjenester er forbundet med tidlig kvalifisert vurdering og triage, tidlig akuttmedisinsk intervensjon, rask og kvalifisert transport til rett omsorgsnivå.
I Norge er det vist en sammenheng mellom alvorlighetsgrad og helsemessig gevinst av utrykning med anestesilege (Lossius et al., 2002).
Betydningen av anestesiologisk kompetanse kan illustreres med prehospital behandling av alvorlig hodeskade. Slike pasienter skal legges i narkose, og det kreves spesialkompetanse for å gjennomføre denne prosedyren trygt. Undersøkelser viser at norske luftambulanseleger har stor suksessrate i avansert luftveishåndtering, og langt bedre enn utenlandske tjenester som benytter personell med lavere utdanning (Sollid, Lossius & Søreide, 2010; Nakstad, Heimdal, Strand & Sandberg, 2011). Om lag 12 pst. av pasientene som transporteres i ambulansehelikopter er i narkose (Luftambulansetjenesten ANS, 2015).
Verdien av prehospital triage utført av anestesileger ble framhevet under evaluering av helsevesenets innsats 22. juli 2011 (Helsedirektoratet, 2012a; Sollid et al., 2012).
Flere studier viser høyere dødelighet ved akutt sykdom og traumer med økende avstand mellom skadested og sykehus. Finnmark er et fylke med statistisk signifikant høyere dødelighet etter traumer sammenliknet med resten av landet. Det samme mønsteret finner man på traumer hos barn (0–15 år), der dødeligheten er større i rurale områder sammenliknet med urbane (Wei et al., 2008; Kristiansen, Rehn, Gravseth, Lossius & Kristensen, 2012; Kristiansen et al., 2014).
Boks 11.3 Samfunnskostnader ved alvorlige traumer – betydningen av god skadebehandling prehospitalt og i sykehus
En sveitsisk forskergruppe gjorde beregninger av de totale samfunnskostnadene ved alvorlig traume. Beregningene ble basert på 63 traumepasienter med snittalder på 34 år. 64 pst. var trafikkulykker, 19 pst. var arbeidsulykker og 18 pst. fritidsulykker. De totale samfunnskostnadene per pasient, vurdert fem år etter ulykken, var i gjennomsnitt 780 000 sveitsiske franc (2001). 64 pst. av kostnadene var knyttet til tap av arbeidsevne (produktivitetstap), 18 pst. var rene sykehuskostnader, mens bare 0,2 pst. var prehospitale kostnader. Det avgjørende for kostnadene var om pasienten endte opp som ufør (snittkostnad 1 844 310 sveitsiske franc) eller kom tilbake i jobb (snittkostnad 209 750 sveitsiske franc) (Häusler, Zimmermann, Tobler, Arnet & Hüsler, 2001). Samfunnskostnaden økte 779 pst. dersom pasienten endte opp som arbeidsufør. Forfatterne konkluderte med at den store posten produktivitetstap er en undervurdert samfunnskostnad og at ut fra en kost-nytte-betraktning bør det investeres mer i forebyggende tiltak og i god skadebehandling prehospitalt og i sykehus.
Kilde: Häusler (2001).
11.3.8 Luftambulansens pasienter
Pasienter med hjerte/kar-sykdom utgjør den største pasientgruppen i luftambulansetjenesten. I 2014 utgjorde disse pasientene om lag 22 pst. av pasientene i ambulanseflyene og 14 pst. i ambulansehelikoptergruppen. Et fåtall sykehus har beredskap for PCI-behandling (utblokking) ved akutt hjerteinfarkt, og luftambulanse brukes derfor ofte til å transportere disse pasientene til sykehus som har tilbud om dette.
Pasienter med primærdiagnose relatert til svangerskap utgjorde i 2014 2,5 pst av pasientene i ambulansehelikoptrene, og 3,2 pst. og 3,1 pst. i henholdsvis redningshelikoptre og ambulansefly. Det er en klar overvekt i Nord-Norge av pasienter med primærdiagnose svangerskap som må transporteres med luftambulanse.
Nyfødte som blir transportert i kuvøse utgjør en liten del av luftambulansens pasienter. Dette er krevende transporter, og kun noen få baser har volum nok til å vinne god nok erfaring med disse pasientene.
Skader står for om lag 33 pst. av diagnosene i ambulansehelikoptrene og 13 pst. i ambulanseflyene.
Det vises til kapittel 12 for omtale av transport med luftambulanse av pasienter med psykisk sykdom.
Alle pasienter luftambulansetjenesten er i kontakt med blir gitt en skår på grad av alvorlighet (NACA-skår). Graderingen går fra 0 (ingen skade eller sykdom) til 7 (død). Av alle ambulansehelikopteroppdrag fikk 60 pst. av pasientene skår fra fire til seks.
11.3.9 Utfordringer
Luftambulansens aktivitet har ikke økt dramatisk de siste årene, men det er ulik belastning på basene. Det gjelder særlig ambulansehelikoptrene. Kapasitetsutfordringer kommer til uttrykk gjennom samtidighetskonflikter og utmelding på grunn av besetningens behov for å hvile.
Vær er en viktig årsak til kanselleringer. Spesielt i mørketiden i Nord-Norge kan ambulansehelikoptrene i lange perioder være tvunget til å stå på bakken. En undersøkelse gjort i tre innlandskommuner på Helgeland viste at ambulansehelikopteret gjennomførte syv av 24 nødvendige oppdrag i området i perioden november–februar (Haug, Åvall & Monsen, 2009). Om sommeren var regulariteten langt bedre. Luftambulansetjenestens regularitet er også avhengig av andre forhold som er særegent for luftfart, og slike forhold bidrar også til kanselleringer.
Luftambulanse, og spesielt ambulansehelikopteroperasjoner, har en høy risikoprofil. Helikoptret rykker ut dag og natt på kort varsel, ofte uten å ha detaljkunnskap om forholdene på hendelsesstedet, som landingsforhold, hindringer, værforhold osv. Tjenesten var utsatt for flere dødsulykker på 80-tallet og begynnelsen av 90-tallet. Anbefalinger fra et sikkerhetsutvalg i 1997 førte til skjerpede kompetansekrav, trening, rutiner og sikkerhetsutstyr. Uhellsraten er kraftig redusert i de senere år, men et helikopterhavari med to omkomne i 2014 viser at sikkerhetsarbeid fortsatt må prioriteres. Selv om det er ønskelig med kort reaksjonstid, må besetningen ta seg nødvendig tid for å innhente informasjon og planlegge flygningen. Det skjer vanligvis innen 15 minutter, men ofte betydelig raskere.
Det er også viktig å begrense antall luftambulanseoppdrag til de situasjonene der det er en klar helsegevinst. Det er behov for mer kunnskap om hvilke tilstander og situasjoner dette dreier seg om, og hvordan de identifiseres ved alarmtidspunktet. Når NACA-skår legges til grunn, ser det ut til at luftambulansetjenesten i stor grad har oppdrag rettet mot de pasientene som har spesielt stor medisinsk nytte av et avansert behandlingstilbud prehospitalt (Luftambulansetjenesten ANS, 2015). En norsk undersøkelse utført i 2013 tyder imidlertid på at for få traumepasienter får hjelp av anestesilegebemannet utrykningstjeneste (Wisborg, Ellensen, Svege & Dehli, 2015). Av 604 alvorlig skadde pasienter fikk 51 pst. slik hjelp. Av de pasientene som ble transportert direkte til traumesenter, var andelen 60 pst. Forfatterne mener at presisjonen på bruk av legebemannet ambulansehelikopter bør bli bedre.
En suksessfaktor for ambulansehelikoptertransport er at pasientene skal slippe forflytning mellom flere transportmidler. Det betinger at sykehusene legger til rette for helikopterlandinger ved akuttmottakene. Luftambulansetjenesten ANS gjennomførte i 2007/08 en kartlegging av helikopterlandingsplassene ved 54 somatiske akuttsykehus. Situasjonen ble vurdert som mindre tilfredsstillende. Regionale helseforetak har satt i verk omfattende tiltak. Et eget prosjekt ledet av Sykehusbygg HF ivaretar behovet til de nye redningshelikoptrene som kommer i drift fra 2018. Luftambulansetjenesten ANS har startet arbeidet med å lage en nasjonal digital landingsplassoversikt.
Ved bruk av ambulansefly må sykehusene organisere transporten til flyplassen med bilambulanse og eget følgepersonell. Disse transportene er en utfordring. Ambulanseflyene må av og til vente på flyplassen fordi det ikke er ledig ambulanse for transport av pasienten til eller fra flyet. Dette medfører forsinkelser for avvikling av ambulanseflytransportene. Dagens ambulansefly er mindre egnet til de aller lengste oppdragene. Ved oppdrag til Svalbard og Jan Mayen er det store vektbegrensninger. Ved krevende intensivtransporter er flyenes kabin også i minste laget.
Avinor er sammen med helsetjenesten i ferd med å vurdere om enkelte kortbaneflyplasser skal nedlegge sin beredskap for ambulansefly i de tidsperiodene flyplassene ikke er åpne for rutetrafikk. En slik utvikling vil kunne medføre lengre tilbringertransporter med bilambulanse.
11.4 Utvalgets vurderinger
Kompetanse i ambulansetjenesten
Ambulansetjenesten blir i økende grad sendt ut for å gjøre vurderinger av pasientens behov for helsehjelp der dette framstår som uavklart for enten AMK- eller LV-sentral. Selv med eventuelt høyere legedeltagelse på utrykninger i framtiden, vil ambulansepersonell i mange vanskelige medisinske situasjoner være uten legestøtte. Utvalget mener det må etableres en nasjonal høyskoleutdanning i ambulansefaget på bachelornivå. Det vil heve kompetansen og bidra til utvikling av nye former for ambulansetjeneste, som enmannsbetjente utrykningsenheter i bil eller motorsykkel. Slikt personell kan også være egnet til å bygge bro mellom spesialisthelsetjenesten og primærhelsetjenesten ved å påta seg oppdrag innenfor kommunens ansvarsområde.
Det tar tid å utdanne ambulansepersonell på bachelornivå, og det er heller ikke behov for at alt ambulansepersonell utdannes på dette nivået. Dagens ambulansearbeiderutdanning, basert på fireårig fagutdanning etter 10-årig grunnskole, bør derfor videreføres og innholdet videreutvikles.
Utvalget mener nye tilbud bør prøves ut i spredt bebygde områder slik at en fullverdig ambulansekompetanse kan beholdes der det ellers ikke er volummessig grunnlag for det. Praksis i primærhelsetjenesten og legevakt kan gi personellet i slike ambulansetjenester verdifull pasienterfaring, noe som igjen kommer ambulansetjenesten til nytte. Oppgavene kan ivaretas gjennom bruk av beredskapstid dersom aktuell ambulansetjeneste er lite belastet. Utvalget viser til den skotske ambulansestrategien som omtaler bruk av paramedic practioners (jf. boks 11.2). Utvalget mener det bør utvikles slike modeller tilpasset norske forhold, og som bør prøves ut og evalueres.
Fagforbundet og Spekter har i brev til Helse- og omsorgsdepartementet påpekt alvorlige konsekvenser av akuttmedisinforskriften med hensyn til kompetansekrav i ambulansebil for lærlinger i ambulansefaget. Utvalget mener forskriften må endres slik at forholdene som påpekes fra Fagforbundet og Spekter ivaretas.
Utvalget er også kjent med at det foregår en revisjon av ambulansefaget i regi av Faglig råd for helse- og oppvekstfag (FRHO). En slik revisjon vil trolig også innebære en vurdering av ulike måter å løse aldersutfordringene knyttet til førerkortbestemmelsene som er påpekt i kapittel 4.1.1.
Spesialkompetanse i ambulansetjenesten og transport av intensivpasienter
Enkelte pasienter har behov for tidligst mulig avansert diagnostikk og behandling, og rask direkte transport til spesialiserte sykehus. Noen sykehus har rutiner for at anestesipersonell rykker ut med lokal ambulanse til hendelser i nærområdet og møtekjøring med distriktsambulanser. Slike konsepter bør utvikles videre og settes i system. Det må etableres et nært samarbeid mellom sykehus og ambulansetjeneste med tanke på utstyr i bilene og varslingsrutiner. I noen byer er det allerede på plass egne utrykningsbiler med anestesilege fra helseforetak, som eksempelvis i Oslo og Haugesund. Det kan være grunnlag for en slik ordning flere steder.
Utvalget understreker at akuttmedisinsk beredskap er et felles ansvar for kommuner og helseforetak. Helseforetakenes utrykningsressurser må ikke overta kommunenes oppgaver innen akuttberedskap. Legevaktarbeid hører til det allmennmedisinske fagområdet. Det er likevel viktig at helseforetakene har et tilbud om utrykning av spesialpersonell i de situasjonene det vurderes å være behov for mer avanserte intervensjoner for å sikre liv og helse. Analyser i de enkelte helseforetaksområder må avgjøre om den videre utviklingen bør skje i form av luftambulanse eller hjulgående alternativer.
Det er behov for å etablere gode og forutsigbare ordninger for intensivtransport mellom sykehus. Luftambulansetjenesten er standardisert med forutsigbar kompetanse og utstyrsnivå. Dette må også utvikles i bilambulansetjenesten. Det er viktig at personellet er opplært og trent, at utstyret er tilpasset og at klare samarbeidsavtaler med ambulansetjenesten foreligger. Utvalget mener flere sykehus bør kunne samarbeide om en transportordning slik at det kan dannes grunnlag for dedikerte vaktordninger. Utvalget mener at forslaget til prosjektgruppen i Helse Sør-Øst RHF er faglig godt og kostnadseffektivt, jf. kapittel 11.2.3.
Differensiert ambulansetjeneste
Utvalget ser behov for økt differensiering av ambulansetjenesten. Utvalget mener det bør etableres egne tjenester som transporterer liggende pasienter uten behov for medisinsk overvåkning eller behandling når det er pasientgrunnlag for det. Disse benevnes syketransportbiler. Tiltaket kan redusere kostnader, frigjøre akuttberedskap og avlaste den ordinære ambulansetjenesten. Det vil også bedre tjenestetilbudet til en stor pasientgruppe, gjennom kortere ventetid på transport, spesielt til syke eldre. En bieffekt av forslaget kan være å bedre rekrutteringen av personell, lette innfasingen av nytt personell og utvikle et seniortilbud for ambulansepersonell.
Båtambulansen
Båtambulansetjenesten må forholde seg til ulikt og til dels komplisert regelverk. Utstrakt kombinert bruk av båtambulanse kompliserer avtaleforholdet mellom helseforetak og kommune og kan åpne for et økonomisk spill mellom partene.
For helseforetakene er det høyt prioritert å ivareta ambulanseberedskapen. I områder der båtambulansen har mange ambulanseoppdrag, vil utvalget advare mot at det inngås avtaler som innebærer mange andre oppgaver. Et godt samarbeid med legevakt er imidlertid viktig.
Utvalget har også merket seg at forskriftskravet til bemanning i båtambulansen er svakere enn i bilambulansetjenesten. Helseforetakene må likevel sørge for at pasientsikkerheten er like godt ivaretatt i båt som i bil.
Luftambulanse
Utvalget mener luftambulansetjenesten er sentral for en likeverdig akuttmedisinsk helsetjeneste i hele landet. Luftambulansetjenesten skal yte høykompetente akuttmedisinske tjenester på steder der det ikke er realistisk å etablere tilsvarende bakkebasert kapasitet. Luftambulanse er også nyttig for rask og skånsom transport til sentraliserte behandlingstilbud, som PCI og traumesentre. Befolkningsutviklingen, den medisinsk-faglige utviklingen og endringer i helsetjenestens struktur vil i årene framover påvirke behovet for luftambulansetjenester. Regionale helseforetak må legge til grunn analyser av framtidige beredskapsbehov, pasientstrømmer og kompetansebehov ved planleggingen av luftambulansetjenesten. De nasjonale retningslinjene for bruk av luftambulanse må konkretiseres lokalt for å imøtekomme landets ulike geografiske forutsetninger. Mange steder vil dette innebære at tjenesten må prioritere oppdrag der det er lang avstand til sykehus med akuttfunksjoner.
Utvalget mener at selv om anestesilegebemannet luftambulanse har en høy kostnad, kan det være en lønnsom samfunnsinvestering. Det er blant annet vist at de totale samfunnskostnadene reduseres dramatisk dersom en kan unngå at en traumepasient ender opp som arbeidsufør. I tillegg til å tilby avansert medisinsk behandling på skadestedet, er en effektiv luftambulanse en forutsetning for å utnytte en moderne traumeorganisering i sykehus. Det er svært viktig at en slik tjeneste blir benyttet til de riktige oppdragene, og på dette området er det behov for mer kunnskap. Forskningen må derfor intensiveres.
Luftambulansetjenesten skal ses i sammenheng med øvrig ambulansetjeneste og akuttmedisinsk beredskap, men denne tjenesten må samtidig ivareta behovene på et nasjonalt nivå. Utvalget mener regionale helseforetak fortsatt må samarbeide nært med hverandre om denne tjenesten og samtidig sørge for at luftambulansetjenesten kan bidra i redningstjenesten på en hensiktsmessig måte. På den måten får samfunnet den totalt sett beste og mest kostnadseffektive akuttmedisinske beredskapen.
Dagens organisering av luftambulansetjenesten innebærer at den operative delen av tjenesten konkurranseutsettes. Den begrensede fleksibiliteten som ligger i langvarige kontrakter kan vanskeliggjøre ønskede tilpasninger. Politihelikoptertjenesten i Norge er offentlig drevet, og flere svenske landsting er i ferd med å overta luftambulansetjenesten i egen regi. Det er viktig å sikre en god offentlig kontroll over kritiske samfunnsfunksjoner, også for å minimalisere økonomisk og operativ risiko. I Sverige har økonomiske utfordringer hos en privat operatør medført redusert beredskap. Det er en fare for at operatørbytte ved inngåelse av nye kontrakter bryter en god samhandling som er opparbeidet mellom operatør og helseforetak gjennom flere år. Luftambulansetjenesten er risikoutsatt, og denne samhandlingen er en forutsetning for en sikker gjennomføring av oppdragene. Utvalget mener at spørsmålet om offentlig drift bør utredes grundig også i Norge.
De nye redningshelikoptrene som erstatter dagens Sea King fra 2018–2020, har større flyhastighet og rekkevidde. De vil også ha avisingsutstyr, noe som ytterligere vil bedre gjennomføringsevnen under vanskelige klimatiske forhold. Disse helikoptrene vil på grunn av størrelse og vekt representere en økt miljøbelastning. Det kan påvirke egnetheten for gjennomføring av enkelte ambulanseoppdrag. Dette forholdet må tas i betraktning ved planleggingen av framtidens luftambulansetjeneste.
På Svalbard er det gruvedrift og risikoutsatt turisme. Den medisinske beredskap og behandlingskapasitet på øya er begrenset. For dagens ambulansefly er løftekapasiteten (mennesker og utstyr) mellom Svalbard og fastlandet svært begrenset. Ambulanseberedskapen for Svalbard må forbedres.
11.5 Utvalgets forslag
Det etableres en nasjonal høyskoleutdanning i ambulansefaget på bachelornivå.
Fagplanene for dagens ambulansearbeiderutdanning må revideres. En slik revisjon bør også inneholde løsning på dagens aldersutfordringer knyttet til førerkortkrav i ambulansetjenesten.
Det foretas endringer i kravene til kompetanse i akuttmedisinforskriften slik at intensjonene i utdanningen av ambulansefaget ivaretas.
Samarbeidsprosjekter der ambulansepersonell involveres i primærhelsetjenesten settes i gang og evalueres (jf. paramedic practioners i Skottland)
Der det er pasientgrunnlag for det, etableres egne tjenester som transporterer liggende pasienter uten behov for medisinsk overvåkning eller behandling (syketransportbiler).
Helseforetakene gjennomfører analyser av hvilke former for anestesilegeutrykning som er best egnet i sine områder.
Helseforetakene bør samarbeide rundt etablering av intensivambulanser med vaktordning for sykehusbasert spesialfølge.
Regelverk som handler om båtambulansen gjennomgås med formål å forenkle, samordne, tydeliggjøre og redusere muligheter for spill og unødvendig byråkratiske løsninger.
Offentlig drift av den operative delen av luftambulansetjenesten bør utredes.
Regionale helseforetak må i samarbeid sikre at planlegging og utvikling av luftambulansetjenesten inngår som en integrert del av helseforetakenes øvrige ambulansetjeneste og akuttmedisinske beredskap. Konkrete retningslinjer for bruk av tjenesten må utvikles lokalt for å sikre et likeverdig helsetjenestetilbud.