2 Aldring og eldre – helse og velferd

Figur 2.1
Eldrepolitikk er mye mer enn helse- og omsorgspolitikk. Dagens og morgendagens eldre lever lenger, og mange har både 20 og 30 år som pensjonister foran seg. Mange lever aktive liv med god helse og livskvalitet, og deltar aktivt i samfunnet, både lokalt og sentralt, i familie, organisasjoner, arbeidsliv og kulturliv.
Folkehelsepolitikk og helse- og omsorgstjenester skal bidra til at vi kan fortsette å leve hele livet, fortsette å ta del i familieliv, kulturliv og samfunnsliv og ha en meningsfull tilværelse i fellesskap med andre, til nytte og glede for samfunnet.
Helse- og omsorgslovgivningen skiller ikke på alder. Den er lik for alle. Allmenne helse- og omsorgstjenester som gjelder alle, uavhengig av kjønn, alder, bosted og økonomi, er en av de viktigste styrkene ved velferdssamfunnet vårt. Når denne reformen velger å fokusere på de eldste aldersgruppene, er det for å se nærmere på og forsikre oss om at vi har ordninger og tjenester som er godt tilpasset og har nok bærekraft til å møte en framtid med flere eldre, flere eldste eldre og høyere andel eldre i befolkningen.
2.1 Aldring og alderdom
Aldring kan forstås både som biologiske, psykologiske, sosiale og kulturelle prosesser.
Den biologiske og fysiologiske aldersprosessen starter allerede i 20-årene. Kroppslig viser aldringen seg gjennom kjennetegn som redusert muskelstyrke, endringer i blodtrykk og redusert syn og hørsel. Denne reduksjonen fører ikke i seg selv til sykdom, men til økt sårbarhet for forskjellige påkjenninger.
Den psykologiske og kognitive aldersprosessen starter senere og arter seg annerledes. Tegn på kognitiv aldring kan være langsommere reaksjonsevne, langsommere tempo og glemsomhet. Noen opplever at aldring og reduserte funksjoner gir svekket selvbilde, noe som også øker sårbarheten.
Sosial alder viser seg gjennom sosiale kjennetegn som kontakt med andre, deltakelse i samfunnslivet, i arbeid, nabolag og familie. Den mest typiske sosiale aldersforandringen finner sted ved pensjonering. Ved avslutning av arbeidslivet opplever mange at kontaktnettet reduseres og at de ikke lenger blir verdsatt på samme måte som når de står i produktivt arbeid.
Overganger og rolleendringer preger den sosiale aldringsprosessen. De sosiale og kulturelle aldringsendringene handler også om hvordan samfunnet organiserer og deler livet inn i ulike livsfaser, og knytter plikter, oppgaver og forventninger til de ulike fasene: Barn/ungdom, voksne og eldre. Den tredje fasen er senere delt i den tredje og fjerde alder, der den siste beskriver livets siste periode, der flere får behov for bistand og hjelp.
I dagens samfunn er holdningene til eldre og aldring preget av ambivalens. Alle vil leve lenger, men ingen vil bli gamle. Vi hyller vitale, ungdommelige og aktive 80-åringer som fortsatt går Birkebeineren. Samtidig kommer det oppslag i avisene som ensidig beskriver gamle som syke og skrøpelige.
Aldring er forandring som innebærer både vekst og tap. På det psykologiske området kan det innebære vekst og utvikling nær sagt hele livet ut. Da handler det om vekst i modenhet, livsvisdom og mentale evner. Sosialt og kulturelt sett er spørsmål om vekst i status og anseelse mer avhengig av samfunnsmessige forhold. For mange av de som lever lenge innebærer alderdommen også tap av kollegaer, venner og ektefelle og roller som tidligere i livet har gitt mening og hatt samfunnsnytte.
Kroppslig starter aldringsprosessen tidlig i livet og innebærer aldersforandringer i form av redusert fysisk kapasitet og funksjonssvekkelse som er biologisk bestemt. Aldring er ingen sykdom, men med stigende alder øker risikoen for å bli syk. Fortsatt økende levealder og lavere dødelighet i eldre år, viser imidlertid at vi fortsatt ikke har realisert våre biologiske forutsetninger. Utvikling av gunstige levekår, miljøforutsetinger, levevaner, kosthold og sosial og fysisk aktivitet kan fortsatt påvirke aldringsprosessene.
Slik vil det også være meningsfullt å forstå aldring som en egenskap ved samfunnet. Vi står i årene som kommer overfor demografiske endringer som vil påvirke de fleste markeder og samfunnsområder. Det aldrende samfunnet er først og fremst et resultat av etterkrigskullet som nå blir gamle, kombinert med økende levealder og lavere fødselstall.
Historiske utviklingstrekk
Norge har de siste sytti åra hatt en befolkningsøkning på nærmere 66 prosent. For aldersgruppen 67 år og eldre har veksten vært nesten tredoblet i samme periode, fra 264 000 innbyggere i 1950 til 766 000 innbyggere i 2017. I tillegg til å være flest i antall, har kvinner også hatt den største veksten i store deler av perioden. Siden begynnelsen av 2000-tallet har imidlertid veksten blant menn vært høyest. Det er verdt å merke seg at landet allerede har hatt en sterk vekst i andelen eldre over 80 år, men at denne veksten har flatet ut de siste ti år. Det er først og fremst de yngste eldre i aldersgruppen 67–80 år som nå vokser. Det vil gi seg utslag i sterk vekst i eldre over 80 år når vi nærmer oss 2030.
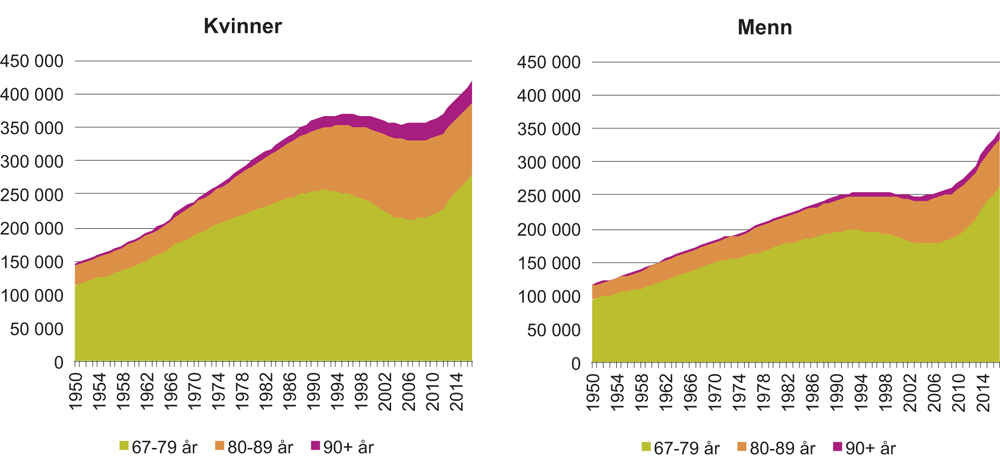
Figur 2.2 Antall menn og kvinner i befolkningen 67 år og eldre i perioden 1950–2017
Kilde: Befolkningsstatistikk, Statistisk sentralbyrå 2018
2.2 Eldres levekår og helse
Aldring er bare et stykke på vei forklart av medfødte forutsetninger. Like viktig er miljøbetingelsene som vi lever under. Lengre levealder kan vanskelig forklares innenfra, og er like mye forklart av levekår, livsstiler, sosiale relasjoner og medisinsk behandling (8).
Studier av aldring på befolkningsnivå gjør det tydelig at levekår og aldring henger nært sammen. Det er store sosiale forskjeller i forventet levealder blant eldre. I grupper som har lengre utdanning og god økonomi, er levealderen høyere enn i grupper med lavere utdanning og dårligere økonomi. Dette gjelder både i Norge og andre land.
Studier viser at Norge skårer høyt sammenliknet med andre land, både når det gjelder eldres økonomi, utdanning, arbeid og tilrettelagt miljø (9). Samtidig har Norge gått fra å ha verdens høyeste levealder til å havne et stykke ned på verdensrankingen, særlig for kvinner. Sammenliknet med andre OECD-land har Norge hatt en mindre gunstig utvikling i dødelighet særlig i de yngste og de eldste aldersgruppene (10).
Lokale forskjeller
Norge er et lite land med en nokså homogen befolkning og en universell velferdsstat som bidrar til å utjevne sosiale forskjeller. Av den grunn kan det være rimelig å anta at forskjeller mellom kommuner og lokalmiljøer er forholdsvis beskjedne også når det gjelder opplevd livskvalitet. Forskning viser imidlertid at det er betydelige forskjeller i livskvalitet fra kommune til kommune og fra bydel til bydel. Forskjellen mellom et utvalg bydeler øst og vest i Oslo er for eksempel betydelig. Lav skår på livskvalitet forklares primært av levekårene i den aktuelle befolkningen, som lavere inntekt, dårligere helse og flere arbeidsledige (11).
Geografien kan gjøre det lettere eller vanskeligere å bo et sted, arbeidsmarkedet kan gi trygge eller utrygge utsikter, og godt sosialt samhold kan kompensere for dårlige levekår. Ulike kvaliteter ved stedet kan slå ulikt ut. Gjensidig tillit til naboer og øvrige medborgere er en ressurs for både individet og nærmiljøet, og antas ofte å være sterkest og mest utbredt på mindre steder med en stabil befolkning. Storbyen kan også ha sine lommer av tette naboskap og gjensidig tillit, og tilhørende høy grad av trivsel og trygghet. Nærmiljøet består også av formelle sosiale og politiske institusjoner, ikke minst kommunens tjenester og tilbud. Det kan være variasjon i tilgangen til velferdstjenester fra kommune til kommune, herunder tilgangen til helsetjenester og eldreomsorg (12).
Arbeid og frivillig innsats
Yrkesaktiviteten blant eldre har økt i årene etter pensjonsreformens innføring i 2011, ikke minst i aldersgruppen 62–66 år. Over halvparten av 63- åringene var i arbeid i 2016. Blant 69-åringer er andelen 14 prosent (13). Økningen i yrkesaktivitet har funnet sted både for kvinner og menn. Personer med høyere utdanning står atskilling lenger i arbeid enn personer uten høyere utdanning (14). Andelen mottakere av alderspensjon i aldersgruppen 67 år og over, som fortsatt er registrert i arbeid er fortsatt lav, men har steget jevnt fra 5,2 prosent i 2010 til 6,6 prosent i 2014. Økningen er jevnt fordelt mellom de som arbeider mindre enn 30 timer og de som arbeider 30 timer eller mer per uke.
Egenvurdert helsetilstand ser ut til å ha relativt stor innvirkning på de eldres aktiviteter. De som uttaler at helsa er utmerket eller meget god, bruker mest tid til frivillig arbeid og organisasjonsdeltakelse (15). Tiden pensjonister bruker på organisert og uorganisert frivillig arbeid anslås i en undersøkelse utført for Statens seniorråd til 45 000 årsverk i 2016, noe som gir et verdibidrag til samfunnet på over 25 mrd. kroner i året. Til forskjell fra yngre aldersgrupper har eldres frivillige innsats økt de siste tiårene. Kanskje har dagens pensjonister i større grad enn tidligere generasjoner blitt sosialisert inn i et aktivt og voksende organisasjonssamfunn, og tatt med seg denne aktiviteten inn i pensjonisttilværelsen, godt hjulpet av bedre helse og et høyere utdanningsnivå (16).
Frivillig arbeid er en måte å bidra til fellesskapet på. Deltakelse i frivillighet er høy i de nordiske landene, som har vært karakterisert som verdensmestre i frivillig arbeid sammen med Nederland (17). Frivilligheten er høy i Norden både blant yngre og eldre, og er særlig høy blant personer med høy utdannelse, god helse, et stort sosialt nettverk som er godt integrert i lokalmiljøet (18; 19). Selv om deltakelsen er høy sammenliknet med andre land, er den samlede tiden som brukes på frivillighet fortsatt lav (20; 21). Det kan dermed være et betydelig potensial for å øke den frivillige innsatsen.
Helse
Helsa og familien ses av både unge og gamle som viktigst for livskvaliteten. De materielle levekårene kommer i andre eller tredje rekke, kanskje til dels fordi den materielle velstanden er såpass god i dagens Norge.
Seks av ti 80-åringer vurderer sin egen helse som god eller svært god. Andelen med god helse synker med alderen, fra nesten 90 prosent blant de yngste (16−24 år) til 75 prosent blant de middelaldrende (45−66 år) og til knapt 60 prosent blant de aller eldste (22). Helse- og levekårsundersøkelser og internasjonale studier viser at selv om forekomsten av sykdommer øker, har andelen eldre med hjelpebehov gått noe ned, eller vært stabil de siste 20 til 30 årene (23; 24).
Selv om flere eldre enn tidligere rapporterer god funksjonsevne og i større grad enn tidligere klarer hverdagens utfordringer, er det også mange som lever lenge med kroniske sykdommer og funksjonssvikt. For mange kan aldring innebære sansetap og svekket syn, hørsel, lukt og smak. Nesten alle som har passert 75 år oppgir for eksempel at de sliter med hørselen i sosiale sammenhenger. Forekomsten av mange sykdommer øker med økende alder. Eldre har i tillegg ofte flere sykdommer samtidig, og andelen som har flere kroniske sykdommer er derfor høyere hos de eldste, særlig de over 80 år. Forskning har vist at blant personer over 75 år, har mer enn halvparten fire eller flere sykdommer som de trenger behandling for (15). Flere eldre vil leve med kreft. Færre vil dø av hjertesykdom, og flere vil få demens. Det er anslått at om lag 70 000 personer i Norge har demens. Mange hjerneslagpasienter får nedsatt funksjonsevne og trenger hjelp i hverdagen. Forekomsten av brudd i Norge er blant de høyeste i verden. Hoftebrudd har størst konsekvenser. Mange brudd skyldes redusert benmasse (osteoporose) kombinert med et fall. Forekomsten av brudd i Norge er blant de høyeste i verden. Det anslås at det skjer om lag 9 000 hoftebrudd i året i Norge. En av seks dør innen det har gått ett år, en av fire går fra å bo hjemme til å bo på institusjon (225). Fallskader er rangert som den sjette viktigste bidragsfaktoren til helsetap i Norge.
Forskning på eldres helse og sykelighet de siste årene viser at eldre ikke nødvendigvis har fått færre år med sykdom enn før, kanskje snarere flere (15). Likevel ser det ut til at de klarer seg bedre med disse sykdommene enn tidligere. Det kan henge sammen med høyere utdanning, bedre mestringsevne, bedre medisinsk behandling, og fysiske omgivelser og teknologi som tilrettelegger for at eldre kan klare seg selv.
I den eldre befolkningen er depresjon (12–19 prosent) og angst (5–10 prosent) de vanligste psykiske lidelsene (25). Hos pasienter i sykehjem er det anslått at så mye som 40 prosent har symptomer på psykiske lidelser. Nyere studier viser at sosial isolasjon og ensomhet er knyttet til økt risiko for alvorlige sykdommer og tidlig død (26).
En økende andel beholder egne tenner hele livet. Samtidig har den eldre befolkningen større problemer med tannhelsen sammenliknet med den yngre befolkningen. Bivirkninger av legemidler og reduksjon i kognitive og fysiske funksjoner fører til økende risiko for tannhelseproblemer. Eldre dominerer blant dem med høyest utgifter til tannbehandling (27).
Det er lite som tyder på at det er forskjeller mellom den samiske befolkningen og andre når det gjelder forventet levetid, helsetilstand og forekomst av sykdom (28; 29; 30). Sykdomsbildet skiller seg lite fra den øvrige norske befolkningen. Forskning tyder også på at helseproblemer som oppleves av andre urfolk i den polare region, som for eksempel økt risiko for diabetes, hjerte- og karsykdom, infeksjonssykdommer og lungekreft, ikke slår ut på samme måte i Norge (28). Det er grunn til å tro at dette har sammenheng med sosio-økonomiske forhold i vårt land. Det er likevel behov for tilrettelegging av helse- og omsorgstjenester for den samiske befolkningen, tilpasset samisk språk, kultur, tradisjoner og sykdomsforståelse (31).
Norge blir i økende grad preget av mangfold i befolkningen. Blant alle i Norge som er 70 år eller mer, er bare 4 prosent innvandrere. Om 30 år kan denne andelen ha økt til 15 prosent. Innvandrere er ingen homogen gruppe, og de helserelaterte utfordringene varierer. Enkelte sykdommer har en betydelig høyere forekomst i enkelte grupper av innvandrere, enn i den øvrige befolkningen. Det er også betydelige kjønnsforskjeller i yngre aldersgrupper, som jevnes noe ut i eldre år (32). Statistikken viser likevel at forekomsten av kronisk sykdom, nedsatt funksjonsevne og andelen med minst en diagnose er omtrent den samme for innvandrere med lang botid som den er for den øvrige befolkningen (15).
Fordi det kan være store forskjeller mellom eldre, blant annet når det kommer til helse, kan det være nyttig å skille mellom følgende tre hovedgrupper:
Eldre personer med god helse, som lever et aktivt liv uten helseproblemer langt inn i alderdommen
Personer som eldes normalt med en eller flere kroniske sykdommer som ikke påvirker livskvaliteten nevneverdig. De klarer seg fint hjemme med oppfølging fra fastlege
Personer med tidlig aldring, vanligvis personer under 75 år med flere helseproblemer – både akutte og kroniske. De har høyt forbruk av helsetjenester og høy risiko for institusjonalisering
De to første gruppene utgjør omtrent 80 prosent av eldre, mens 20 prosent tilhører den siste gruppen (7).
Sosiale relasjoner og sosial støtte
Livet selv setter sine spor. Historiske begivenheter og levevilkår påvirker aldringsforløpet for den enkelte på godt og vondt. Individet er også selv en aktør i sin egen aldring, ofte i samspill med sine nærmeste, som normalt er en sosial støtte og en kilde til hjelp og omsorg. De nærmeste relasjonene kan også være byrdefulle i deler av livet. Familien står sentralt i de flestes liv og gir en grunnleggende sosial og følelsesmessig forankring. For noen representerer familien likevel et savn og en sorg.
Eldre spiller ofte en sentral rolle når det gjelder omsorg for barnebarn og avlastning for yrkesaktive barn (33). Barnebarn er også viktig for mange eldres livskvalitet. Rollen som besteforeldre er sentral i mange eldres liv, og bygger broer mellom generasjonene.
Endringer i familiemønster, fallende fruktbarhet og økt gjennomsnittsalder for førstegangsfødende, gjør imidlertid at færre får oppleve å bli besteforeldre (34; 35). Mens besteforeldre tidligere hadde mange barnebarn å forholde seg til, hender det nå at et barn har flere sett besteforeldre og reservebesteforeldre.
Vi blir tildelt en familie, men velger selv våre venner. Vennskap er dermed en høyst personlig relasjon, oftest også likeverdig og preget av gjensidighet, balanse og tillit. I vennskapet ligger særegne trekk og verdier av betydning for livskvalitet, som vanskelig kan erstattes av andre relasjoner.
Ensomhetsfølelsen rammer innvandrere dobbelt så ofte som andre, viser tall fra Statistisk sentralbyrå. Hele 39 prosent av innvandrerne sier at de ofte eller av og til er ensomme mot 21 prosent hos resten av befolkningen i Norge. Dårlig kontakt med det norske samfunnet og svekket familienettverk bidrar til sosial isolasjon.
Vennskap kan ha fått stigende betydning i moderne samfunn, der individualisme og autonomi er sentrale verdier, og vi kan vise hvem vi er gjennom hvem vi omgås (36; 37; 38). Det store flertallet av befolkningen har jevnlig kontakt med venner. 47 prosent av menn og 57 prosent av kvinner i alderen 70 år og over treffer venner ukentlig eller oftere. De kan ha mistet gode venner i dødsfall, og dårlig helse kan sette sine grenser. Bare få er likevel uten gode venner, menn litt oftere enn kvinner (8).
Bolig
Boligen er både en arena for sosialt samvær, en kilde til identitet og en ramme om mange av våre viktigste behov. De fleste ønsker å bo hjemme så lenge som mulig. Mange eldre eier store og gamle boliger som gjennomgående er dårlig tilpasset beboere med nedsatt funksjonsevne, og kan ha tungvint adkomst og flere etasjer med trapper. For mange eldre kan det være vanskelig å flytte, og mange blir derfor boende i en bolig selv om den er dårlig egnet (39). Omtrent halvparten i alderen 50 år og over, har en bolig de ikke vurderer som egnet for eldre år. Data fra Levekårsundersøkelsen 2007 (39) viste at 30–40 prosent av seniorene bor i boliger med ytre eller indre hindringer.
En rekke forhold ved boligen og bomiljøet kan påvirke helsen. Tilgang på bolig, boligens beskaffenhet og beliggenhet har betydning for den enkeltes helse. Dårlig inneklima, trangboddhet og ytre forurensing er eksempler på faktorer i og rundt boligen som kan forårsake helseproblemer. De samme faktorene kan påvirke attraktiviteten på boligen, og påvirke hvem som vil kjøpe den og bo der. Slik kan sosiale forskjeller i helse også være knyttet til boligen (40).
Det er en betydelig samfunnsøkonomisk gevinst ved at eldre kan bli boende i egen bolig og få pleie og omsorg her framfor å måtte flytte på institusjon (41). I egen bolig er det lettere å tilpasse helse- og omsorgstilbudet til den enkeltes behov, og det er lettere å mobilisere familie, venner og det sosiale nettverket. I tillegg kan eldre holde seg friskere lenger ved at egne ressurser utnyttes bedre. For mange eldre er det viktig å slippe å bryte opp fra kjente og kjære omgivelser.
Nærmiljø
Mange eldre gir uttrykk for at lokalmiljøet har stor betydning for deres livskvalitet. Nærmiljøets kvaliteter og muligheter får større betydning for pensjonistene fordi de tilbringer mer tid der enn folk som er i arbeid. De er avhengige av å få dekket mange av sine ulike behov der og ha en nærhet til det meste: offentlige og private tjenester, handel og service, sosiale møteplasser, kulturtilbud og arrangementer, turveier og grøntområder. Slik tilgjengelighet i nærmiljøet er grunnleggende for å få muligheten til et hverdagsliv der de i stor grad kan fungere selvstendig og klare seg selv.
Nabolag der folk kjenner hverandre og hjelper hverandre ved behov kan være en vesentlig kilde til trygghet og trivsel. Betydningen av naboer kan bli særlig viktig i eldre år, fordi de er de geografisk nærmeste, mens de sosialt nærmeste ofte bor lenger borte. Nabolag har for øvrig også grenser for tilgjengelighet. Naboer kan være lette å be om litt hjelp, ta inn posten når en er bortreist eller følge med om noe skjer. Mer omfattende og varige behov går ofte lenger enn naboskapsnormene rekker, og blir som regel et ansvar for helse- og omsorgstjenestene og den nære familien. Vissheten om å ha vennlige naboer, som det går an å spørre om det skulle være nødvendig, kan under alle omstendigheter representere en vesentlig kilde til trygghet.
Det er betydelig variasjon kommuner imellom når det gjelder naboskapsintegrasjon (11). Jo større kommune, desto mindre kontakt. Nabokontakten er vanligvis tettere på landet enn i byene. I de minste kommunene hadde 56 prosent mye kontakt med naboene, mot 13 prosent i de største kommunene. Småsteder kan imidlertid også være sårbare på grunn av lange avstander og fraflytting, der unge flytter ut og gamle blir igjen. Dette har bidratt til en voksende etterspørsel etter sentrumsnære seniorboliger (8).
Økonomi
Generelt har eldres økonomi blitt klart bedre de siste årene. Seniorer over 67 år har hatt en gunstig inntektsutvikling av flere grunner. Dagens pensjonister har bedre pensjonsopptjening enn gårsdagens. De har oftere tjenestepensjon og mer oppsparte midler (42). Dagens seniorer står dessuten noe lenger i arbeid. Også dette bidrar til å løfte økonomien for eldre som gruppe, men ikke alle nyter godt av denne utviklingen.
I Norge har andelen med lavinntekt blant de over 67 år falt de siste årene. Nedgangen i andelen med lavinntekt blant eldre skyldes flere forhold. Nye alderspensjonister har de senere årene et høyere pensjonsgrunnlag enn tidligere årskull. En økning av minste pensjonsnivå har også bidratt til en nedgang i andelen med lavinntekt blant de eldre (43).
En rimelig god økonomi kan være en nødvendig forutsetning for sosial deltakelse. Sammenlignet med andre, har pensjonistene som gruppe, en forholdsvis lav inntekt, men fordi de gjerne har betalt ned sin gjeld, klarer de fleste seg likevel godt.
Det er like fullt betydelig økonomisk ulikhet også blant norske seniorer (42). Fortsatt er det personer og grupper med lave inntekter og dårlig råd. Blant disse er aleneboende minstepensjonister og innvandrere. Pensjonister med dårlig råd har ellers tilgang til sosiale stønader på linje med andre, så som bostøtte, hjelpestønad og sosialhjelp. Av disse er bostøtte den viktigste, og gir for mange et vesentlig tilskudd ved høye boutgifter, f.eks. ved flytting til en ny senior- eller omsorgsbolig.
Lavinntekt og fattigdom kan ha negativ innflytelse på helsen fordi et rimelig nivå av levekår krever en viss inntekt. Økt inntekt gir statistisk sett bedre helse, men den positive effekten avtar gradvis med økende inntekt. Imidlertid vil eldre med større økonomisk handlingsrom kunne tilrettelegge bolig og nærmiljø, samt kjøpe seg tjenester som kan bidra til å øke deres funksjonsnivå.
Utdanning
Befolkningens utdanningsnivå har økt kraftig de siste tiårene, og hvert nye fødselskull oppnår i hovedsak et høyere utdanningsnivå enn forrige kull (15).
Sammenhengen mellom utdanning og helse er sterkere enn sammenhengen mellom inntekt og helse (15). Helsen generelt er bedre blant personer med høy utdanning. I Norge har levealderen økt for alle utdanningsgruppene siden 1960-tallet, men de med høy utdanning har hatt den beste utviklingen. Det vil derfor trolig slå positivt ut at en økt andel av framtidas eldre vil ha bedre utdanning sammenliknet med dagens situasjon.
Samtidig er det store geografiske variasjoner i utdanningsnivået til framtidas eldre. Særlig ser vi at fylker med storbyer og store utdanningsinstitusjoner har en befolkning med klart høyere utdanning enn fylker med mer rurale bosettingsmønstre, og at økningen i andelen med høyere utdanning har vært sterkere i storbyfylkene. Dette innebærer at de regionale forskjellene i utdanningsnivå blant eldre trolig vil øke framover (15).
Levevaner, livsstil og mestringsevne
Den største andelen av tidlig død og tapte leveår i den norske befolkningen skyldes de ikke-smittsomme sykdommene som hjerte-karsykdommer, diabetes type 2, kroniske lungesykdommer og kreft. Fysisk aktivitet, sunt kosthold, røykfrihet og redusert alkoholbruk vil gi god beskyttelse og redusere risiko for utvikling av kroniske sykdommer. I følge Folkehelseinstituttet er det fire nøkkelfaktorer som er viktige for helse i eldre år: Høy kognitiv aktivitet, høy fysisk aktivitet, et aktivt sosialt liv og et godt kosthold.
Vi lever lenger, men det er noe usikkert om de ekstra leveårene medfører bedret helse. Vi har begrenset med kunnskap om hvordan sykeligheten endrer seg når levealderen øker, eller hvor stor del av levealdersøkningen som skyldes medisinske framskritt og livsforlengende behandling. Forskning gir ikke noe entydig svar på om økt antall leveår gir gjennomsnittlig flere, færre eller like mange år i god helse. Mye tyder likevel på at flere lever lenger med bedre funksjonsnivå (15).
Resultater fra studier i Sverige, England, USA og Norge kan likevel tyde på at eldre er friskere, mer funksjonsdyktige og har bedre hukommelse enn tidligere (23; 44; 45; 46; 47; 48; 49). En stor landsdekkende helseundersøkelse blant eldre i Sverige (SWEOLD) viste imidlertid det motsatte for en del helseutfall blant de eldste (23).
Eldre synes i alminnelighet å mestre dårlige levekår bedre. Det å ha lav inntekt, dårlig helse eller å bo alene gir mindre utslag for livskvaliteten blant personer over 70 år enn blant yngre (50). Eldre mennesker har hatt mer tid til å tilpasse seg sin livssituasjon, og kan ha lært seg å mestre negative hendelser bedre enn tidligere i livet.
Det er lite kunnskap om hva som bekymrer de eldre og hvordan de klarer å uttrykke dette. Et studie av eldre hjemmetjenestemottakere viser fire hovedkategorier av bekymringer (51):
Bekymringer knyttet til deres forhold til andre, det vil si være en byrde for andre, miste selvråderett og sosiale bånd
Bekymringer knyttet til helserelaterte spørsmål
Bekymringer knyttet til aldring og kroppslig svekkelse, blant annet eksistensielle utfordringer med å takle hverdagen, framtida og døden
Bekymringer knyttet til livsfortelling og verdispørsmål, det vil si å miste tilknytning til medmennesker og ikke fungere som aktivt samfunnsmedlem
Den tidlige alderdommen oppleves generelt som god, til dels som svært god. Personer i 60-årene og langt inn i 70-årene er minst like tilfredse som yngre og opplever mindre negative følelser. Den sene alderdommen er mer krevende. Relativt mange over 75 år er deprimerte og ensomme og mindre tilfreds enn fem år tidligere. At det især er de siste årene som er så kritiske for livskvaliteten, er i tråd med internasjonal litteratur fra mange land (52). Studier som har fulgt personer fram til de dør, viser et særlig kraftig fall i livskvalitet de aller siste årene (53; 54).
2.3 Eldres bruk av kommunale helse- og omsorgstjenester
Utbyggingen av de kommunale helse- og omsorgstjenestene de siste tre tiårene har først og fremst sammenheng med ulike handlingsplaner og reformer, som:
Samlet de viktigste tjenestetilbudene i eldreomsorgen på kommunalt nivå
La ansvaret for bo- og tjenestetilbudet til nye yngre brukergrupper til kommunene
Samtidig har tjenestetilbudet endret karakter, ved å legge større vekt på helsetjenester framfor sosiale forhold og praktisk hjelp i hverdagen.
De fleste eldre er i jevnlig kontakt med fastlege
Med flere eldre hjemme og større satsing på hjemmebasert omsorg, blir kontakten med fastlegen viktig. Eldre over 67 år utgjør 14 prosent av befolkningen, men står for 24 prosent av konsultasjonene hos fastlegene.
I 2015 var 89 prosent av eldre mellom 67 og 79 år og 93 prosent av eldre mellom 80 og 89 år i kontakt med fastlege. Aldersgruppen 80–89 år var hos fastlegen nesten seks ganger i året (55). Blant eldre over 80 år er det flere menn enn kvinner som bruker fastlegen. Hos de aller eldste er det færre som har jevnlig kontakt med fastlegen. Det skyldes sannsynligvis at de i større grad får dekket sine medisinske tjenester fra sykehjem og spesialisthelsetjeneste (56). Samtidig var hele 37 prosent i den samme aldersgruppen i kontakt med legevakt.
Eldre går regelmessig til tannlegen
Flere enn 9 av 10 eldre har vært hos tannlege i løpet av siste 12 måneder (57). Av de som er over 80 år, oppgir nesten to av tre at de vurderer sin tannhelse som god. Eldre som oppholder seg på sykehjem eller mottar hjemmesykepleie over lengre tid, har vederlagsfri rett til nødvendig tannhelsetjeneste fra fylkeskommunen. Fylkeskommunen skal gi et regelmessig og oppsøkende tilbud.
Flere eldre trener hos fysioterapeut
Eldre over 67 år utgjør en økende andel av pasientgrunnlaget hos private avtalefysioterapeuter. I 2015 var 26 prosent av pasientene over 67 år, og nesten 7 prosent av pasientene over 80 år gamle.
Mer enn halvparten over 80 år mottar omsorgstjenester
En ikke ubetydelig andel av befolkningen mottar en eller flere kommunale omsorgtjenester (ulike former for hjemmetjenester, aktivitetstilbud og heldøgns tjenester i omsorgsbolig eller institusjon) gjennom året. I 2017 var det over 360 000 som i løpet av året mottok kommunale omsorgstjenester.
Per 31. desember 2017 var det 283 000 brukere av en eller flere kommunale omsorgstjenester. Av dem var 169 000 eller 60 prosent 67 år og eldre. Mens tallet på mottakere av omsorgstjenester totalt har økt med 16 000 fra 2009, har det vært en nedgang på nesten 2000 brukere blant eldre i samme periode. Dette kan først og fremst sees i sammenheng med at det er blitt færre eldre i aldersgruppen 80–89 år.
Andelen mottakere av omsorgstjenester stiger med økt alder, med et gjennomsnitt på knapt 10 prosent i aldersgruppen 67–79 år, vel 43 prosent i 80–89 år, til et gjennomsnitt på 85 prosent i aldersgruppen 90 år og eldre. De aller fleste mottar tjenestene i eget hjem.

Figur 2.3 Andel mottakere av omsorgstjenester i aldersgruppene 67–79 år, 80–89 år og 90 år og eldre per 31.12.2017
Kilde: Statistisk sentralbyrå Statistikkbanken (foreløpige tall)
Det er tallet på mottakere av helse- og sosialtjenester i hjemmet som vokser
Siden 2009 har det vært en betydelig økning i antall mottakere av helse- og sosialtjenester i hjemmet, i form av sykepleie, vernepleie, ergoterapi, sosialfaglig og pedagogisk bistand m.v. Samtidig har vært en nedgang i mottakere av hjemmehjelp og praktisk bistand. Tallet på mottakere av tjenester i institusjon og øvrige tjenester holder seg ganske stabilt. Det har blant annet sammenheng med veksten i tallet på yngre tjenestemottakere, og økningen i mer omsorgsboligbaserte tjenestetilbud både til eldre og yngre mottakere.

Figur 2.4 Mottakere av ulike omsorgstjenester per 31.12 2009–2017
Kilde: Statistisk sentralbyrå Statistikkbanken
Størst bistandsbehov blant eldre over 90 år
Mottakere av omsorgstjenester over 90 år har klart størst bistandsbehov. 34 prosent av denne gruppen har omfattende behov for bistand og 36 prosent har middels til stort bistandsbehov. I aldersgruppen 67–89 år har nesten 4 av 10 tjenestemottakere bare noe/avgrenset bistandsbehov.

Figur 2.5 Mottakere av omsorgstjenester etter bistandsbehov 67 år og eldre i 2016
Kilde: Iplos. SSB-rapport 2017/26
2.4 Eldres bruk av spesialisthelsetjenester
Endringene i befolkningens alderssammensetning reflekteres i bruken av spesialisthelsetjenester, ettersom andelen av befolkningen som mottar slike tjenester øker gradvis med høyere alder, både for menn og kvinner. I perioden 2012–2016 (58) økte antall personer over 67 år som mottok behandling i spesialisthelsetjenesten med 17 prosent, mens befolkningsveksten var på 14 prosent.

Figur 2.6 Prosentvis endring i bruk av somatiske spesialisthelsetjenester fordelt på døgnopphold og poliklinikk blant eldre 67 år og over (2012–2016)
Kilde: Helsedirektoratet 2017 (58)
Det er først og fremst en betydelig økning i poliklinisk behandling i alle aldersgrupper, også for de eldste over 90 år. Samtidig er det en reduksjon i døgnopphold per innbyggere blant eldre under 90 år, og gjennomsnittlig liggetid går ned for pasienter over 67 år (58).
Om lag 80 prosent av befolkningen over 80 år hadde kontakt med et helseforetak, et privat sykehus eller en avtalespesialist i 2016. De utgjorde 4 prosent av befolkningen og 8 prosent av pasientene i 2016 og sto for 17 prosent av totalt ressursbehov i spesialisthelsetjenesten. Ø-hjelpsinnleggelser inklusive kirurgi utgjør nesten 60 prosent av estimerte ressurser for aldersgruppen 80–89 år og nesten 80 prosent for de som er 90 år eller eldre. Målt per innbygger har det likevel vært en nedgang i denne typen innleggelse for alle eldre (58).
Endringer i befolkningens helsetilstand, utvikling av medisinsk teknologi og endret organisering av helsetjenester er forhold som kan påvirke framtidig behov for tjenestetilbud og ressurser. Økt forventet levealder kombinert med store fødselskull etter 2. verdenskrig fører til at antall eldre i befolkningen øker, og vil fortsette å øke framover.
At eldre pasienter i snitt hadde kortere opphold på sykehus i 2016 enn i 2012, må sees i sammenheng med nye og mindre belastende behandlingsmetoder som kan gjøres poliklinisk, bedre logistikk i sykehusene og samhandlingsreformens mål om å redusere liggetiden på sykehus. Det er ulikheter i antall liggedøgn for medisinske ø-hjelpsinnleggelser for små og større kommuner, og størst forskjeller for eldre over 90 år. Kommunegruppen med flest liggedøgn hadde 2,5 ganger flere liggedager enn kommunegruppen med færrest liggedøgn.
Sett i sammenheng med det kommunale tjenestetilbudet har de minste kommunene samlet sett flest mottakere per innbygger av både helsehjelp i hjemmet og langtidsopphold i institusjon, og færrest liggedøgn på sykehus for begge aldersgruppene.
2.5 Morgendagens eldre og framtidas helse- og omsorgstjenester
2.5.1 Demografiske endringer
Demografisk sett er Norge ett av de landene i Europa som vil ha de minst dramatiske endringene i alderssammensetningen i befolkningen. Dette skyldes delvis at vi allerede har gjennomgått slike endringer, og delvis at vi har hatt noe høyere fødselstall.
En million eldre 67 år+ om ti år
Folketallet i Norge ble i forrige århundre mer enn fordoblet, fra 2,2 mill. i 1900 til 4,5 mill. i 2000. I følge Statistisk sentralbyrås befolkningsframskrivinger kan folketallet fortsette å stige jevnt til 5,9 mill. i 2030 og 6,7 mill. i 2050.
Antall personer over 67 år vil nesten fordobles fra 2000 til 2050. Antall personer 80 år og eldre kan komme til å øke fra 190 000 i 2000 til i overkant 350 000 i 2030 og nesten 590 000 i 2050.
Nå er det de yngste eldre som øker
Norge er midt i en periode der det er tallet på de yngste eldre som vokser i befolkningen. Mens aldersgruppen 67–79 år vokste med 14 prosent fra 2012 til 2016, gikk tallet på eldre 80–89 år ned med vel 2 prosent Samtidig ble det 9 prosent flere eldre over 90 år.
Dette er en særlig utfordring for kapasiteten i hjemmetjenester og lettere helse- og omsorgstilbud. Etter hvert som de store kullene blir 80 og 90 år forskyves også veksten i antall eldre, med en sterk økning i gruppen 80–89 år i slutten av 2020-årene og i gruppen 90 år og eldre i 2030-årene. Økningen blant de aller eldste vil da komme til å stille krav til videre utbygging av tilbudet til de som har det største tjenestebehovet. Figur 2.7 viser nasjonale tall, men det vil være store variasjoner mellom kommunene og regionene i Norge.

Figur 2.7 Antall personer i aldersgruppen 67 år og eldre 1950–2050
Kilde: Statistisk sentralbyrå 2016. Middelalternativet (MMMM) i befolkningsframskrivningene.
Den største utfordringen er regional
Et viktig budskap fra Statistisk sentralbyrås regionale framskrivninger er at økningen i antall eldre vil bli svært ujevnt fordelt over kommunene på grunn av store geografiske forskjellene i befolkningens aldring (15). Dette vil kanskje vise seg å være den største demografiske utfordringen Norge vil stå overfor.

Figur 2.8 Prosentvis årlig endring i antall personer 67 år og over i perioden 2000–2050
Kilde: Statistisk sentralbyrå 2016. Middelalternativet (MMMM) i befolkningsframskrivningene.
Alderssammensetning og aldersbæreevne
Aldersbæreevnen viser forholdet mellom den yrkesaktive befolkningen og den eldre delen av befolkningen, og er viktig for framtidas økonomiske bæreevne og for velferdstilbud og helse- og omsorgstjenester. I 2000 var det 4,7 personer i yrkesaktiv alder per eldre, mens koeffisienten for aldersbæreevne reduseres til 3,6 i 2030 og 2,9 i 2050. På regionalt nivå opplever flere distriktskommuner allerede en svakere aldersbæreevne. Nedgangen i andel personer i yrkesaktiv alder i forhold til andel eldre, vil trolig bli en utfordring både for personellsituasjonen i helse- og omsorgssektoren og for verdiskaping og velferdsutvikling.

Figur 2.9 Andel personer 80 år og over i kommunene i 2016 og 2040 i prosent
Kilde: Statistisk sentralbyrå 2016. Middelalternativet (MMMM) i befolkningsframskrivningene.
I tillegg til den økonomiske belastningen det innebærer å få flere brukere av helse- og omsorgstjenester, kan flere kommuner få problemer med å rekruttere arbeidskraft til helse- og omsorgssektoren (15). Samtidig viser utviklingen i sysselsetting blant eldre at det er en tendens til at flere velger å stå lenger i jobb. Det kan avhjelpe situasjonen noe (59).
Omsorgsgivere i familienettverket
Endringer i befolkningens alderssammensetning har betydning for hvor mange familieomsorgsgivere de aller eldste kan støtte seg på, og vil kunne påvirke framtidige familieomsorgsmønstre.
FNs familieomsorgskoeffisient, eller forholdet mellom antall personer over 85 år og antall personer i alderen 50–66 år, er et demografisk uttrykk for potensiell omsorgsevne.
Familieomsorgskoeffisienten faller fra 9,3 i 2018 til 4,3 i 2050. Den kan gi et noe forenklet bilde av utviklingen framover, fordi det er flere utviklingstrekk enn alderssammensetningen som har betydning for potensiell omsorgsyting i familien, og fordi kulturelle endringer også påvirker omsorgsyting. I Norge har familieomsorgen vist seg å være stabil i omfang de siste 20–30 år (38; 60). Det kan synes som om familie og offentlig omsorg utfyller hverandre, gitt visse vilkår for dette. Familien kan stille opp om de slipper å måtte ta hele ansvaret.

Figur 2.10 Antall personer i yrkesaktiv alder (16–66 år) per antall eldre i gruppen 67 år og mer (Koeffisienten for aldersbæreevne) 2000–2050
Kilde: Statistisk sentralbyrå 2016. Middelalternativet (MMMM) i befolkningsframskrivningene.
Egne ressurser
I følge Statistisk sentralbyrå vil framtidas eldre trolig være annerledes sammensatt enn dagens eldre når det gjelder viktige kjennetegn med betydning for ressurssituasjon, helse og funksjonsevne. Framtidas eldre har høyere utdanning, en mer fordelaktig økonomisk situasjon, bedre boforhold og færre vil bo alene. Forskning og statistikk på eldres helse og sykelighet de siste årene viser at eldre ikke nødvendigvis har fått færre år med sykdom enn før – kanskje snarere flere. Likevel ser det ut til at de klarer seg bedre med disse sykdommene enn tidligere, og er bedre i stand til å håndtere utfordringer i hverdagen (15).

Figur 2.11 Antall personer i aldersgruppen 50–66 år per person i aldergruppen 85 år og over (Familieomsorgskoeffisienten) 2000–2050
Kilde: Statistisk sentralbyrå 2016. Middelalternativet (MMMM) i befolkningsframskrivningene.
2.5.2 Framskrivninger av de kommunale omsorgstjenestene
Statistisk sentralbyrås framskrivninger av mottakere og behovet for personell og heldøgns omsorgsplasser i omsorgstjenestene fram til 2060, bygger på forutsetninger om noen av de viktigste drivkreftene for etterspørselen etter omsorgstjenester: demografi, sykelighet, omfang av familieomsorg, standard på tjenestene og produktiviteten (61).
Ulike kombinasjoner av forutsetninger spenner ut et relativt stort variasjonsområde for etterspørselen etter omsorgstjenester, behovet for arbeidsinnsats og heldøgns omsorgsplasser fram mot 2060.
Referansebanen bygger på følgende forutsetninger:
Middelalternativet (MMMM) i Statistisk sentralbyrås siste framskrivninger fra 2016
Konstant standard og produktivitet på 2016-nivå
Utsatt sykelighet, der sykelighet reduseres i takt med økende levealder
Uendret pårørendeomsorg der omfanget holder seg konstant på 2014-nivå
Det vil alltid være betydelig usikkerhet knyttet til slike tallmessige framskrivninger. Det foreligger lite forskning på trendene i behovet for omsorgstjenester som framskrivningene kan basere seg på. Det er i tillegg viktig å understreke at framskrivningene ikke har tatt hensyn til virkningene av de strategiene og tiltakene regjeringen har utformet for å forebygge eller redusere veksten av omsorgsbehovet i framtida. Framskrivningene er derfor ikke ment som et forsøk på å forutsi framtida, men som illustrasjoner til debatten om hva slags framtid vi kan skape, og hvilke forutsetninger det er viktig å påvirke.

Figur 2.12 Framskrivning av mottakere av omsorgstjenester fram til 2060. Per 1000 personer.
Kilde: Statistisk sentralbyrå (61)

Figur 2.13 Framskrivninger av årsverk i omsorgstjenestene til 2060. Per 1000 årsverk.
Kilde: Statistisk sentralbyrå (61)
Mottakere av omsorgstjenester
Med de forutsetninger som er lagt inn i referansebanen, kan antall mottakere av omsorgstjenester øke med nærmere 25 prosent eller om lag 60 000 mottakere fram til 2030, og i overkant av 80 prosent fram til 2060. Denne veksten kan bli vesentlig høyere dersom en eller flere av følgende utviklingstrekk slår til i stedet for forutsetningene i referansebanen:
levealderen øker mer enn i referansebanen
tjenestestandarden heves fra dagens nivå
uendret helsetilstand for gitt alder og kjønn
redusert pårørendeomsorg
På den annen side kan man heller ikke utelukke at antall brukere vil endres lite fra dagens nivå (61). Det kan skje gjennom en kombinasjon av vekst i produktiviteten og familieomsorgen, samtidig som helsetilstanden bedres og levealderen øker mindre enn i referansebanen.
Personellbehov
Referansebanen gir en svært nøktern framskrivning av framtidig personellbehov, der antall årsverk i omsorgssektoren kan øke med nærmere 20 prosent eller om lag 27 000 årsverk fram til 2030, og i overkant av 75 prosent fram til 2060. Denne økningen vil være mindre hvis levealderen øker i henhold til lavalternativet, hvis produktiviteten øker med 0,5 prosent per år, eller hvis familieomsorgen beholder sin andel av den samlede årsverksinnsatsen.
På den annen side vil en standardheving alene på bare 1 prosent per år, bringe årsverksbehovet opp i 428 000 i 2060. Om vi ikke ser en bedring av helsetilstanden, vil det også ha en sterk effekt på bemanningsbehovet. Det samme kan skje om levealdersøkningen forsterkes, eller pårørendeomsorgen reduseres.
Statistisk sentralbyrå har ikke gjort noe forsøk på å vurdere sannsynligheten for de ulike framskrivningene. Statistisk sentralbyrås vurdering er likevel at det er mer sannsynlig at referansebanen undervurderer veksten i etterspørselen etter arbeidskraft (61), først og fremst fordi det kanskje er lite realistisk å unngå standardheving av disse tjenestene i årene som kommer.
Behov for heldøgns omsorgsplasser
Av referansebanen framgår det at summen av omsorgsboliger og institusjonsplasser for beboere med behov for heldøgns tjenestetilbud, vil kunne øke med nærmere 20 prosent eller om lag 13 000 plasser fram til 2030, og i overkant av 90 prosent fram til 2060. Økningen blir vesentlig raskere dersom helsetilstanden ikke forbedres fra dagens nivå, hvis standarden heves og hvis levealdersøkningen blir som i høyalternativet.

Figur 2.14 Framskrivninger av heldøgns omsorgsplasser til 2060. Per 1000 plasser.
Kilde: Statistisk sentralbyrå (61)
2.5.3 Framskrivninger av samlet behov for sysselsatte i helse og omsorg
I 2016 sto helse- og omsorgssektoren for om lag 21 prosent av sysselsettingen i Norge. Samfunnsøkonomisk Analyse har i en rapport sammenstilt ulike framskrivninger av sysselsettingsbehovet i helse- og omsorgssektoren fram mot 2035 og antyder en behovsvekst på om lag 75 prosent eller fra 400 000 til om lag 700 000 personer i løpet av 20 år. Analysen viser at dersom det legges til grunn at helse- og omsorgssektoren i stor skala tar i bruk teknologiske løsninger, vil dette trolig innebære en noe lavere samlet etterspørselsvekst etter sysselsatte, men desto høyere etterspørsel etter helsepersonell med høy utdanning (62).
I en analyse utført for Helsedirektoratet (63) har samme miljø vurdert etterspørselen etter sysselsatte innen helse- og omsorgsyrker fram mot 2040 i fire ulike scenarier, med bakgrunn i tall fra framskrivninger gjort av SSB (64). I det ene fordobles sysselsettingsbehovet fram mot 2040, og de ulike scenariene varierer fra om lag 700 000 til 900 000 sysselsatte i 2040.
Veksten er sterkest når helse- og omsorgssektoren er prioritert på bekostning av andre offentlige tjenester og privat næringsliv. Lavere vekst er det der veksten vil komme fra privat næringsliv som tilbyr private helse- og omsorgstjenester nasjonalt og for eksport. Samlet sett gir disse scenariene en lavere etterspørsel, «siden ikke alle vil ha råd til å kjøpe private helse- og omsorgstjenester, og som følge av at privat sektor typisk har et større insentiv til å drive fram mer arbeidsbesparende løsninger. Resultatet er høyere akademikerandel».
Implementering av nye teknologiske løsninger er antatt å ha betydning for endringer i standarden og produktiviteten på tjenestene. Scenarioanalysene viser at det er all grunn til å tro at det er mulig å løse noen av dagens helse- og omsorgsoppgaver med langt mindre menneskelig rutinearbeid. Det er imidlertid usikkert i hvilken grad arbeidsbesparende og velferdsfremmende teknologiske løsninger vil bli tatt i bruk (62).
Kompetansebehovsutvalget, som ble oppnevnt for å gi en best mulig faglig vurdering av Norges kompetansebehov konkluderer i sin første rapport (65) blant annet med at
«Den demografiske utviklingen innebærer at det blir store behov innen helse- og omsorgssektoren, selv om teknologiske framskritt og organisatoriske endringer kan bidra til å dempe etterspørselsveksten noe.»
Utfordringer – men også muligheter
Alle disse framskrivningene viser at helse- og omsorgssektoren uansett vil stå overfor betydelige kapasitetsmessige utfordringer i tiårene som kommer, og at disse utfordringene vil være ulikt fordelt regionalt og på kommunenivå. De synliggjør imidlertid også en bredde av påvirkbare forutsetninger og muligheter, som inviterer til å ta grep som nyanserer og reduserer konsekvensene av rene demografiske framskrivninger:
Nye generasjoner eldre har andre ressurser enn tidligere eldregenerasjoner å møte alderdommen med, og må utfordres til å bruke dem til å planlegge og mestre egen tilværelse og ha et aktivt liv i fellesskap med andre
Det vil åpenbart være klokt å støtte og ta godt vare på pårørende som påtar seg omsorgsoppgaver, og legge forholdene godt til rette for samarbeid med lokalsamfunn og frivillig sektor
I helse- og omsorgssektoren ligger det store muligheter i å utvide fagkompetansen, ta i bruk nye metoder, ny logistikk, alternative arbeidsordninger, velferdsteknologi, nye boformer og nye innovative løsninger, framfor rene effektiviseringstiltak som reduserer tjenestetilbudet til den enkelte og fører til at ansatte må løpe enda fortere i korridoren
2.6 Pårørendeomsorg – og omsorg for pårørende
Den frivillige og i hovedsak familiebaserte omsorgen, er nesten på størrelse med den kommunale omsorgstjenesten. En av fem eldre som bodde hjemme i 2008 fikk regelmessig hjelp fra slekt, venner eller naboer. Et forsiktig anslag med utgangspunkt i Levekårsundersøkelsen fra 2008 viser at det ble utført nesten 100 000 årsverk i ulønnet omsorgsarbeid til syke, eldre og funksjonshemmede i og utenfor husholdningen (66).
Det er ingen selvfølge at dette vil vare i tiårene som kommer. Snarere taler både endringer i befolkningens alderssammensetning, familieforhold og bosettingsstruktur for at familiens omsorgsevne kan bli svekket. Dette er en av de mest krevende utfordringene vi står overfor på omsorgsfeltet. Det er derfor viktig å støtte og avlaste pårørende og legge til rette for familiens mulighet til å kombinere yrkesaktivitet med omsorg for sine nære.
Pårørende er en uvurderlig ressurs, både for sine nærmeste og for helse- og omsorgstjenesten. Den er også en fornybar ressurs om den blir tatt godt vare på.
Pårørende kan være både livspartner/ektefelle, barn og barnebarn, venner, kollegaer og andre nærpersoner. I tillegg til å utføre omsorgsoppgaver, tar mange pårørende en aktiv rolle som koordinator for sine nærmeste. De følger med på tjenestetilbudet som gis til sine nærmeste, går i dialog med kommunen og andre tjenesteytere, og hjelper sine nærmeste å klage dersom de opplever tjenestetilbudet som utilstrekkelig. Mange pårørende fungerer som koordinator og omsorgsytere over mange år. I følge Pårørendealliansen er nær en fjerdedel aktive pårørende i 15 år eller mer.
Boks 2.1 Pårørendealliansen
Pårørendealliansen er en frittstående paraplyorganisasjon som har som mål å synliggjøre pårørende og arbeide for å forbedre deres vilkår og rettigheter, uavhengig av hvem man er pårørende til. Organisasjonen arbeider blant annet med å finne løsninger som kan gjøre pårørendes hverdag enklere, og ønsker å være en aktiv pådriver i utformingen av en pårørendepolitikk i Norge som sidestiller alle pårørendegrupper. Organisasjonen står også bak en større pårørendeundersøkelse som kan besvares via organisasjonens nettside.
Kilde: https://parorendealliansen.no/
Det er kulturelle forskjeller i hvordan og i hvilken utstrekning pårørende yter omsorg. Blant enkelte innvandrergrupper er omsorg for foreldre og nære familiemedlemmer en selvfølgelighet. Mange innvandrere kommer fra samfunn hvor familiestrukturer, bånd og forventninger om omsorg fra familien i alderdommen kan være sterkere enn hos mange eldre i majoritetsbefolkningen. En undersøkelse fra 2007 viser samtidig at 54 prosent av den voksne befolkningen i Norge mener barn bør ta ansvar for omsorg når foreldrene trenger det, mens 14 prosent mener barn bør ha foreldrene boende hos seg når foreldrene ikke kan ta vare på seg selv. Samtidig mener drøyt 70 prosent at omsorg er en oppgave som bør utføres av samfunnet (66).
Samfunnet har endret seg over tid og utviklet større aksept for ulike familie- og samlivsformer. Det innebærer også at tjenestene framover, i større grad enn tidligere, vil møte brukere og pårørende som lever eller har levd i likekjønnede parforhold. Høyere skilsmisserater og nye familiekonstellasjoner innebærer også at tjenestene må forholde seg til et mer komplekst nettverk av pårørende rundt den enkelte bruker.
Samfunnets omsorgstilbud ville trolig bryte sammen om den uformelle omsorgen forsvant eller ble kraftig redusert. Flere utredninger og meldinger viser til at det er viktig at omsorgen som ytes av pårørende opprettholdes på dagens nivå. Samtidig vet vi at pårørende som yter omsorg er mer utsatt for fysiske og psykiske plager enn befolkningen for øvrig, noe som kan tilskrives belastningen omsorgsarbeidet medfører. Fordelingen av arbeidsbyrden mellom offentlig omsorg og pårørende endrer seg dramatisk i overgangen mellom eget hjem og sykehjem. Innsatsen fra pårørende kan være så omfattende at den går på helsa løs før innleggelse, mens den av ulike grunner nesten blir fraværende i sykehjemmet når kommunen overtar døgnansvaret (67; 68; 69). En jevnere ressursfordeling mellom offentlig omsorg og pårørendes innsats før og etter flytting, er derfor et tema for denne meldinga, jf. kapittel 8. Mulighet for fortsatt deltakelse i arbeids- og samfunnsliv kan motvirke de negative effektene av omsorgsarbeidet, og det blir viktig å sikre ordninger hvor pårørendes ønske om og mulighet til å bidra forvaltes på en slik måte at det ikke skapes nye helseutfordringer i form av utbrente og deltidsarbeidende pårørende. Pårørende er en fornybar ressurs, forutsatt at vi lykkes med en bærekraftig ressursutnyttelse i tråd med den eldre og de pårørendes ønsker og behov.
2.7 Sivilsamfunn og frivillighet
I et velferdssamfunn er det offentlige ansvaret for helse- og omsorgstilbudet nedfelt i helse- og omsorgslovgivningen. Det betyr ikke at alle oppgaver kan løses av helse- og omsorgstjenestene. Kommunen er ikke bare en forvaltning, den er også et lokalsamfunn med familier, sosiale nettverk, organisasjoner, bedrifter og tiltak. For å skape et omsorgsfullt samfunn, er alle involvert i denne oppgaven. Nye innovative løsninger finner vi først og fremst i mellomrommene og samspillet mellom alle samfunnets ulike omsorgsaktører.
Norge er et land med et godt utbygd sivilsamfunn, og i europeisk målestokk skiller Norge seg ut med en meget høy grad av organisasjonstilhørighet (70). Frivilligheten forandrer samfunnet gjennom sine initiativ og sin rolle som fellesskapsbygger og identitetsskaper. Mange opplever å bli integrert og få sin sosiale tilhørighet gjennom frivillig sektor. Frivilligheten har en svært viktig plass i samfunnslivet (71; 72). Dette gjelder særlig i kultur- og idrettssektoren, men også i helse- og omsorgssektoren.
Satellittregnskapet for ideelle og frivillige organisasjoner (2013) indikerer at det frivillige og ideelle arbeidet i Norge utgjorde nærmere 148 000 årsverk i 2014. Den samme statistikken sier at det er om lag 100 000 ulike lag og foreninger i Norge. 79 prosent av befolkningen er medlem av en eller flere frivillige organisasjoner (73).
Over halvparten av alt frivillig arbeid legges ned i kultur- og fritidsorganisasjoner, inkludert idrett. En mindre del går til omsorgssektoren, der frivillige organisasjoner bidrar med mellom 5 000 og 10 000 årsverk. Rundt 75 prosent av de frivillige bak denne innsatsen er over 50 år. Mange fra minoritetsbefolkningen deltar med frivillig innsats. De engasjerer seg mindre i kultur- og fritidssektoren, men er mer aktive innen velferd, rettighetsarbeid og religiøse organisasjoner (16).
Frivillig innsats utenom de frivillige organisasjonene er i vekst (74). I nordisk sammenheng skiller Norge seg ut ved at den mer prosjektorienterte frivilligheten etter hvert har fått større plass, på bekostning av den tradisjonelle som er knyttet til langvarig medlemskap i en organisasjon (75).
Ser vi historisk på dette, finner vi at frivillighet i omsorgssektoren har vært mindre omfattende i Norge enn i andre deler av Europa. Dette skyldes trolig tanken bak utbyggingen av det skandinaviske velferdssamfunnet (72; 76; 77). Frivillig innsats forstås som et supplement til den offentlige velferden. Erfaringer fra de nordiske landene viser at en relativt omfattende offentlig organisert og finansiert omsorg ikke utkonkurrerer frivillighet. Tvert imot kan erfaringene tyde på at redusert offentlig omsorg også medfører redusert frivillig innsats. Frivilligheten tilfører samfunnet store økonomiske verdier. En gjennomtenkt og kompetent organisering er en av suksessfaktorene for å sikre økt frivillighet i omsorgstjenesten.
En undersøkelse gjennomført av KS viser at det er et stort omfang av samarbeid mellom kommunen og frivillige organisasjoner innenfor kommunale tjenesteområder. Det er imidlertid bare 20 prosent av kommunene som har utviklet en lokal frivillighetspolitikk. Et stort flertall mener at det vil være behov for tettere samarbeid med frivillig sektor i framtida (78). En studie viser også at samarbeid med frivillige har betydning for kvaliteten i eldreomsorgen (79).
2.8 Uønsket variasjon eller nødvendig mangfold
Det er ikke vanskelig å finne eksempler på variasjoner i helse- og omsorgstjenestetilbudet, både mellom sykehus, kommuner, internt i kommunene og mellom ulike brukergrupper. Mange av disse variasjonene avspeiler et mangfold som må være til stede i et land som Norge, og for tjenestetilbud til mennesker med svært ulike behov. Noen av dem kan imidlertid også være det en kan kalle uønskede variasjoner, spesielt om de bryter med forsvarlighetskravet i lovgivningen.
I denne meldingen har vi valgt å sette fokus på tre områder, der data tyder på at det foreligger store ulikheter, og forsøke å finne ut om slike variasjoner har rimelige forklaringer, eller om de representerer en variasjon som kan være til ugunst for eldre tjenestemottakere:
Ulikhet i tjenestetilbudet til yngre og eldre tjenestemottakere
Ulikhet i kommunal tjenesteprofil sykehjem/hjemmetjenester
Variasjon i reinnleggelser av eldre i sykehus
Generelt om kommunal variasjon
Kommunenes stilling som selvstendig rettssubjekt gir dem stor grad av lokalt selvstyre og handlefrihet. Det er en målsetting at kommunale helse- og omsorgstjenester skal tilpasses lokale behov og prioriteringer. Dette innebærer at ikke all variasjon mellom kommunene kan regnes som uønsket, og at lokal kunnskap ofte er en forutsetning for å tolke påvist variasjon.
På den annen side definerer lov om kommunale helse- og omsorgstjenester skranker for det lokale handlingsrommet ved at alle innbyggere har rett til nødvendige og forsvarlige tjenester. Forskning, fagkunnskap og verdier gir dessuten en retningsgivende norm for hva som er god kvalitet, som i en del tilfeller er fastsatt i faglige retningslinjer og veiledere. Ut fra dette er det ikke ønskelig med stor variasjon mellom kommuner i kvaliteten i tjenestene.
Enkelte grunnleggende egenskaper ved kommunale helse- og omsorgstjenester bidrar til at variasjon oppstår. Primærhelsetjenestens oppgave er blant annet å motta pasienter i første hånd, til forskjell fra pasienter som mottas via henvisning til spesialisthelsetjenesten. Det finnes med andre ord en spennvidde som kan gå fra helt uproblematiske til akutte, livstruende tilstander. Mange av de som behandles i kommunene har dessuten uavklarte eller sammensatte tilstander, der kunnskapsgrunnlaget for hva som er riktig behandling er mye svakere enn de langt mer definerte tilstandene som behandles i spesialisthelsetjenesten. Dette tilsier større grad av variasjon enn i spesialisthelsetjenesten.
2.8.1 Ulikhet i tjenestetilbud til yngre og eldre
Den sterke veksten i yngre brukere av hjemmetjenester, er et av de tydeligste utviklingstrekkene i de kommunale helse- og omsorgstjenestene de siste tiårene. Mens sykehjem og hjemmetjenester for 30 år siden i hovedsak var eldreomsorg, var nær 40 prosent av de vel 355 000 som mottok helse- og omsorgstjenester gjennom året i 2016 under 67 år (80).

Figur 2.15 Antall mottakere av omsorgstjenester etter alder 1998–2017
1 Mottakere er her beboere i institusjoner for eldre og funksjonshemmede og mottakere av hjemmesykepleie og/eller praktisk bistand.
2 Fram til 2006 ble tallet på mottakere innhentet per summariske skjema. Fra og med 2007 er data hentet fra IPLOS-registeret . Tall fra 2007 og senere lar seg derfor ikke uten videre sammenligne med tidligere år.
Kilde: Statistikkbanken / Statistisk Sentralbyrå
Dette er i hovedsak et resultat av statlige reformer og endringer i oppgavefordeling mellom spesialisthelsetjeneste og kommune som har kommet i kjølvannet av reformen for mennesker med utviklingshemming, opptrappingsplan for psykisk helse og til sist samhandlingsreformen.
Veksten i nye yngre brukergrupper har reist spørsmålet om denne utviklingen kan ha skjedd på bekostning av de eldre, og om det er ulikhet i tjenestenivå for eldre og yngre mottakere av kommunale helse- og omsorgstjenester, til tross for at tjenestetilbudet reguleres i samme lovgivning. Statistisk sentralbyrås Statistiske Analyser om eldres bruk av helse- og omsorgstjenester spør om eldre får mindre enn før, og viser til at eldres andel av utgiftene både til pleie og omsorg og somatiske tjenester i sykehus gikk betydelig ned i perioden 1998–2011 (81).
I flere forskningsrapporter blir det hevdet at yngre brukeres behov fortrenger eldres tjenestetilbud og skaper prioriteringsutfordringer:
«Et av hovedfunnene er at kommuner som opplever økt press fra yngre brukere av hjemmetjenester, reduserer det institusjonsbaserte tilbudet til eldre. Reduksjonen kompenseres ikke gjennom økt satsing på hjemmetjenester til eldre.» (82)
Flere forskere har sett nærmere på dette, delvis på oppdrag fra Helse- og omsorgsdepartementet, og spør blant annet om det delvis er etablert forskjellige omsorgsregimer for yngre versus eldre brukere (83).
I en rapport som stiller spørsmålet om yngre og eldre brukere av hjemmetjenesten har ulike behov eller utsettes for forskjellsbehandling, blir det konkludert med at alder utgjør en uuttalt norm og blir lagt til grunn for vurdering av bistandsbehov (84). Dette blir nyansert i en kvantitativ studie som legger større vekt på helsemessige årsaker til variasjon (85).
Flere av rapportene som har framhevet de store forskjellene i tjenestetilbud til eldre og yngre brukere av hjemmetjenester, bygger på gjennomsnittstall for ressurstildeling til ulike aldersgrupper. Nærmere analyser av Iplos-data viser at den høye gjennomsnittlige bruken av hjemmetjenester i aldersgruppen 0–66 år i hovedsak skyldes de av brukerne som kommer inn under den statlige toppfinansieringsordningen for ressurskrevende tjenester, mens de øvrige brukerne med omfattende bistandsbehov i denne aldersgruppen mottar om lag det samme som brukere i aldersgruppen 67 år og eldre med omfattende bistandsbehov (86; 87):
«For øvrige er det egentlig svært små forskjeller mellom samtlige brukere av heimebaserte tjenester under og over 67 år når vi holder utenfor de 5.700 brukerne (eller 3,3 pst) brukere med omfattende bistandsbehov under Toppfinansieringsordningen.» (87)
De betydelige forskjellene i gjennomsnittlig hjemmetjenestetilbud til yngre og eldre brukere er altså knyttet til finansieringsordninger som er begrenset til tjenestemottakere under 67 år. Det gjelder både brukerstyrt personlig assistanse (BPA) og tilskuddsordningen til ressurskrevende tjenester, som i budsjettet for 2018 har en overslagsbevilling på over 9,6 mrd. kroner. Personer over 67 år med store bistandsbehov omfattes i dag ikke av disse ordningene.
Til tross for at eldre og yngre brukere mottar tjenester etter samme lovgivning, som ikke gjør forskjell på alder, er det variasjoner i tjenestetilbudet som utfordrer den kommunale prioriteringen av ressurser, dels fordi:
alder ser ut til å være en faktor som blir lagt til grunn i vurdering av behov i saksbehandling ved tildeling av tjenester
statlige finansieringsordninger med aldersgrensebestemmelser ser ut til å fungere slik at yngre og eldre med store bistandsbehov ikke blir behandlet likt
Det er derfor grunn til å se nærmere på utilsiktede virkninger av aldersbegrensninger i enkelte finansieringsordninger. Samtidig må den lokale saksbehandlingen være basert på at det er likhet for loven både for gammel og ung, og at det må være det faktiske behovet til den enkelte som legges til grunn ved tildeling av tjenester, og ikke alder.
2.8.2 Ulik tjenesteprofil
Norske kommuner bruker ressursene til helse- og omsorgstjenester forskjellig. Av de ressursene som går til omsorgstjenestene i kommunene, prioriterer mange kommuner sykehjem. Andre prioriterer helse- og omsorgstjenester til hjemmeboende, og midler til aktivisering. Variasjonen i tjenesteprofil mellom kommunene kan illustreres i utgiftsfordeling på hjemmetjenester, aktivitet og institusjon:

Figur 2.16 Variasjon i brutto driftsutgifter fordelt på institusjon, hjemmetjenester og aktivisering i landets kommuner 2017
Kilde: Statistisk Sentralbyrå, Statistikkbanken, KOSTRA
Når det gjelder variasjon i tjenesteprofil, går det i Samdatarapporten for 2016 fram at:
De største kommunene har et lavere nivå av helsetjenester i hjemmet for eldre innbyggere enn små og mellomstore kommuner, og et høyere nivå av langtidsopphold på institusjon
Det er høyere dekningsrate for helsetjenester i hjemmet i små kommuner enn i de store kommunene
Kommuner som relativt sett har et lavt nivå av både helsetjenester i hjemmet og institusjonstjenester til eldre tenderer til å ha et høyere nivå av liggedager på sykehus for utskrivningsklare pasienter enn andre kommuner
Størst variasjon i kommunale helse- og omsorgstjenester finner vi for rehabilitering i og utenfor institusjon, tildeling av individuell plan og bruk av fysioterapeuter
Det er store variasjoner i dagtilbudet som er en av tjenestene med størst variasjon innenfor omsorgstjenestene
Over mange år har vi sett en generell utvikling der ressursene til institusjonsomsorg er omtrent konstant, mens vi har en klar vekst i andelen ressurser til hjemmetjenester, omsorgsboliger og aktivitetstilbud. Dette kan ha sammenheng med mange forhold:

Figur 2.17 Variasjon i timetall og ressursbruk i sykehjem i Trondheim kommune.
Variation in individual care. Mean and 95 % confidence interval for each nursing home, Total average=14.8
Kilde: Døhl, Øystein; Helge Garåsen, Jorid Kalseth and Jon Magnussen (2014)
Den sterke veksten i tallet på yngre tjenestemottakere, har bidratt til veksten i utbyggingen av omsorgsboliger og hjemmetjenester. Det har gjennom flere tiår vært nasjonal politikk å gi de unge bo- og tjenestetilbud utenfor institusjon. Alderssammensetningen i befolkningen i den enkelte kommune vil derfor også avspeiles i kommunens tjenesteprofil
Samtidig har kommunene gått i noe ulik retning på eldreomsorgens område. Flere kommuner har valgt å bygge omsorgsboliger i stedet for sykehjem, eller omgjort institusjonene til omsorgsboliger, og organisert tjenestetilbudet som en del av hjemmetjenesten. Enkelte undersøkelser kan tyde på at dette gir en mer effektiv utnyttelse av økonomiske og faglige ressurser og et bedre samlet tjenestetilbud (88)
Statistikken skjuler ellers at det mer enn før er uklare grenser mellom hva som kan regnes som helse- og omsorgstjenestetilbud i institusjon og i omsorgsbolig eller eget hjem. På mange måter handler det om hvordan tjenestetilbudet er organisert, og etter hvert mindre om tjenestetilbudets omfang, innhold og kvalitet. Om en vil danne seg et bilde av de reelle variasjonene mellom kommunene, er det derfor avgjørende å se på og sammenligne det samlede tjenestetilbudet
Et prosjekt utført for KS Storbynettverk (88) har forsøkt å identifisere faktorer knyttet til organisering, ledelse og kultur som kan forklare de store forskjellene i ressursbruk mellom de fem største byene i Norge: Oslo, Bergen, Trondheim, Stavanger og Kristiansand. Et hovedfunn fra dette arbeidet er at forskjeller i tjenesteprofil som ser ut til å forklare forskjeller i ressursbruk:
«Våre funn tyder på at høy andel hjemmetjenester og lav andel institusjonstjenester bidrar til lavere ressursbruk. Dette henger naturligvis sammen med at institusjonstjenester generelt sett genererer høyere ressursbruk enn hjemmebaserte tjenester. Dette bildet er særlig tydelig for kommunene Kristiansand, som har lavest ressursbruk, og Stavanger, som har høyest ressursbruk.»
Sykehjem er heller ikke et entydig begrep. En undersøkelse (67) viser stor variasjonen i antall timer individuell hjelp ved sykehjem i Trondheim kommune. Timetallet varierer fra 7 timer pr uke til nesten 35 timer per uke. Variasjonen er også stor innenfor den enkelte institusjon.
En sykehjemsplass er altså ikke en sykehjemsplass i den forstand at det er et noenlunde likt pakketilbud til den enkelte. Sykehjemmene brukes til mange ulike formål og utfra lokale forhold og behov. Dette kan også illustreres ved det store spennet i gjennomsnittlige kostnader pr plass fra kommune til kommune. Om vi ser på 95 prosent av kommunene, varierer den gjennomsnittlige kostnad per sykehjemsplass fra 750 000 og 1 450 000 kroner per år.
De observerte variasjonene i tjenesteprofil kan altså både være begrunnet med de mange brukerens ulike behov eller avspeile noe av det mangfoldet som må være til stede i et land som Norge. De kan også være uttrykk for lokale politiske prioriteringer, preferanser og ønsker, og være tilpasset særlige lokale forhold og behov. Det er først når tjenestetilbudet bryter med forsvarlighetskravet i helse- og omsorgstjenestelovgivningen og god faglig praksis, det er sterke grunner til å bruke variasjon som utgangspunkt for inngrep fra statlige myndigheter.
Variasjonene i tjenesteprofil er imidlertid svært store. I tillegg til forsvarlighetskravet, bør derfor både kommuner og tilsynsmyndigheter legge vekt på hva som er god faglig standard og vurdere hvordan de samlede ressursene best kan brukes til å skape et best mulig tjenestetilbud. Det innebærer et løpende kvalitetsutviklingsarbeid, der sammenlignende analyser mellom kommunene kan benyttes til å vurdere hva som er godt begrunnede ulikheter og hva som anses å være uønskede variasjoner. Det er grunn til å tro at et slikt arbeid vil redusere variasjonene.
2.8.3 Reinnleggelser av eldre i sykehus
I 2016 ble totalt 15,9 prosent av pasienter som er 67 år eller eldre innlagt på nytt innen 30 dager etter et sykehusopphold. Om lag 73 000 primærinnleggelser i sykehus ble inkludert i beregningene. Pasienter med astma, kols, eller hjertesvikt har størst sannsynlighet for reinnleggelse. Reinnleggelse defineres som akutt innleggelse av pasienter som er 67 år og eldre innen 30 dager etter primæropphold i sykehus, og er en nasjonal kvalitetsindikator.
Analyser foretatt av Folkehelseinstituttet (89) av data fra 2012–2016 viser at forekomsten av reinnleggelser varierte betydelig både mellom kommunene og mellom helseforetakene.
Det er flest innleggelser på mandager (19,2 prosent), mens det er flest utskrivninger på fredager (22,1 prosent). Pasienter som ble lagt inn i helgen, hadde større sannsynlighet for reinnleggelse enn pasienter som ble lagt inn i løpet av arbeidsuken. På den annen side var sannsynligheten for å bli reinnlagt lavere for pasienter som ble skrevet ut i løpet av helgen.
Sannsynlighet for reinnleggelse var i stor grad avhengig av hvilken diagnosegruppe pasienten tilhørte. Lavest sannsynlighet for reinnleggelse har pasienter som hadde vært lagt inn med brudd. Dette var også den største pasientgruppen. Høyest var den for pasienter som hadde vært innlagt med astma/kols.
Analysen fra Folkehelseinstituttet viser en marginal, men signifikant økning i reinnleggelse fra 2012 til 2016. Folkehelseinstituttet (89) peker på at faktorer som geografiske forskjeller, kommunestørrelse, bosetning og avstand til nærmeste sykehus kan ha betydning for hvorvidt pasienter oftere legges inn og reinnlegges i spesialisthelsetjenesten. I tillegg kan sosiale forskjeller, sivilstand og om pasienten bor alene eller sammen med noen påvirke sannsynligheten for reinnleggelse. Evnen til egenomsorg og muligheten til å forstå og gjennomføre opptrening og oppfølging etter sykehusopphold vil selvfølgelig også være avgjørende.
Det er mange aktører i dette bildet. Reinnleggelser kan være uttrykk for avtalte ordninger med lavterskelsenger, der pasientene selv bestemmer om de ønsker å legges inn, men de kan også reflektere svakhet og mangler både i spesialisthelsetjenesten og i de kommunale tjenestene. Når pasientene trenger innleggelse på sykehus, skal informasjon om tilstanden og undersøkelser som er gjort ligge ved for at sykehuslegene raskt skal kunne stille diagnose og iverksette behandling. Riksrevisjonen har beskrevet (90) i en rapport at mellom 80–90 prosent av sykehusene opplever jevnlig at henvisningene ikke inneholder den informasjonen de trenger for å kunne gjøre en korrekt vurdering og prioritering av pasienten. I tillegg til kvaliteten på behandlingen i sykehus, kan sannsynligheten for en reinnleggelse derfor også avhenge av tilgangen på kompetente kommunale helsetjenester og samhandling mellom tjenestenivåene.
Det er satt i gang flere tiltak for bedre samhandling mellom sykehus og kommuner, blant annet læringsnettverk og bedre utskrivningsrutiner ved sykehus og sykehjem.
I pasienterfaringsundersøkelser Folkehelseinstituttet har gjennomført, er det et tydelig funn at pasientene ønsker at informasjon og forhold rundt utskrivningen skal bli bedre (91). Det nasjonale pasientsikkerhetsprogrammet I trygge hender 24/7 har utformet en tiltakspakke for å forbedre utskrivningen ved sykehus og sykehjem. Sentrale tiltak er å starte planlegging av utskrivning allerede ved innkomst, formidle viktig informasjon til alle parter i tide, gjennomføre strukturerte samtaler og utarbeide sjekkliste før utskrivning.
Gode pasientforløp for eldre og kronisk syke er et annet tiltak for å møte disse utfordringene. I løpet av perioden 2016 til 2019 skal det gjennomføres åtte læringsnettverk over hele landet. Totalt vil rundt 200 kommuner delta i arbeidet. Målet er å sikre brukernes behov for å møte helhetlige, koordinerte og trygge tjenester. Læringsnettverkene skal forbedre overgangene i pasientforløpet, både internt i kommunene og sykehusene, og mellom sykehus og kommune. Et av virkemidlene i dette arbeidet er å flytte oppmerksomheten fra Hva er i veien med deg? til Hva er viktig for deg? Se for øvrig kapittel 8.
2.9 Aldring og framtidig bærekraft
Det store spørsmålet i årene som kommer er hvordan vi kan sikre ordninger, tjenester og løsninger som er bærekraftige i møte med tre av de viktigste demografiske utfordringene vi står overfor:
1. De mange nye eldre
Befolkningsutviklingen vil bli preget av at vi blir flere eldre, at andelen eldre i befolkningen vil øke, og at det etter hvert vil bli en sterk vekst blant de eldste eldre. På nasjonalt nivå dobles både andelen og antallet som er 80 år eller mer fram mot 2040.
Det som først og fremst nyanserer denne utfordringen er at de nye eldre selv har helt andre ressurser enn tidligere generasjoner å møte alderdommen med. De har høyere utdanning, bedre boliger, bedre økonomi og har vokst opp under andre forhold. Det er noe av grunnen til at de lever lenger og har en annen helsetilstand, funksjonsevne og mestringsmuligheter.
Å bare bygge ut dagens tjenestetilbud i takt med den demografiske utvikling, vil derfor være et for enkelt og dårlig svar i møte med nye eldregenerasjoner. Denne meldingen inviterer derfor de eldre selv og befolkningen for øvrig til å være med på skape et mer aldersvennlig Norge, som legger til rette for aktiv deltakelse og for å ta i bruke seniorressursene på en annen måte enn i dag. Det berører alle samfunnsområder, markeder og sektorer, slik de demografiske endringene også vil gjøre. For helse- og omsorgstjenestene vil det blant annet bety å være mer ressursorientert og legge større vekt på proaktivitet, tidlig intervensjon, forebygging og hverdagsmestring, ofte med utgangspunkt i det grunnleggende spørsmålet: Hva er viktig for deg? De fleste ønsker å delta og greie seg selv så lenge som mulig, og det er også det beste for felleskapet og framtidig bærekraft.
Norges aldring er svakere enn andre land vi ofte sammenligner oss med. Mange andre land i Europa får en sterk vekst i tallet på eldre samtidig med generell befolkningsnedgang og svært lave fødselstall. Vi vil derfor kunne ha stor nytte av å delta i internasjonalt arbeid på dette området, og se hvilke løsninger andre land med betydelig større utfordringer har valgt, og hvordan disse løsningene fungerer. Active ageing and solidarity between generations er overskriften på dette arbeidet både i regi av FN og EU.
2. Større geografiske ulikheter
På samme måte som det er store forskjeller i aldringen av befolkningen landene imellom, står også norske kommuner og regioner overfor helt ulike utfordringer knyttet til de demografiske endringene. Den nasjonale befolkningsveksten, slik Statistisk sentralbyrå framskriver den, vil bli svært ujevnt geografisk fordelt. Den vil først og fremst komme i byer og større kommuner som fra før har en relativt ung befolkning, mens mange kommuner som i dag har en høy andel eldre samtidig vil få befolkningsnedgang. Som en konsekvens av lave fødselstall og manglende innflytting fra andre kommuner eller fra utlandet, vil derfor aldringen bli sterkest og skje raskest i distriktene. I 2040 vil mer enn hver tredje innbygger i mange distriktskommuner være over 65 år.
Dette bildet forsterkes av at de eldres ressurser også er ujevnt fordelt. De fylkene der vi kan forvente den sterkeste aldringen framover, er ifølge Statistisk sentralbyrå samtidig fylker der de eldre har lavest utdanningsnivå og minst økonomiske ressurser, mens de mest ressurssterke eldre bor i fylkene der aldringen vil bli svakest (15).
For helse- og omsorgstjenestene framstår det derfor som en betydelig utfordring å få en bærekraftig balanse mellom tilbud og behov for helse- og omsorgstjenester, når både tilgangen på pårørendeomsorg svikter fordi yngre familie har flyttet og tilgangen på arbeidskraft og helse- og sosialpersonell blir liten. Nye kommunale oppgaver må framover derfor også ses i lys av en mer ujevn befolkningsstruktur og ta hensyn til de mulighetene distrikts-Norge har for å påta seg oppgaver utover de som følger av den raske aldringen av befolkningen i egen kommune. Statistisk sentralbyrå peker på at det spesielt er Hedmark, Oppland, Sogn og Fjordane, Telemark og Nordland som kan forvente høye omsorgsbyrder framover, og at de kommunene som er i en slik situasjon ofte også ligger mindre sentralt til, med lang reisevei for eventuelle pendlende fagfolk. I tråd med kommunereformens intensjoner, kan imidlertid nabokommuner med ulik alderssammensetning utjevne noe av denne utfordringen ved å vurdere å slå seg sammen.
3. Rekruttering
Rekruttering av arbeidskraft og fagutdannet helse- og sosialpersonell til helse- og omsorgstjenestene står på denne bakgrunn som en av de viktigste utfordringene som følge av befolkningsutviklingen. Det samme gjør god tilrettelegging og oppfølging av pårørende og frivillige omsorgsytere. Dette gjelder både nasjonalt og ikke minst som følge av større geografiske ulikheter i alderssammensetningen.
Framtida kan innebære mangel på både arbeidskraft og pårørende og frivillige som er villige til å påta seg omsorgsoppgaver. Å arbeide videre med å finne mer fleksible og bærekraftige løsninger som gjør det mulig å kombinere omsorgsarbeid med yrkesaktivitet vil derfor være en utfordring både for arbeidslivet og helse- og omsorgstjenestene.
Det er mange kvinner og for få menn i dagens helse- og omsorgstjeneste. Kvinnene beveger seg også etter hvert over i de fleste bransjer og sektorer. Mens menn etter hvert tar større ansvar for omsorgsoppgaver på familiearenaen, er det fortsatt et fåtall som velger utdanning og yrke innenfor helse- og omsorgssektoren. Prosjektet Menn i helse viser imidlertid vei på dette området, og etter hvert som det har fått fotfeste i stadig større deler av landet, ser vi at flere og flere menn kvalifiserer seg for og finner gode og meningsfulle arbeidsmuligheter i sykehjem og hjemmetjenester. Det er vanskelig å tenke seg at rekrutteringsutfordringene kan løses uten at menn i større og større omfang gjør sitt inntog i helse- og omsorgssektoren.
På samme måten som helse- og sosialarbeidere vurderes som attraktiv arbeidskraft i andre bransjer og finner seg arbeid der, må også helse- og omsorgssektoren åpne seg for å konkurrere om personell med annen fagbakgrunn og erfaring, for eksempel innenfor serviceyrker og hotell- og restaurantfag. Bredere rekruttering innebærer også at tradisjonelle helsefag, i større grad kan suppleres med personell med sosialfaglig, pedagogisk eller kulturfaglig bakgrunn, i tråd med reformen Leve hele livet sitt fokus på aktivitet og fellesskap, måltider og miljøarbeid. Det frigjør også helsepersonellressursene til å konsentrere innsatsen mer om helseoppgavene.
Bærekraftige løsninger
De kvantitative utfordringene som følger av endringene i befolkningssammensetning blir i første rekke ivaretatt gjennom veksten i kommunesektorens frie inntekter og sykehusenes aktivitetsvekst. Det følges også opp i de meldinger og handlingsplaner som tidligere er lagt fram blant annet om helse- og sykehusplan, folkehelse og primærhelsetjenester, gjennom Kompetanseløft 2020 og Omsorg 2020 med investeringstilskudd til sykehjem og omsorgsboliger, demensplan og forsøk med statlig finansiering. Status for dette arbeidet er det redegjort for i kapittel 3.
Denne meldingens hovedfokus vil imidlertid være å finne nye og innovative løsninger på de mer kvalitative utfordringene knyttet til aktivitet og fellesskap, mat og måltider, helsehjelp, kontinuitet og sammenheng og en mer aldersvennlig samfunnsutvikling. Forslagene til løsninger bygger på erfaringer som allerede er gjort i enkeltkommuner, sykehus, organisasjoner og næringsliv.
Det handler om å gjøre enkelte ting på andre måter enn før, og skape forenkling, fornyelse og forbedring gjennom innovasjon. Nye arbeidsmetoder, nye samarbeidsformer, ny teknologi og nye løsninger vil gi noen av svarene på hvordan vi i fellesskap kan skape et mer bærekraftig samfunn i møte med aldringsutfordringene.