7 Sammenhengende systemer for kunnskap og kvalitet

Ekspertutvalget er bedt om å utrede om det finnes måter å organisere de psykiske helsetjenestene i spesialisthelsetjenesten på som gir pasienter rask tilgang til kunnskapsbasert behandling for sin psykiske lidelse gjennom best mulig bruk av tilgjengelige ressurser. Et premiss for utredningen er at behandlingen skal være sammenhengende og av god kvalitet i hele landet.
Utvalget mener det må utvikles et mer sammenhengende system for å sikre kontinuerlig kvalitetsforbedring, fagutvikling og innovasjon i psykisk helsevern. I dette kapitlet beskrives anbefalinger som kan bidra til en mer helhetlig infrastruktur for faglig betinget kvalitets- og forbedringsarbeid. Sentrale områder er å innføre løpende evalueringer basert på pasienters nytte og tilfredshet med behandlingen, systematisere og sette av mer ressurser til implementering av nye kunnskapsbaserte behandlingsformer, sikre tilgang på forskningsbasert kunnskap, opplæring og veiledning i kunnskapsbaserte behandlingsmetoder, gjennomgå kompetansesenterstrukturen og sikre at disse svarer til regionale og lokale behov, og samordne innsatsen for utvikling av digitale verktøy i behandling av psykiske lidelser.
For å skape gode og trygge tjenester i psykisk helsevern er det nødvendig med god ledelse og systematisk arbeid med kvalitetsforbedring og pasientsikkerhet. Kvalitetsforbedring er en kontinuerlig prosess som handler om å forbedre gjeldende praksis, prøve ut innovative ideer og ta i bruk forskningsbasert kunnskap i praksis. Forskrift om ledelse- og kvalitetsforbedring i helse- og omsorgstjenesten tydeliggjør virksomhetenes ansvar i dette arbeidet (111), men tilbakemeldinger fra helseforetakene til ekspertutvalget vitner om at arbeidet med faglig kvalitetsforbedring ikke prioriteres tilstrekkelig i psykisk helsevern.
Helsepersonell vil bli en mer begrenset ressurs fremover, og med utfordringer med å rekruttere og beholde kompetent personell vil det være et økende behov for at tjenestene jobber kunnskapsbasert og systematisk med kvalitetsforbedring og pasientsikkerhet. I tillegg kommer en medisinsk og teknologisk utvikling som stiller nye krav til kompetanse, og som vil øke forventningene hos pasienter, brukere og pårørende.
En viktig forutsetning for systematisk arbeid med kvalitetsforbedring og pasient- og brukersikkerhet er ledelsesforankring, godt og trygt arbeidsmiljø og tilrettelegging for fagutvikling og kunnskapsbasert praksis.
7.1 Rammer for fagutvikling i psykisk helsevern
Hverken Helse- og omsorgsdepartementet eller Helsedirektoratet gir i utgangspunktet faglige føringer for hvordan psykisk helsevern skal organiseres. Dette overlates til de regionale helseforetakene som har som oppgave å sørge for gode og trygge helsetjenester i sin helseregion. Men det har skjedd unntak på avgrensede områder. For eksempel har departementet pålagt tjenesten å etablere OCD-team og medikamentfrie behandlingstilbud i psykisk helsevern i alle regioner. Det har også vært pålegg om å etablere desentraliserte behandlingstjenester for kjønnsinkongruens og lavterskeltilbud for personer som står i fare for å begå seksuelle overgrep.
I Nasjonal helse- og sykehusplan 2020–2023 var psykisk helse et av satsingsområdene (65). Av særlig relevans for ekspertutvalget hadde planen mål om å prioritere kvalitet og fagutvikling i tjenesten og videreutvikle tjenestene basert på bedre arbeidsdeling, samarbeid og bruk av teknologi. For å avklare fremtidig behov for organisering av psykisk helsevern, ble det i regi av helseregionene utarbeidet modeller for fremskrivning av kapasitetsbehov. En rapport fra analysegruppen som ble ledet av Helse Sør-Øst, ble levert til Helse- og omsorgsdepartementet i 2020 (20). Som grunnlag for nye tiltak i Opptrappingsplan for psykisk helse (2023–2033) og for å evaluere effekter av koronapandemien ble det laget en revidert fremskrivningsrapport som departementet fikk i desember 2022 (21). Rapporten konkluderer med at det er behov for å prioritere tilbud til pasienter med alvorlig psykisk lidelse, blant annet ved å øke døgnkapasiteten med 13 prosent frem mot 2040. Rapporten foreslår også å etablere en integrert ungdomstjeneste på ett nivå.
Nye metoder
Nye metoder er et system i spesialisthelsetjenesten for å vurdere både innføring og eventuell utfasing av metoder basert på oppdatert kunnskapsgrunnlag. System for nye metoder kan i utgangspunktet vurdere alle tiltak som benyttes for å forebygge, utrede, diagnostisere og behandle sykdom, inkludert tiltak for rehabilitering av pasienter og organisering av helsetjenester. Hittil er det meldt inn tre behandlinger i psykisk helsevern til vurdering i Nye metoder, hvorav kun én er behandlet og godkjent av Beslutningsforum (112). Veiledet internettbehandling for psykiske lidelser (e-Mestring) ble i 2019 godkjent for bruk der det anses hensiktsmessig. Til grunn for vedtaket lå det en metodevurdering utført av Folkehelseinstituttet (113). Bevissthetstrening for behandling av blant annet angst, depresjon og posttraumatisk stresslidelse (PTSD) ble avvist på grunn av lite dokumentasjonsgrunnlag. Behandling av moderate til alvorlige psykiske lidelser, også med komorbide ruslidelser, med individuell jobbstøtte (IPS) ble avvist grunnet uklarhet rundt juridiske og finansieringsmessige problemstillinger.
System for Nye metoder er avhengig av at fagmiljøer, helsetjenesten, pasient- og brukerorganisasjoner eller andre aktører melder inn aktuelle metoder for vurdering, og at det finnes et dokumentasjonsgrunnlag. For metoder der det mangler et tilstrekkelig kunnskapsgrunnlag er det lagt til rette for at disse kan meldes inn som relevante kunnskapsbehov til program for klinisk behandlingsforskning i spesialisthelsetjenesten. Dette er en del av de regionale helseforetakenes tilrettelegging for behovsidentifisert forskning. Dette virkemiddelet kan brukes innenfor alle relevante terapiområder der det er behov for mer sikker kunnskap.
Flere helseregioner har tilrettelagt for vurdering av metoder innen psykisk helsevern og tverrfaglig spesialisert behandling av ruslidelser (TSB) gjennom kobling av fagmiljøene innenfor psykisk helse- og rusbehandling og Nye metoder. Nye metoder kan være et relevant virkemiddel for å bygge opp kunnskapsbasert praksis i psykisk helsevern ved at kunnskapsgrunnlaget som foreligger for metodene som allerede er i bruk, gjennomgås systematisk med en metodevurdering. Denne kunnskapen kan spres ved at beslutningene i Nye metoder koordineres mot normerende produkter som for eksempel behandlingsretningslinjer og veiledere.
De tre behandlingene som hittil er vurdert i Nye metoder, er meldt inn fra enkeltpersoner eller fagmiljø i ett eller to helseforetak. Ekspertutvalget har spurt de regionale helseforetakene om hvordan de bidrar til at kunnskap om god behandling er tilgjengelig i tjenesten, herunder bruk av systemet for Nye metoder. Helse Midt-Norge meddelte at avgjørelser i Beslutningsforum blir fulgt opp i helseforetakene, og Helse Sør-Øst har omtalt e-mestring i sin regionale utviklingsplan. Men det var ingen av helseregionene som beskrev at system for Nye metoder var tatt i bruk for å vurdere nye eller avvikle gamle behandlingsformer i psykisk helsevern. Dette kan tyde på at system for Nye metoder hittil i liten grad er brukt for strategisk fagutvikling i psykisk helsevern.
Nasjonale faglige retningslinjer
Helsedirektoratet har ansvar for å utarbeide faglige retningslinjer for å sikre god og likeverdig kvalitet i helsetilbudet til alle innbyggere i hele landet. Innen psykisk helsevern foreligger det oppdaterte retningslinjer innen enkelte fagområder, slik som hyperkinetisk forstyrrelse (ADHD), bipolar lidelse, psykoselidelser, ROP-lidelser og spiseforstyrrelser. Det foreligger imidlertid ikke retningslinjer for flere av de hyppigst forekommende lidelsene som depressive lidelser, angstlidelser og PTSD. En nasjonal faglig retningslinje for behandling av depresjon blant voksne ble nylig avpublisert uten at det forelå en ny og oppdatert versjon. Helsedirektoratet har et pågående arbeid med å oppdatere retningslinjene innen psykisk helsevern, og regjeringen har i Opptrappingsplan for psykisk helse (2023–2033) satt som mål at det skal utvikles normerende produkter for autismespekterforstyrrelse og tourettes syndrom (4).
Ekspertutvalget ser med bekymring på at det ikke foreligger faglige retningslinjer for store pasientgrupper og vesentlige fagområder innen psykisk helsevern. Det åpner opp for uønsket variasjon og fratar ledelsen ved helseforetakene sentrale verktøy for å evaluere og utvikle faglig kvalitet i pasientbehandlingen.
Nasjonale tjenester
Nasjonale tjenester omfatter nasjonale og flerregionale behandlingstjenester og nasjonale kompetansetjenester i spesialisthelsetjenesten. Nasjonale og flerregionale behandlingstjenester omfatter høyspesialisert behandling og er sentralisert til kun ett eller to steder i landet for å sikre god kvalitet og forsvarlig ressursbruk. Innen psykisk helsevern finnes det én nasjonal behandlingstjeneste for sansetap og psykisk helse ved Oslo universitetssykehus. Det finnes ingen flerregionale behandlingstjenester for psykiske lidelser.
Nasjonale kompetansetjenester skal utvikle og spre kompetanse innen et spesifisert fagområde. Etablering av en nasjonal kompetansetjeneste innebærer ikke sentralisering av behandling, men tjenesten skal bidra til å heve kompetansen på fagområdet i hele landet i løpet av en fastsatt periode på fem eller ti år. For helt nye fagområder etableres tjenesten for ti år, mens det for kjente fagområder som trenger ytterligere styrking, kan etableres kompetansetjenester med fem års varighet. Målet er at kompetansetjenestens fagområde etter endt funksjonstid kan ivaretas av det ordinære tilbudet i helseregionene. En annen mulighet er at fagsatsningen videreføres i regi av de regionale helseforetakene som nasjonalt kvalitets- eller kompetansenettverk, senter eller i en annen form. De regionale helseforetakene har ansvar for å etablere, drifte og finansiere nasjonale tjenester i spesialisthelsetjenesten. I Helse Vest er det nylig etablert et nasjonalt servicemiljø som skal ivareta system for nasjonale kompetansetjenester i regi av de regionale helseforetakene (114). Systemet skal være dynamisk slik at nye tidsavgrensede tjenester etableres på fagområder der helsetjenesten har behov for utvikling og spredning av ny kunnskap.
Innen psykisk helsevern er det flere nasjonale kompetansetjenester som ble etablert for om lag ti år siden. Dette gjelder Samisk nasjonal kompetansetjeneste – psykisk helsevern og rus (SANKS), Nasjonal kompetansetjeneste for personlighetspsykiatri (NAPP) og Nasjonal kompetansetjeneste for samtidig rusmisbruk og psykisk lidelse (NKROP). I 2019 ble det etablert en Nasjonal kompetansetjeneste for utviklingshemning og psykisk helse.
Ekspertutvalget har spurt de regionale helseforetakene om hvordan de bidrar til at kunnskap om god behandling er tilgjengelig i tjenesten, herunder bruk og evaluering av nasjonale og regionale kompetansemiljøer. Ingen av tilbakemeldingene beskrev bruken av nasjonale tjenester som verktøy for fagutvikling, noe som kan skyldes at systemet med et nasjonalt servicemiljø er under etablering, og at de nasjonale kompetansetjenestene hittil i beskjeden grad er brukt for strategisk fagutvikling på tvers av helseregionene. Ekspertutvalget er kjent med at det pågår et arbeid i regi av helseregionene, der videre drift av de nasjonale kompetansetjenestene som har fungert i ti år, skal avgjøres.
Ekspertutvalget har i kapittel 6.5 foreslått spiseforstyrrelser som tema for en ny nasjonal kompetansetjeneste.
Nasjonale pasientforløp
I 2019 ble det innført pakkeforløp innen psykisk helsevern og TSB. Formålet med pakkeforløpene var å øke kvalitet og redusere uønsket variasjon i tilgang på og innhold i behandling for psykiske lidelser. Det var også et mål at behandlingsforløpene skulle være sammenhengende og forutsigbare. Det ble først opprettet fem forløp, tre generelle (psykisk helsevern barn og unge, psykisk helsevern voksne, TSB) og to tilstandsspesifikke (spiseforstyrrelser blant barn og unge og førstegangspsykose blant unge). Senere ble det etablert ett forløp for tvangslidelser og et for rusbehandling av gravide.
SINTEFs evaluering har vist at helsearbeidere og pasienter i liten grad har opplevd at pakkeforløpene har bidratt til bedre tjenester (115, 116). Fagfolk har beskrevet at mer tid brukes til koding og registrering, uten at det gir bedre kvalitet, mens pasienter beskriver at de i liten grad tas med i utarbeidelse av behandlingsplan og faste evalueringspunkt i forløpet. Helsedirektoratet reviderer nå pakkeforløpene som har fått den nye betegnelsen «nasjonale pasientforløp». Formålet med revideringen er å gjøre forløpene mindre omfattende, redusere behov for koding og registrering, og det skal bli færre tilstandsspesifikke forløp.
Regionale fagplaner
De regionale helseforetakene har et sørge for-ansvar for tjenestene innen psykisk helsevern. De enkelte helseforetakene har ansvar for å ivareta og utvikle tjenestetilbudet i tråd med juridiske krav og faglige normer. Dette innebærer ansvar for å dimensjonere og organisere tjenestene på en hensiktsmessig måte samt sørge for relevant opplæring av de ansatte. De fire helseregionene har utarbeidet utviklingsplaner frem mot 2035 eller 2040, og alle har egne faglige utviklingsplaner innen psykisk helsevern og TSB (117-120).
Ekspertutvalget har bedt om innspill til arbeidet fra de regionale helseforetakene. De er spurt om hvordan de arbeider med faglig utvikling i psykisk helsevern, hvordan de sørger for tilstrekkelig kapasitet, riktig fagkompetanse som er tilgjengelig for pasientene, hvordan de sørger for at kunnskap om god behandling er tilgjengelig i tjenesten, og at effekt av behandling blir systematisk evaluert, herunder bruk av lokale og nasjonale kvalitetsregistre. Svarene var ulike, men generelt kan det virke som fagutviklingen i hovedsak skjer i helseforetakene og ikke på helseregionsnivå. De regionale helseforetakene viser til arbeid i klinikken på spørsmål om tilgang på oppdatert kunnskap, tilgjengelig kompetanse og måling av kvalitet i behandlingen. Fagplanene inneholder enkelte sentrale tema som samhandling, brukermedvirkning og forebygging av selvmord, men det er vanskelig å se at RHF-ene er dimensjonert til å bistå i en fagutvikling som skissert i fagplanene. Utvalget har spurt helseregionene hvordan de arbeider med å utvikle og implementere fagplanene, men her er det gjennomgående få eller manglende svar.
Etter ekspertutvalgets oppfatning mangler det en nasjonal samordning av det faglige utviklingsarbeidet i psykisk helsevern. Enkelte felt er styrket etter sterkt politisk trykk eller basert på føringer fra Helse- og omsorgsdepartementet. Helsedirektoratet har etablert pakkeforløp (nå nasjonale pasientforløp) som gir rammer for utredning og start av behandling, men kan ikke sies å oppfylle sin lovpålagte oppgave om å etablere og oppdatere faglige retningslinjer som grunnlag for kunnskapsbasert praksis i psykisk helsevern. De regionale helseforetakene har utarbeidet til dels ambisiøse fagplaner, men det virker ikke som de bruker de tilgjengelige virkemidlene som finnes gjennom system for Nye metoder og nasjonale kompetansetjenester, til strategisk utvikling av tjenestene. Dermed blir faglig innhold og kvalitet i det klinikknære arbeidet i for stor grad avhengig av enkeltpersoner eller enkeltmiljøer i hvert enkelt helseforetak.
Nasjonale medisinske kvalitetsregistre
Det er opprettet nasjonale medisinske kvalitetsregistre for en rekke sykdommer og tilstander, i hovedsak for det somatiske feltet. Strukturerte data fra kvalitetsregistre er en viktig kilde til å redusere uønsket variasjon og øke kvalitet og pasientsikkerhet i helsetjenesten. Kvalitetsregistrene er også en viktig datakilde for å undersøke effekt av ulike behandlingstiltak.
I 2015 ble Norsk kvalitetsregister for behandling av spiseforstyrrelser (NorSpis) godkjent som det første nasjonale medisinske kvalitetsregisteret innen psykisk helsevern og TSB. I 2018 ble Nasjonalt kvalitetsregister for behandling av skadelig bruk eller avhengighet av rusmidler (KVARUS) godkjent, og datainnsamlingen startet i 2020. I 2017 fikk de regionale helseforetakene i oppdrag å utarbeide en plan for prioriterte fagområder for utvikling av nye medisinske kvalitetsregistre (121). Som følge av denne satsingen ble Nasjonalt kvalitetsregister for psykiske lidelser voksne, Nasjonalt kvalitetsregister for alderspsykiatri (KVALAP), og Nasjonalt kvalitetsregister for elektrokonvulsiv terapi (ECT) godkjent i 2022. Et nasjonalt medisinsk kvalitetsregister for psykisk helsevern barn og unge (KVABUP) ble godkjent i august 2023.
Ekspertutvalget ser positivt på at det er opprettet flere nasjonale medisinske kvalitetsregistre innen psykisk helsevern. Hittil er data fra NorSpis i liten grad benyttet til kvalitetsforbedring, i hovedsak på grunn av lav dekningsgrad. Det er forhåpninger om at mer automatisert datafangst og innregistrering med grunnlag i reservasjonsrett for pasientene vil gi tilstrekkelig dekningsgrad for at data fra registrene kan brukes til faglig utvikling og forbedringsarbeid i behandling av pasienter med psykiske lidelser.
7.2 Forskning og fagutvikling i psykisk helsevern
Alle helseforetak er kunnskapsinstitusjoner og skal ha forskning som en integrert del av virksomheten. Forskning i sykehusene er viktig for å gjøre helsetjenesten i stand til å foreta kritiske vurderinger og riktig prioritering av etablerte og nye diagnostiske metoder, behandlingstilbud og teknologi, og i tillegg ivareta og veilede pasienter. Forskning danner også grunnlag for kvalitetsutvikling i helsetjenesten.
Sykehusene har ansvar for den pasientnære kliniske forskningen, og nærhet til pasientene gir mulighet for å utvikle nye behandlingstilbud gjennom forskning. Forskning må derfor være tett forbundet med den kliniske virksomheten, og universitetssykehusene er pålagt et særskilt ansvar for dette. I Sykehusutvalgets utredning (NOU 2023: 8) vises det til at forskning finansieres gjennom basisbevilgningen til de regionale helseforetakene, gjennom et øremerket tilskudd til forskning i helseforetakene og gjennom eksterne forskningsmidler (24). Det øremerkede tilskuddet til forskning omfatter et delvis resultatbasert tilskudd til forskning i helseforetakene og midler til et felles program for kliniske behandlingsstudier, som forutsetter deltakelse fra alle fire helseregioner.
Det er forskningsaktivitet ved alle helseforetak, men aktiviteten er størst ved universitetssykehusene. I 2021 stod de seks universitetssykehusene for fire femdeler av den samlede ressursbruken til forskning innen medisin og helsefag. Helse Sør-Øst er den største helseregionen på forskningsområdet, med om lag 70 prosent av ressursene (122). Ifølge SSB var samlede driftskostnader til forskning på til sammen 4,7 milliarder kroner i 2021. Dette utgjør 2,8 prosent av de samlede ressursene til alle lovpålagte oppgaver. Det ble til sammen utført 3 350 forskningsårsverk i 2021. Forskning innen psykisk helsevern hadde samlede driftskostnader på 562 millioner kroner fordelt på 410 årsverk i 2021. Forskning innen psykisk helsevern utgjorde da om lag 12 prosent av de samlede årsverkene til forskning. Forskning innen tverrfaglig spesialisert behandling av ruslidelser (TSB) hadde i 2021 driftskostnader på 108 millioner kroner og 78 årsverk, noe som utgjorde 2 prosent av forskningsårsverkene. Oslo universitetssykehus HF sto for 47,5 prosent av de samlede driftskostnadene til forskning og 48,1 prosent av forskningsårsverkene.
I Riksrevisjonens undersøkelse av psykiske helsetjenester kom det frem at mulighetene for å delta i forskning gjennom bistillinger eller forskningspermisjon var dårligere for ansatte i psykisk helsevern sammenliknet med ansatte i somatiske tjenester (2). I regjeringens langtidsplan for forskning og høyere utdanning er et av målene at det å delta i forskning og fagutvikling skal være en reell mulighet og karrierevei for alle profesjoner som arbeider i helse- og omsorgstjenesten (123). Videre ønsker regjeringen at kliniske studier skal bli en mer integrert del av klinisk praksis og pasientbehandling (124). Til tross for en betydelig produksjon av forskningsbasert kunnskap om psykisk helse og rus de siste 20 årene er det behov for mer forskning om både forebygging og behandling av pasientgruppene man møter i klinisk praksis. Det er en generell utfordring for forskning på tiltak innen psykisk helsevern at kunnskap om årsaker til psykiske lidelser er mangelfulle. For enkelte psykiske lidelser mangler det også kunnskap om hvilken behandling som har best effekt, slik at tjenesten i mindre grad kan benytte seg av kunnskapsbasert praksis.
Riksrevisjonen peker på at et flertall av behandlere i BUP har hatt pasienter i behandling som kunne hatt nytte av behandlingsmetoder som ikke var tilgjengelige på deres poliklinikk (2). Behandlere forklarer i intervju at de tilbyr sine pasienter de behandlingsmetodene de kan. I mangel av faglige retningslinjer for vesentlige kliniske områder kan behandlingstilbudet bli preget av lokale tradisjoner og faglige kulturer, der enkeltpersoner kan bli toneangivende for hvordan fagmiljøet utvikler seg. Dette kan være en av grunnene til at pasienter har ulik tilgang på behandling i ulike deler av landet. Det er også behov for mer kunnskap om hvordan tjenestenes organisering og bruk av personellressurser kan bidra til at flere pasienter får tilbud om virksom behandling.
Forskning og fagutvikling i helsetjenesten er aktiviteter som ikke umiddelbart medfører endringer i pasientgjennomstrømningen. De økonomiske styringsverktøyene er i liten grad knyttet til kvalitet eller kunnskapsutvikling. Dermed kan forskning og fagutvikling lett bli oppfattet som en ren utgiftspost for kliniske ledere. I psykisk helsevern er det lite medisinskteknisk utstyr sammenliknet med i somatiske helsetjenester. Men utvikling av kompetanse hos den enkelte medarbeider og i fagmiljøene er å anse som investering i verdifull infrastruktur som legger et nødvendig grunnlag for virksom og trygg pasientbehandling. Derfor mener ekspertutvalget at økonomi må ses i sammenheng med kapasitet og kvalitet, slik at «investering» i forskning, fagutvikling og implementering av ny kunnskap blir en naturlig og nødvendig del av klinisk drift i psykisk helsevern. Dette kan sikres gjennom økonomiske insentiver som kvalitetsbasert finansiering.
7.3 Implementering av kunnskapsbasert praksis
Ekspertutvalget har spurt alle landets helseforetak om hvordan de sikrer at pasienter i psykisk helsevern får kunnskapsbasert behandling. Basert på svarene konkluderer utvalget med at den enkelte avdeling og klinikk vektlegger bruk av normerende produkter, standardiserte krav til utdanning av spesialister i psykiatri og psykologi og adekvat tilgang på spesialisert kompetanse som garanti for at pasientene får kunnskapsbasert behandling. Mange helseforetak beskrev at de gjennomførte kompetansekartlegging før rekruttering av nye ansatte.
Helseforetakenes svar kjennetegnes samtidig av betydelig variasjon, noe som samsvarer med Riksrevisjonens funn om ulik bruk av evidensbaserte behandlingsmetoder i tjenestene (2). Utvalget har også merket seg tilbakemeldinger fra tjenestene som peker på at nye prosedyrer og arbeidsmåter gjerne innføres uten at det settes av tilstrekkelig tid og ressurser til implementering. I mange tilfeller kommer også hensynet til drift og kapasitetsutfordringer i veien for systematiske faglige forbedringsprosjekter.
Utvalget mener det er behov for en mer samordnet strategi for å sikre at tjenestene tar i bruk oppdatert kunnskap om forståelse og behandling av psykiske lidelser. Dette kan innebære metodekunnskap og terapeutferdigheter, så vel som systematisk bruker- og pårørendeinvolvering, tilstandsspesifikke innsikter og mestringsfremmende aktiviteter. Implementeringsforskningen har pekt på en rekke faktorer knyttet til kompetanse, organisering og ledelse som fremmer og hemmer omsetningen av forskningsbasert kunnskap til ny praksis (125). Utvalget vil særlig peke på betydningen av at det settes av tilstrekkelig tid og ressurser til planlegging og gjennomføring av implementeringsprosessene, at behandlere involveres, at det sørges for tilstrekkelig opplæring, trening og veiledning, og at ny praksis kontinuerlig evalueres og justeres.
Det utvikles stadig nye metoder basert på kunnskapsbasert praksis. I enkelte tilfeller er de nye metodene ukompliserte og kan innføres gjennom spredning av informasjon eller endring av skriftlige prosedyrer. Men innføring av nye eller oppdatering av eksisterende behandlingsmetoder i psykisk helsevern krever i de fleste tilfeller en mer strukturert og langsiktig tilnærming. Ekspertutvalget som evaluerte vilkåret om manglende samtykkekompetanse for bruk av tvang i psykisk helsevern, fant at lovendringen i 2017 ikke ble fulgt opp med tilstrekkelig opplæring og oppfølging i klinikken (25).
Implementering av kunnskapsbasert behandling ved posttraumatisk stress
Som eksempel på god implementering av kunnskapsbaserte metoder vil ekspertutvalget her vise til to kunnskapsbaserte metoder som er utviklet for å behandle posttraumatisk stresslidelse, og som er innført i psykisk helsevern.
Forskere ved Nasjonalt kompetansesenter om vold og traumatisk stress (NKVTS) har utviklet et undervisningsopplegg for kliniske enheter som vil ta i bruk traumefokusert kognitiv atferdsterapi (TF-CBT) i psykisk helsevern. Behandlingsmetoden har vist seg å være egnet for behandling av PTSD hos barn og ungdom i en poliklinisk setting (126). Prosjektet ble gitt egen bevilgning over statsbudsjettet som følge av terrorangrepene på Utøya og i Regjeringskvartalet 22. juli 2011. Status etter ti år med implementering er at 72 av 87 BUP-er i Norge har fått innføring i TF-CBT. Av disse kan 64 per 2022 tilby TF-CBT til pasientene i ordinær klinisk behandling.
Som følge av flyktningkrisen i 2016 ble det gitt bevilgning til å iverksette kunnskapsbasert behandling av PTSD blant voksne pasienter i DPS. Her benyttes metoden Eye Movement Desensitization and Reprocessing (EMDR) og kognitiv terapi for post-traumatisk stresslidelse (CT-PTSD). I tillegg gis det opplæring i strukturell kartlegging av tegn på PTSD (TRAPS). Hittil er metoden tatt i bruk ved 47 allmennpoliklinikker og to ruspoliklinikker. Alle terapeuter har fått opplæring i TRAPS, 413 terapeuter har fått opplæring i EMDR eller CT-PTSD, og 49 ledere har deltatt på kurs i implementeringsstrategiverktøyet LOCI (Leadership and organizational change for implementation). Fokuset på ledelse gjorde det lettere for terapeutene under implementeringen, sammenliknet med en kontrollbetingelse (127).
Funnene fra implementering av kunnskapsbasert behandling for PTSD viser betydningen av planlegging og stegvis innføring der både behandlere og ledere er involvert. De viser også betydningen av langsiktighet og at metodekunnskapen må vedlikeholdes over tid med jevnlige troskapsmålinger. Implementering av ny kunnskap innebærer økte kostnader til opplæring og evaluering. I prosjektene i regi av NKVTS ble opplæringen eksternt finansiert, mens en tilsvarende utvikling i klinikk måtte være finansiert gjennom interne midler.
Det er utviklet flere nyttige kilder for tjenestene til bruk i kvalitetsforbedring- og implementeringsarbeid, blant annet knyttet til pasientsikkerhetsprogrammet 24-7 (128). Helsedirektoratet utvikler nå nasjonale faglige råd for implementering av nasjonale råd og anbefalinger. Sentrale momenter er forankring i ledelsen, identifisere problemet og behov for forbedring, tilpasset til lokale forhold. En viktig del av forankringen er å sørge for medvirkning, identifisere fremmere og hemmere, bruke systematisk metode for endring, og følge med på endringer og at ny praksis holdes ved like.
7.4 Digitalisering
I Nasjonal helse- og sykehusplan (2020–2023) og modell for framskrivning av behov for ressurstilgang i psykisk helsevern er økt bruk av digitale hjelpemidler en av faktorene som kan tenkes å bidra til økt effektivisering. Det er imidlertid ikke klart hvordan digitalisering skal kunne brukes på en mest mulig hensiktsmessig måte i psykisk helsevern. Helsepersonellkommisjonen har pekt på noen grunnprinsipper for bedre utnyttelse av fagressursene:
- Alt som kan digitaliseres må digitaliseres.
- Tjenesten må identifisere oppgaver som kan overføres til annen kompetanse – kompetansesammensetning.
- Helseforetakene må utvikle mer ressurseffektive tjenester – for eksempel ved bruk av digitalisering eller gruppeformat.
- Tjenesten må organiseres slik at man sikrer god prioritering.
Helsepersonellkommisjonen anbefaler at alle oppgaver der helsepersonell ikke har direkte kontakt med pasienten, bør automatiseres (22). Men når den menneskelige faktoren er en viktig del av arbeidsoppgavene eller en verdifull bieffekt av dem, så anbefaler kommisjonen en avveining mellom ulemper og fordeler ved å automatisere behandlingskontakten. I psykisk helsevern er selve møtet mellom pasient og terapeut i mange tilfeller en vesentlig del av behandlingen. Det er behov for ytterligere forskning på digitale behandlingsformer for å forstå mer om hvordan og for hvilke pasientgrupper digitale hjelpemidler kan bidra til god og effektiv behandling.
Beslutningsforum for nye metoder i spesialisthelsetjenesten har besluttet at internettveiledet kognitiv atferdsterapi (e-mestring) kan gis til pasienter der man anser det som hensiktsmessig. Foreløpige resultater fra Helse Bergen har vist at behandlingsformen gir bedring av symptomer hos et flertall av pasienter med panikklidelse, sosial angst og depresjon (108, 129, 130). Behandlingsformen gis nå ved flere helseforetak, og både formatet og metoden blir i økende grad en integrert del av tilbudet ved alle landets DPSer. Behandlingen er mindre personalkrevende enn individual- eller gruppebehandling, og rutinemessig tilbud om e-mestring til egnede pasienter vil bidra til bedre prioritering av personellressursene ved DPS. Det har likevel vist seg krevende å implementere denne behandlingsformen, og antall inkluderte pasienter er foreløpig lavt (131).
Under koronapandemien ble det av smittevernhensyn nødvendig å tilby andre former for behandling enn fysiske møter ved landets BUP-er og DPS-er. Det medførte økende bruk av både telefon- og videokonsultasjoner. Slike behandlingsformater krever fortsatt et møte i tid mellom pasient og behandler, men det gir økt fleksibilitet når det gjelder lokalisering. Behandling over video er særlig hensiktsmessig i områder av Norge der det er store avstander, eller der spisskompetent personell befinner seg på et annet geografisk sted enn pasientens ordinære behandlingskontakt. Behandling over video kan også egne seg for pasienter med sterk sosial angst eller agorafobi der det å reise kollektivt eller sitte på et venterom kan være så belastende at man lar være å møte til behandling. Videokonsultasjon kan også være et hensiktsmessig format for oppfølging av pasienter i etterkant av mer intensive behandlingsforløp. Da vil det normalt ikke være behov for det tradisjonelle tidsformatet på 45 minutter per konsultasjon, noe som vil kunne frigjøre personellressurser.
Norges forskningsråds program for kliniske behandlingsstudier (KlinBeForsk) har tildelt overlege Einar Heiervang ved BUP Tynset forskningsmidler for å prøve ut kognitiv terapi over video til ungdom med sosial fobi. Covideo-studien vil rekruttere 200 ungdommer mellom 14 og 18 år fra alle helseregioner, og det skal gis 14 ukentlige 90 minutters terapisesjoner. Slik behandling vil kunne inngå som et av flere aktuelle tilbud for ungdom som tar kontakt med kommunale lavterskeltilbud, eller henvises til BUP på grunn av sosiale vansker og høyt skolefravær. Det er mulig å styrke den digitale utviklingen på denne måten ved å gi prioritet til tildelinger av innovasjons- og forskningsmidler på dette området.
Bruk av videokonsultasjoner kan også være relevant i arbeid med vurdering av henviste pasienter som anbefalt i kapittel 5.4. Dersom spesialist ved BUP eller DPS og fastlege kan ha en felles konsultasjon med pasienten over video, kan behovet for behandling og differensiert tilbud avgjøres før pasienten kommer til første time, eller det kan gis råd om hvordan tilstanden kan følges opp i kommunehelsetjenesten.
Informasjon og opplæring av pasienter og pårørende kan også i økende grad skje med digitale hjelpemidler. Digitale plattformer kan brukes til samarbeidsmøter og samhandling på tvers av enheter, forvaltningsnivåer og involvering av flere parter.
De fleste forløp i psykisk helsevern innebærer at pasienten får informasjon om lidelsen, hva som er klokt å gjøre for å hjelpe seg selv (tilpasset selvhjelpsinformasjon), og informasjon om hva man bør gjøre ved forverring. Dette er eksempler på informasjon som bør digitaliseres og gjøres tilgjengelig både for brukere av kommunehelsetjenesten og spesialisthelsetjenesten. Dette kan fungere som selvstendige tiltak, eller som en av flere komponenter i et spesialisert fagteam, som beskrevet i kapittel 6.3.
Mange terapiformer gjør bruk av hjemmeoppgaver av ulike slag og/eller ulike former for registreringer mellom timene. Slikt innhold er også velegnet for digitalisering.
Mange psykiske lidelser er kroniske og påvirker mennesker over tid. Pasienter med kroniske lidelser vil ha behov for oppfølging av spesialisthelsetjenesten i perioder, men vil i tillegg bli fulgt opp av kommunale helse- og omsorgstjenester. Regjeringen har i Opptrappingsplan for psykisk helse (2023–2033) foreslått å prøve ut brukerstyrt poliklinikk i psykisk helsevern (4). Dette kan være et egnet verktøy for pasienter som er godt kjent gjennom tidligere kontakt og som man forventer vil ha behov for nye behandlingsperioder ved forverring. Utvalget mener brukerstyrt poliklinikk kan være aktuelt for pasienter med psykoselidelser og stemningslidelser, jf. kapittel 6.5. Kontakten mellom pasient og psykisk helsevern kan foregå ved digital hjemmeoppfølging/monitorering, men ved tegn til forverring kan pasienten raskt få en time med kjent fagpersonale på DPS. Tjenesten kan organiseres ved at pasienten rapporterer symptombildet, og kan bestille time i psykisk helsevern digitalt på samme måte som mange fastleger har tatt i bruk e-konsultasjon og åpen timebok gjennom helsenorge.no. Systemet vil imidlertid kreve at psykisk helsevern har ansatte som følger med på dialogen med pasientene som har rett på brukerstyrt poliklinikk.
Utfordringen i dag er at digitaliseringsgraden er for lav, og at utviklingstakten er for langsom. Det gjøres mye godt arbeid i helsetjenesten. Det er imidlertid ikke noen koordinerende mekanismer som sikrer at innhold og digitale tilbud kvalitetssikres og deles. Det er også barrierer knyttet til deling av informasjon når det gjelder fordeling av kostnader for utvikling og vedlikehold, personvernforordningen (GDPR), eierskap til data og risikoanalyser. En sentral koordinering, for eksempel i regi av Helsedirektoratet, kan sikre oversikt over eksisterende materiale og tilbud, bidra til å bygge ned noen av barrierene og være velegnet til å gi ut oppdrag til helseregionene med tanke på videre utvikling.
7.5 Kontinuerlig kvalitets- og forbedringsarbeid
God kvalitet i helsetjenesten innebærer at behandlingen er virkningsfull, trygg og involverer brukerne, og at den er samordnet, tilgjengelig og utnytter ressurser på en god måte. Kvalitet i behandling kan måles langs tre dimensjoner: struktur, prosess og resultat. Innen psykisk helsevern vil strukturindikatorer dreie seg om fysiske og personellmessige ressurser. Prosessindikatorer dekker rutiner, retningslinjer og arbeidsformer. Resultatindikatorer måler hvilket utbytte pasienten har av behandlingen.
For å kunne følge med på kvalitet i helsetjenesten er det etablert kvalitetsindikatorer som skal være målbare parametre som er knyttet til enten struktur, prosess eller resultat av behandlingen. I psykisk helsevern er det definert 15 kvalitetsindikatorer i tjenester for voksne og ti i tjenester for barn og unge (132, 133). Indikatorene dekker i hovedsak administrative forhold som tidsfrister knyttet til pakkeforløp, brukermedvirkning, bruk av tilstandskoder og epikrisetid, mens ingen av indikatorene gir direkte informasjon om hvorvidt tjenestene er virkningsfulle. Dette har betydning for utvikling av tjenestene og gir blant annet høy risiko for målforskyvning ved at det som kan måles, blir det viktige, noe som kan føre til faglig fremmedgjøring blant de ansatte. Mange behandlere opplever kvantitative aktivitetsmål og tidsfrister som utilfredsstillende mål på kvalitet. Etter ekspertutvalgets mening er dette en vesentlig utfordring som gjør at tjenestene egentlig mangler styringsinformasjon som grunnlag for å vurdere hva som virker godt og mindre godt i pasientbehandlingen.
Folkehelseinstituttet innhenter systematisk informasjon om pasienters erfaringer med døgnopphold i psykisk helsevern (PasOpp). Undersøkelsen i 2022 inkluderte 3112 pasientsvar. Svarandelen er lav sammenliknet med antall unike døgnpasienter registrert i Norsk pasientregister, men resultatene kan likevel brukes til å vurdere kvalitet på enhetsnivå. Målet er å formidle resultater som er relevante for lokalt kvalitetsforbedringsarbeid (134). De fleste helseforetakene nevnte innrapportering til PasOpp som en del av kvalitetsarbeidet, men det var ingen som spesifikt nevnte at resultater fra undersøkelsen ble brukt til å forbedre døgntilbudet.
Psykisk helsevern bør ha rutiner for å undersøke effekten av behandlingen som gis. Gode effektmål inkluderer både symptom- og funksjonsnivå, og pasienter må regelmessig spørres om opplevd nytte av behandlingen. Nye medisinske kvalitetsregistre for psykisk helsevern vil bidra med nasjonal infrastruktur og data som grunnlag for systematisk arbeid med kvalitetsforbedring og pasient- og brukersikkerhet i tjenesten. Nasjonale retningslinjer og nasjonale pasientforløp for psykisk helse og rus anbefaler bruk av tilbakemeldingsverktøy i behandlingen.
Med systematisk bruk av tilbakemeldingsverktøy får man løpende tilbakemelding fra den som mottar hjelp, om opplevelse av endring og nytte av hjelpen. Tilbakemeldingsverktøy kan identifisere og forebygge negativt utfall av behandling og bidra til mer tilpasset hjelp. Flere tjenester har tatt i bruk ulike tilbakemeldingsverktøy.
Løpende måling av kvalitet i behandling som grunnlag for klinisk forbedringsarbeid er et generelt prinsipp som også ligger bak prosjektet Improved Access to Psychological Therapies (IAPT) utviklet av professor David Clark ved Oxford University i England (135). Formålet med IAPT er å gi pasienter med angst eller depressive plager rask tilgang på kunnskapsbasert psykologisk behandling.
Ved Lovisenberg diakonale sykehus er det utviklet et system for digital og systematisk tilbakemelding på behandlingen fra pasienter i psykisk helsevern. Metoden kalles LOVePROM og gir behandlere enkel tilgang på digitale besvarelser på pasientens opplevelse av behandlingen (136). Metoden innebærer ingen økt rapportering for behandlere. Data hentes automatisk fra administrative systemer ved helseforetaket, og pasientrapporterte mål innhentes digitalt via et spørreskjema (CORE-OM) som distribueres via SMS eller e-post direkte til pasienten. Tilbakemelding fra pasienten gjøres umiddelbart tilgjengelig for pasientens behandler i elektronisk pasientjournal. Dermed vil pasientens forløp kunne følges direkte, og endringer i symptomnivå eller bekymringsfulle tegn kan raskt fanges opp av behandler. LOVePROM er nå tatt i bruk i alle helseforetak i Helse Sør-Øst og i enkelte helseforetak i Helse Vest og Helse Nord under betegnelsen DelMedMeg (137). Strukturerte innrapporterte data er tenkt overført til det nasjonale medisinske kvalitetsregisteret for psykisk helsevern voksne når dette er i drift, slik at pasienter og behandlere kan sammenlikne egne resultater med tilsvarende tjenester i andre deler av landet. Se Figur 7.1 for illustrasjon av hvordan digital tilbakemelding fra pasienten kan bli nyttig ikke bare for den aktuelle behandlingen, men også for kvalitets- og forbedringsarbeid i helseforetaket.
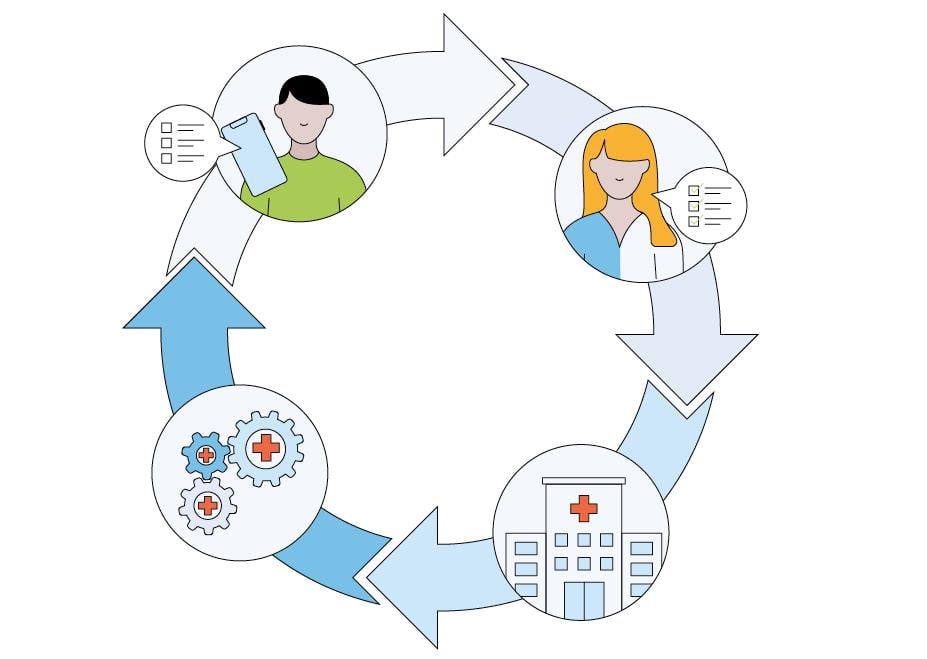
Figur 7.1 Illustrasjon av hvordan pasienters digitale tilbakemelding på opplevd nytte av behandlingen (ePROM, øverst til venstre) gir viktig informasjon til behandleren i det aktuelle pasientforløpet (øverst til høyre) og nyttig oversikt over pasientbehandlingen i helseforetaket (nederst til høyre) som grunnlag for kvalitets- og forbedringsarbeid (nederst til venstre).
Ekspertutvalget støtter utvikling av digitale tilbakemeldingsverktøy for pasienter i behandling i psykisk helsevern og mener dette må bli en integrert del av helsetjenesten. Tilgang på slike data vil sikre at helsehjelpen som tilbys er i samsvar med pasientenes ønsker og behov, og de danner grunnlag for evaluering av nåværende og eventuelle nye behandlingstilbud.
7.6 Utvalgets anbefalinger om kunnskap og kvalitet
Boks 7.1 Utvalgets anbefalinger om kunnskap og kvalitet
Forskning og fagutvikling
- Ekspertutvalget anbefaler at Helse- og omsorgsdepartementet tar initiativ til å avklare roller og ansvarsforhold for faglig styring av psykisk helsevern mellom Helsedirektoratet og de regionale helseforetakene. Arbeidet må sikre at fagfeltet har dekkende normerende produkter, tar aktivt del i og implementerer resultater av klinisk behandlingsforskning, og at det er en løpende kompetanseutvikling i tjenestene. Aktuelle innsatsfelt er nasjonale faglige retningslinjer, system for nye metoder, medisinske kvalitetsregistre og nasjonale og regionale kompetansetjenester.
- Utvikling av kompetanse hos den enkelte medarbeider og i fagmiljøene er å anse som investering i verdifull infrastruktur som danner et nødvendig grunnlag for virksom og trygg pasientbehandling. Derfor mener ekspertutvalget at økonomi må ses i sammenheng med kapasitet og kvalitet slik at «investering» i forskning, fagutvikling og implementering av ny kunnskap blir en naturlig og nødvendig del av klinisk drift i psykisk helsevern.
Implementering
- Ekspertutvalget anbefaler at ressursinnsats til implementeringsarbeid synliggjøres i foretakenes budsjetter.
- Å bistå ledelsen i å igangsette og gjennomføre forbedringsprosjekter bør inkluderes i oppgavene til faglige rådgivere i psykisk helsevern.
- Utvalget anbefaler kliniske ledere å benytte ressurser og metodikk fra pasientsikkerhetsprogrammet til å omhandle innhold i behandling.
- Ekspertutvalget anbefaler at det opprettes et eget program for behandlingskvalitet for å stimulere til innovasjon, fagutvikling og forskning i psykisk helsevern.
Digitalisering
- Ekspertutvalget mener at digitale løsninger må tas i bruk i enda større grad i psykisk helsevern for å øke tilgangen til kunnskapsbasert behandling.
- Arbeid knyttet til digitalisering i psykisk helsevern bør koordineres sterkerepå nasjonalt nivå.
- Det bør etableres et nasjonalt arbeid på tvers av nivåer som utarbeider, koordinerer og sprer digitalt innhold i helsetjenesten. Dette er likevel ikke til hinder for at innhold kan utvikles både regionalt og lokalt.
- Digitale behandlingstilbud som veiledet internettbehandling (e-mestring) eller andre typer digitale verktøy for selvhjelp med eller uten veiledning bør inngå som et av tilbudene i psykisk helsevern.
- Det bør være en nasjonal plattform for veiledet internettbehandling.
- Alt digitalt innhold må utformes slik at det har et grensesnitt kompatibelt med den infrastrukturen som helsetjenesten bruker for elektronisk pasientjournal.
- Det må sikres at utvikling innen det digitale området følges av evaluering og undersøkelser av effekt slik at kunnskapsgrunnlaget styrkes.
- Brukerstyrt poliklinikk kan organiseres ved at pasienter følges opp, og selv bestiller time i psykisk helsevern på en digital plattform, for eksempel helsenorge.no.
Kvalitets- og forbedringsarbeid
- Ekspertutvalget mener at tjenestene i sterkere grad må styres etter omforente faglige utviklingsmål, som forplikter ledere til å involvere fagfolk og brukere i kontinuerlig forbedringsarbeid.
- Alle enheter i psykisk helsevern bør rutinemessig samle informasjon om pasientenes erfaring med og opplevde nytte av behandlingen.
- Ekspertutvalget anbefaler at alle helseforetak innfører system for digital tilbakemelding fra pasienter, for å kunne evaluere kvalitet i behandlingen og målstyre faglig forbedringsarbeid. Arbeidet kan utvikles lokalt, men bør forankres regionalt og harmoniseres med rapporteringer til nasjonale medisinske kvalitetsregistre for psykisk helsevern for voksne og psykisk helsevern for barn og unge, for å unngå dobbeltregistrering for pasienter og behandlere.