4 Nasjonal og internasjonal kunnskap om uønskede hendelser i helse- og omsorgstjenestene
4.1 Innledning
I mandatet er ikke utvalget bedt om å lage en kunnskapsstatus om alvorlige hendelser i helse- og omsorgstjenestene. Utvalget har likevel funnet grunn til å se nærmere på noe av den kunnskapen som finnes om uønskede hendelser i helse- og omsorgstjenestene, knyttet til overordnede temaer som forekomst, risikogrupper, kostnader, forebygging og håndtering.
Kunnskapsstatusen som følger er ikke uttømmende, men i oppsummeringen trekker utvalget veksel på relevante fagfellevurderte publikasjoner om de ulike temaene samt såkalt grå litteratur. Dette er forskningsrapporter og anbefalinger mv. fra internasjonale organer som eksempelvis EU. Til sammen gir kunnskapskildene innsikt i flere av de temaene og spørsmålene utvalget er satt til å vurdere og å komme med tilrådinger om.
Nasjonalt kunnskapssenter for helsetjenesten ved bibliotekar Elisabeth Hafstad har vært behjelpelig med søk etter relevant litteratur innenfor noen av de utvalgte temaene. Også pasientsikkerhetsmiljøet ved Universitet i Stavanger har bidratt med sentrale referanser og informasjonskilder. Punkt 4.4.4 Personer med annet morsmål enn norsk er skrevet i samarbeid med formidlingsleder Thor Indseth ved Nasjonal kompetanseenhet for minoritetshelse (NAKMI). Professor Einar Hovlid ved Universitetet i Bergen har bidratt med tekst til punkt 4.6.7 om betydning og effekt av tilsyn.
4.2 Forekomst av uønskede hendelser i helse- og omsorgstjenestene
Norsk og internasjonal litteratur om uønskede hendelser innen helse- og omsorgstjenestene omtaler i noen grad forekomsten av slike hendelser. Tallmaterialet er begrenset. Det er også variasjon i hvordan undersøkelsene er avgrenset ut fra alvorlighetsgrad og årsaker. Ved hjelp av ulike undersøkelsesmetoder har studier prøvd å kartlegge omfang og typer av hendelser. Metodene inkluderer retrospektiv gjennomgang av journaler med blant annet bruk av Global Trigger Tool (GTT), pasientfortellinger, helsepersonells erfaringer, deltakende observasjon, obligatoriske meldesystemer, tilsynsordninger, klager, erstatningskrav og søksmål.
4.2.1 Forekomst av uønskede hendelser i spesialisthelsetjenesten
4.2.1.1 Journalundersøkelser i sykehus
I Norge gjennomførte alle landets 19 helseforetak og fem private sykehus undersøkelser ved hjelp av Global Trigger Tool i 2013 (GTT)1 (Deilkås, 2014). Dette var den fjerde nasjonale journalundersøkelsen med GTT. Hensikten med slike strukturerte undersøkelser er å kartlegge omfang av «pasientskader» i sykehus. «Pasientskade» defineres i denne sammenheng som:
«[…] utilsiktet fysisk skade som har oppstått som et resultat av medisinsk behandling eller som behandlingen har bidratt til, som krever ytterligere overvåking, behandling eller forlenget sykehusinnleggelse, eller som har dødelig utgang.»
Kilde: Deilkås, 2014, s. 9.
Pasientskade klassifiseres i kategorier på en skala som går fra E til I: E er skade som kun fordret tiltak for å unngå plager for pasienten; F er skade som medførte midlertidig mén eller forlenget sykehusopphold; G er skade som førte til varig mén; H er skade som fordret livreddende tiltak innen en time; og I er skade som førte til at pasienten døde.
Den nasjonale journalundersøkelsen i 2013 omfattet i alt 10 986 pasientopphold som ble tilfeldig trukket fra totalt 569 714 somatiske pasientopphold. Pasientopphold innen rehabilitering, pediatri og psykiatri er holdt utenfor da GTT ikke er tilpasset disse områdene. Ved 13,0 prosent av de undersøkte oppholdene erfarte pasienten en skade som medførte behov for tiltak, forlenget sykehusopphold eller alvorligere konsekvenser (skadekategori E til I). I omtrent halvparten av disse tilfellene (7,6 prosent av oppholdene) erfarte pasienten en skade som førte til forlenget sykehusopphold eller alvorligere konsekvenser (kategoriene F til I). GTT-undersøkelsen gir ikke svar på andelen pasientskader som ville vært mulig å forebygge.
Tabell 4.1 gir oversikt over andelen somatiske pasientopphold med pasientskade i norske sykehus for perioden 2010 til 2013.
Tabell 4.1 Estimat av andel somatiske pasientopphold med pasientskade i norske sykehus for 2013, 2012, 2011 og 2010
Alvorlighetsgrader | Prosent av alle pasientopphold | |||
|---|---|---|---|---|
2013 | 2012 | 2011 | 2010 | |
Pasientopphold med minst en skade (E–I) | 13,0 % | 13,7 % | 16,1 % | 15,9 % |
Pasientopphold med minst en skade som førte til forlenget sykehusopphold eller alvorligere konsekvenser (F–I) | 7,6 % | 7,7 % | 8,8 % | 8,9 % |
Antall undersøkte pasientopphold | 10 986 | 11 728 | 10 288 | 7849 |
Hvor mange pasientopphold er det trukket fra1 | 569 714 | 593 046 | 585 648 | 501 5492 |
Totalt antall somatiske døgn (Samdata) | Ikke ennå publisert for 2013 | 889 167 | 878 368 | 865 699 |
1 Et pasientopphold er regnet som et sammenhengende sykdomsforløp, som i noen tilfeller kan strekke seg over flere sykehus, som følge av funksjonsfordeling.
2 Undersøkelsen i 2010 omfattet kun 10 av årets måneder, mars til desember.
Kilde: Deilkås, 2014, s. 13.
I de neste avsnittene sammenlignes dette anslaget med anslag over forekomst av pasientskader eller uønskede hendelser i enkelte andre land.
I Sverige kom rapporten «Skador i vården – skadeområden och undvikbarhet» i 2014 (Sveriges Kommuner och Landsting, 2014) som omhandler forekomst av pasientskader i svenske sykehus.
Journalundersøkelsen ble gjennomført ved hjelp av markørbasert journalgranskning (MJG). MJG ligner på GTT. Gjennomføringen er den samme og skadeklassifiseringen er nesten lik, men MJG har noen flere klassifiseringer: «blåsoverfyllnad, neurologisk skada, hudskada eller ytlig kärlskada [vaskulær] samt svikt i vitala parametrar inklusive hjärtstopp» (Sveriges Kommuner och Landsting, 2013, s. 7). Den opprinnelige GTT-manualen inneholdt dessuten ikke en vurdering av om skaden er forebyggbar. Dette er en svakhet da kunnskap om forebyggbarhet er viktig i pasientsikkerhetsarbeidet. For å gradere skadens alvorlighetsgrad, anvender MJG samme E-I-skala som i GTT.
Til sammen ble 29 860 innleggelser i 63 sykehus i Sverige undersøkt i perioden 2013 og første halvår av 2014. Den svenske undersøkelsen viser at skadenivået lå på 14 prosent. Andelen skader som bidro til eller forårsaket permanent skade eller til pasientens død, utgjorde 5,2 prosent. Andelen av skadene som ble undersøkt og som har blitt vurdert til å være mulig forebyggbar, var 62 prosent. I en tidligere svensk rapport vises det til studier som hevder at skader som kan forebygges, anslås å utgjøre et sted mellom 60–70 prosent av alle skadene (Sveriges Kommuner och Landsting, 2013, s. 21).
I Danmark ble den første journalundersøkelsen gjennomført i 2001 (Schiøler, et al., 2001). Journalundersøkelsen ble gjort ved hjelp av en moderert utgave av Harvard Medical Practice Study (HMPS). I likhet med GTT-metoden er HMPS basert på en strukturert tilnærming for å identifisere pasientskader.2 Team bestående av tre sykepleiere og to leger gikk gjennom 1097 journaler ved 17 sykehus. Det ble identifisert uønskede hendelser i 9 prosent av sykehusinnleggelsene. Av disse ble det estimert at om lag 40 prosent kunne vært forebygget. De uønskede hendelsene medførte i gjennomsnitt syv ekstra liggedøgn på sykehus. I 30 av de 1097 sykehusinnleggelsene ble det rapportert om varige mén eller død som følge av uønskede hendelser.
I England ble det gjennomført en journalundersøkelse ved to sykehus i London-området i 1999 (Vincent, Neale, & Woloshynowych, 2001). Hvilken metode de brukte er ikke oppgitt i artikkelen. 1014 journaler ble gjennomgått, og i 10,8 prosent av sykehusinnleggelsene opplevde pasienten en uønsket hendelse. Om lag halvparten av disse, ble vurdert til å kunne forebygges. En tredjedel av de uønskede hendelsene medførte moderat eller omfattende mén eller død.
I Nederland har en forskergruppe ved Netherlands institute for health services research (NIVEL)3 gjennomført journalundersøkelser i tre perioder: 2004, 2008 og 2011/2012 (Baines, et al., 2013; de Bruijne, Zegers, Hoonhout, & Wagner, 2007; Langelaan, et al., 2010; Langelaan, et al., 2013). Journalundersøkelsene ble gjort ved hjelp av Harvard Medical Practice Study (HMPS). Mens GTT-undersøkelsene i Norge er gjennomført av personer tilknyttet det sykehuset journalene er hentet fra, har undersøkelsene på sykehusene i Nederland blitt utført av eksterne fagfolk. I 2004 gjennomgikk sykepleiere og leger om lag 8000 journaler mens de i 2008 og 2011/2012 gikk gjennom 4000 journaler.
I 2004 identifiserte forskerne 5,7 prosent uønskede hendelser, 8,0 prosent i 2008 og 7,1 prosent i 2011/2012. Hendelser som kunne vært forebygget ble anslått å være 2,3 prosent i 2004, 2,9 prosent i 2008 og 1,6 prosent i 2011/2012. Det vil si at mellom 20 og 40 prosent av de uønskede hendelsene ble antatt å være mulig å forebygge. Denne longitudinelle studien viser at andelen hendelser som kunne vært forebygget, har gått ned fra 2004 til 2012. Forskerne knytter reduksjonen blant annet til en omfattende nasjonal satsning på kvalitets- og pasientsikkerhetsarbeid.
Basert på øvrige internasjonale oppsummeringer legger Hjort (2007, s. 34) til grunn at om lag 10 prosent av pasientene på somatiske sykehus rammes av en uønsket hendelse og at om lag 50 prosent av disse hendelsene kan forebygges. Et tilsvarende estimat framkommer i en systematisk gjennomgang av åtte studier fra Australia, Canada, New Zealand, Storbritannia og USA, der medianen for forekomst av uønskede hendelser var 9,2 prosent. Andelen som kan forebygges ble vurdert til å ligge på 43,5 prosent (de Vries, Ramrattan, Smorenburg, Gouma, & Boermeester, 2008).
4.2.1.2 Metodiske refleksjoner i litteraturen – journalundersøkelser
Retrospektive studier, som journalgranskinger med bruk av GTT, MJG og HMPS, kan gi anslag over forekomst av uønskede hendelser. Det er likevel en rekke svakheter ved undersøkelsesmetodene. En svakhet er at fordi denne typen gransking baserer seg på journaler, er undersøkelsen helt avhengig av kvaliteten på dokumentasjonen. Hvis helsepersonell ikke dokumenterer pasientskader, vil ikke granskingen finne triggere eller kriterier for pasientskade. En annen svakhet, som særlig er knyttet til bruk av GTT, er den store variasjonen som kan finnes i helsepersonellets faglige og skjønnsmessige vurderinger av nivået på pasientskaden. Det framheves derfor at GTT ikke er «[…] egnet til å sammenligne nivået av pasientskade mellom enkeltstående sykehus» og videre at
«[s]iden det er en mulighet for at teamenes bruk av metoden og definisjon av skade kan endre seg over tid, er det også usikkert om metoden kan brukes til å beregne omfang av pasientskade over tid.»
Kilde: Deilkås, 2013, s. 8.
I tråd med dette konkluderer von Plessen og kollegaer at det er vanskelig å standardisere kartleggingsprosessen av uønskede hendelser på sykehusene (von Plessen, Kodal, & Anhøj, 2012). GTT-resultatene kan brukes til å veilede sykehusene i deres arbeid med pasientsikkerhet, men resultatene kan ikke brukes til å sammenligne sykehus.
Svenske forskere har undersøkt om det har betydning for identifisering av hendelser om journalundersøkelsene bruker GTT eller HMPS ved å se om de to metodene gir ulike anslag over forekomst av uønskede hendelser (Unbeck, et al., 2013). To team bestående av en sykepleier og to leger ved en ortopedisk avdeling anvendte henholdsvis GTT og HMPS på de samme 350 journaler. I alt ble 160 uønskede hendelser identifisert i 105 av de 350 journalene. Bruk av GTT avdekket 137 uønskede hendelser i 98 journaler, mens bruk av HMPS avdekket 155 uønskede hendelser i 104 journaler. Undersøkelsen viser at flere uønskede hendelser ble identifisert ved hjelp av HMPS. De hendelsene som HMPS fanget opp, og som ikke GTT gjorde, var hendelser som forårsaket mindre eller moderat skade for pasienten, slik som urinretensjon, infiltrert intravenøse infusjoner og trykksår. GTT-teamet var mer tilbøyelig til å se bort fra denne type hendelser fordi de ikke krevde medisinsk intervensjon. Forskerne framhever likevel at det kan være viktig også å identifisere denne type hendelser fordi en uønsket hendelse som i ett tilfelle kan forårsake mindre skade kan være
«[…] sentinel of serious system defects that result in major harm in the next case. Patient safety interventions are needed to reduce major as well as minor adverse events.»
Kilde: ibid., s. 10.
4.2.1.3 Varsel om dødsfall og betydelig pasientskade til Undersøkelsesenheten ved Statens helsetilsyn
Undersøkelsesenheten i Statens helsetilsyn mottar og behandler varsler om alvorlige hendelser («dødsfall eller betydelig skade på pasient hvor utfallet er uventet i forhold til påregnelig risiko») i spesialisthelsetjenesten. Den offentlige delen av spesialisthelsetjenesten har plikt til å varsle Statens helsetilsyn om slike forhold, jfr. spesialisthelsetjenesteloven § 3-3a. For mer om Statens helsetilsyn og Undersøkelsesenheten, se punkt 5.8 og 5.8.5.
I perioden 1. juni 2010 til 31. desember 2014 mottok Undersøkelsesenheten 1271 varsler. I 2014 kom det 414 varsler der 303 av disse gjaldt dødsfall og 63 som gjaldt «betydelig skade». Tabell 4.2 viser antall varsler fordelt på skadegrad for perioden 2010 til 2014.4
Tabell 4.2 Antall varsler fordelt på skadegrad
Skadegrad | 2010 | 2011 | 2012 | 2013 | 2014 | Totalt |
|---|---|---|---|---|---|---|
Dødsfall | 39 | 112 | 184 | 292 | 303 | 627 |
Betydelig skade | 16 | 18 | 47 | 65 | 63 | 146 |
Forhold som kunne ført til betydelig skade | 8 | 2 | 27 | 37 | 37 | |
Usikkert | 3 | 8 | 4 | 11 | 26 | |
Annet | 5 | 2 | 9 | 3 | 19 | |
Ikke registrert | 1 | 1 | 111 | 2 | ||
Totalt | 72 | 140 | 246 | 399 | 414 | 857 |
1 I rapporten fra Helsetilsynet 2015 er kategoriene «usikkert», «annet» og «ikke registrert» slått sammen.
Kilde: Rapport fra Helsetilsynet 3/2014, s. 57; Helsetilsynet, 2015, s. 59.
4.2.1.4 Meldinger om uønskede hendelser i spesialisthelsetjenesten til Meldeordningen
Spesialisthelsetjenesten skal sende melding til Nasjonalt kunnskapssenter for helsetjenesten (Kunnskapssenteret)5 om betydelig personskade på pasient som følge av ytelse av helsetjeneste eller ved at en pasient skader en annen. Det skal også meldes fra om hendelser som kunne ha ført til betydelig personskade («nesten-hendelser»). Helseinstitusjoner innen spesialisthelsetjenesten har etter § 3-3 i spesialisthelsetjenesteloven plikt til å sende inn slike meldinger. For mer om Meldeordningen, se punkt 5.7.2.
Det er ikke grunn til å tro at antall meldinger Kunnskapssenteret mottar representerer den totale forekomsten av uønskede hendelser. Vi viser til tallene likevel da de, sammen med anslag fra andre kilder, kan gi innsikt i forekomsten av uønskede hendelser.
I følge årsrapporten for 2014 mottok meldeordningen 9536 meldinger (Saastad & Flesland, 2015). Av disse ble 8063 klassifisert med hensyn til alvorlighetsgrad – se tabell 4.3. Om lag 19 prosent av de klassifiserte hendelsene var assosiert med betydelig personskade eller død, hvorav død utgjorde 443 hendelser. «Betydelig personskade» defineres som:
Tabell 4.3 Alvorlighetsgrad for skade på pasient, N = 8063
Alvorlighetsgrad | Antall (n) |
|---|---|
Ingen | 2 713 |
Mild | 2 077 |
Moderat | 1 402 |
Betydelig | 1 057 |
Død | 443 |
Skadegrad ikke klassifisert | 371 |
Kilde: Saastad & Flesland, 2015, s. 17.
«[s]kade som krever betydelig økt utrednings- eller behandlingsintensitet/skader som medfører reoperasjon eller overflytning til intensiv overvåkning, forlenget sykehusopphold eller varig funksjonstap.»
Kilde: Saastad & Flesland, 2015, s. 15.
4.2.1.5 Andre kilder
I en foreløpig upublisert studie har professor Hans Flaatten ved Universitetet i Bergen og overlege ved intensivavdelingen ved Haukeland Universitetssjukehus med kollegaer gått systematisk igjennom alle dødsfall i Helse-Bergen i 2011.6 Hensikten med studien var å anslå hvor mange forebyggbare dødsfall som inntraff det året. I alt ble 59 605 pasienter innlagt i helseforetaket i 2011. Det ble registrert 1186 dødsfall i helseforetaket. Et ekspertpanel med sju leger fra ulike spesialiteter vurderte alle dødsfallene med tanke på uønskede hendelser og om de var mulig å forebygge. Av de 1186 dødsfallene ble 290 (24,5 prosent) klassifisert som plutselige og/eller uventede. Av disse ble 220 vurdert til å ha en naturlig årsak. Av de resterende 70 dødsfallene ble 16 vurdert til å være forebyggbare eller sannsynlig forebyggbare. På nasjonalt nivå vil det si at om lag 200 sykehusdødsfall kunne ha vært unngått.
En oversikt over mottatte saker til Norsk Pasientskadeerstatning (NPE) viser at av de i alt 52177 innkomne sakene omhandlet 3269 de fire helseregionene.8 I 2014 utbetalte NPE vel 1 milliard kroner i erstatning, hvorav mer enn 750 millioner kroner ble utbetalt i saker som omhandlet spesialisthelsetjenesten.9
På bakgrunn av disse studiene og denne statistikken utleder utvalget at det skjer mange uønskede hendelser og at flere av disse kan forebygges.
4.2.2 Forekomst av uønskede hendelser i den kommunale helse- og omsorgstjenesten
Det finnes begrenset med kunnskap om forekomsten av uønskede hendelser i den kommunale helse- og omsorgstjenesten i Norge. Det er ikke innført varslings- og meldeplikt i denne sektoren slik som for spesialisthelsetjenesten, og det er heller ikke gjennomført systematiske journalundersøkelser på tilsvarende måte som i sykehus.
Ser en på tallene over mottatte saker til Norsk Pasientskadeerstatning (NPE) og henvendelser til pasient- og brukerombudene, kan utvalget i noen grad få innblikk i omfang av saker som kan omhandle uønskede hendelser i den kommunale helse- og omsorgstjenesten. Av alle de 5217 sakene NPE mottok i 2014, omhandlet 781 primærhelsetjenesten.10 I 2014 utbetalte NPE i alt 1 062 142 115 kroner i erstatning, hvorav 160 528 662 kroner ble utbetalt i saker som omhandlet primærhelsetjenesten.11
Landets pasient- og brukerombud mottok 14 063 saker i 2014. Fastlegene ble berørt i 2264 av sakene, og det ble registrert 1209 saker om sykehjem.12 I pasient- og brukerombudets årsmelding for 2013 kategoriseres årsaker til henvendelse, og da utgjør kategorien «pasientskade og komplikasjon» flest saker – 2702 saker av i alt 14 433.13
I Danmark har de hatt en meldeordning for «utilsigtede hændelser i patientbehandlingen» siden loven om pasientsikkerhet ble vedtatt i 2003, og i 2010 fikk kommuner plikt til å melde. Utvalget ser hen til tallene fra denne meldeordningen fordi disse kan gi et anslag over antallet hendelser i den norske kommunale helse- og omsorgstjenesten.
I Danmark sendes meldingene til Dansk Patientsikkerheds Database (DPSD). Siden starten i 2004 og fram til 2014 har DPSD mottatt mer enn 500 000 meldinger om utilsiktede hendelser. En «utilsigtet hendelse» defineres som:
«[…] en begivenhed, der forekommer i forbindelse med sundhedsfaglig virksomhed, herunder præhospital indsats, eller i forbindelse med forsyning af og information om lægemidler. Utilsigtede hændelser omfatter på forhånd kendte og ukendte hændelser og fejl, som ikke skyldes patientens sygdom, og som enten er skadevoldende eller kunne have været skadevoldende, men forinden blev afværget eller i øvrigt ikke indtraf på grund af andre omstændigheder.»14
Kilde: Sundhedsloven, § 198 stk. 4.
I 2014 ble det meldt inn 182 643 utilsiktede hendelser til DPSD, hvorav 104 538 hendelser kom fra kommunene (Patientombuddet, 2015). «Kommuner omfatter den kommunale tandpleje, forebyggelsescentre, hjemmeplejen, hjemmesygeplejen, kommunelæger, misbrugsbehandling, plejeboliger, sociale botilbud, sundheds- og sygeplejecentre, sunhedsplejersker, tilbud til borgere med handicap, træning og andet»(ibid., ss. 7–8). I kommunene er det flest meldinger om hendelser i «plejeboliger». De tre andre sektorene er sykehus, private sykehus og hospiter og «andet regional». Denne siste sektoren omfatter blant annet tjenester som i Norge er del av den kommunale helsetjenesten som praktiserende leger og legevaktordningen («vagtlægeordningen»). I alt 12 073 meldinger kom fra «andet regional», der en stor andel av meldingene omfatter hendelser hos «praktiserende læger».
Alle hendelsene som meldes til DPSD klassifiseres i henhold til WHOs internasjonale klassifikasjon for pasientsikkerhet (ICPS). I kommunene handler mange av hendelsene om medisinering (67 prosent) og pasientuhell (24 prosent). Hendelsene klassifiseres også etter alvorlighetsgrad (ingen skade, mild, moderat, alvorlig, dødelig). I kommunene er 66 prosent av de innmeldte hendelsene vurdert som «ingen skade», 25 prosent til å være «mild», 8 prosent «moderat», og 1 prosent «alvorlig». 95 hendelser hadde dødelig utgang.
4.2.3 Tallmateriale fra Dødsårsaksregisteret – rapportering av unaturlige dødsfall
Dødsårsaksregisteret skal føre oversikt over alle dødsfall i Norge, rundt 41 000 hvert år. Grunnlaget for registreringen er i hovedsak Legeerklæring om dødsfall («Dødsattesten») som skal utstedes ved alle dødsfall. I tillegg kommer rapporter fra obduksjoner (per tiden om lag 3000 per år). Det sendes hvert år ut rundt 1000 brev med forespørsel om tilleggsopplysninger. For en del dødsfall får Dødsårsaksregisteret også opplysninger fra Kreftregisteret og Medisinsk fødselsregister. I Dødsårsaksregisteret kodes diagnosene etter ICD-10 (et internasjonalt statistisk klassifikasjonssystem av sykdom og beslektede helseproblem) og underliggende dødsårsak identifiseres.
En gjennomgang for årene 1996–2012 viste at det ved 180 dødsfall var avmerket for «medisinsk feil» i dødsattestens rubrikk «Spesielle omstendigheter ved dødsfallet/foretatte undersøkelser tyder på: [flere ulike avkrysningsmuligheter]».15 Gjennomsnitt per år er 11 (spredning 1–30) med en tydelig tendens til økende antall de siste årene (28 i 2011, 30 i 2012). Det er grunn til å tro at det er en betydelig underrapportering.
Avmerkingen «medisinsk feil» angir kun at legen som utsteder dødsattesten mener at dødsfallet kan skyldes en medisinsk feil, ikke om dødsfallet er meldt til politi og tilsynsmyndighet eller hva som ble resultatet av den videre behandling. Det er en egen rubrikk på dødsattesten hvor det skal krysses av for om politiet er varslet om «unaturlig dødsfall», jf. helsepersonelloven § 36 tredje ledd. Det er ikke foretatt en opptelling av dette i dødsattestene. Unaturlige dødsfall som skal meldes til politiet omfatter blant annet «feil, forsømmelse eller uhell ved undersøkelse eller behandling av sykdom eller skade».16 Se for øvrig punkt 5.12 og 7.8.
En opptelling av hvor mange dødsfall som etter koding er tilordnet en diagnosekode som kan tyde på at dødsfallet skyldes medisinsk svikt (ICD-10 kodene T88.0-T88.9 og/eller Y60-Y69), viser at dette samlet var 323 dødsfall i perioden 1996–2012. Gjennomsnitt per år var 19 (spredning 8–35). Her var det ingen tendens til økende antall siste år.
Disse to tilnærmingsmåtene er trolig delvis overlappende. Ved å gjøre en opptelling av hvor mange unike personer det dreier seg om for årene 1996–2012, er dette 428 dødsfall. Gjennomsnittet per år er 25 (spredning 15–49). Dette tilsvarer 5,9 per 10 000 dødsfall i perioden.
4.2.4 Oppsummering
Det finnes ikke data som gjør det mulig å tallfeste nøyaktig forekomst av uønskede hendelser.
Det kan anslås at om lag en av ti pasienter på sykehus kan oppleve en uønsket hendelse. For den kommunale helse- og omsorgstjenesten er det svært få kilder. Dette gjør det vanskelig å anslå forekomst.
Noen internasjonale studier anslår at en betydelig andel av de uønskede hendelsene er mulig å forebygge.
4.3 Kategorier av uønskede hendelser
I de studiene og rapportene som er referert over, er det ulike måter å kategorisere uønskede hendelser på. Hendelsene kan kategoriseres etter resultat (alvorlighetsgrad), nivå i helse- og omsorgstjenesten, felt eller område i helse- og omsorgtjenesten eller årsak til hendelsen. Det er vanskelig å rendyrke kategoriene. Ulik inndeling brukes i ulike sammenhenger. I det følgende avgrenser utvalget seg til å se på kategorier fra den norske GTT-kartleggingen, varslene til Undersøkelsesenheten ved Statens helsetilsyn og Meldeordningen for uønskede hendelser i spesialisthelsetjenesten. De ulike kategoriene av skader er ikke innbyrdes ekskluderende og ett tilfelle kan derfor falle inn under flere skadetyper.
GTT-kartleggingen i Norge viser at de hyppigste skadene er legemiddelrelatert skade, urinveisinfeksjon og postoperativ sårinfeksjon (Deilkås, 2013). Disse skadetypene går også igjen i undersøkelsen fra Sverige (Sveriges Kommuner och Landsting, 2013).
Tabell 4.4 viser antall varsler fordelt på hendelse i perioden 2013–2014 som Statens helsetilsyn har mottatt etter spesialisthelsetjenesteloven § 3-3 a.
Tabell 4.4 Antall varsler fordelt på type hendelse 2013–2014
Type hendelse | 2013 | 2014 |
|---|---|---|
Psykisk helsevern/rus | 175 | 200 |
Selvmord | 105 | 122 |
Selvmordsforsøk/selvskading | 37 | 40 |
Overdose/intoks | 9 | 8 |
Drap/vold | 3 | 1 |
Annet | 21 | 29 |
Somatikk | 224 | 214 |
Kirurgisk inngrep/operasjon | 66 | 42 |
Fødsel | 39 | 41 |
Selvpåførte skader | 5 | 8 |
Andre typer hendelser | 114 | 123 |
Totalt | 399 | 414 |
Kilde: Helsetilsynet, 2015, s. 60.
Meldeordningen for uønskede hendelser i spesialisthelsetjenesten kategoriserer meldinger med utgangspunkt i WHOs standardiserte rammeverk for pasientsikkerhetsarbeid, Nasjonalt kompetansenettverk for legemidler til barn og GTT (alvorlighetsgrad av skade). Figur 4.1 fra Meldeordningens årsrapport (Saastad & Flesland, 2015, s. 20) viser kategorier av hendelser, der en hendelse kan klassifiseres i flere kategorier og antall hendelser.
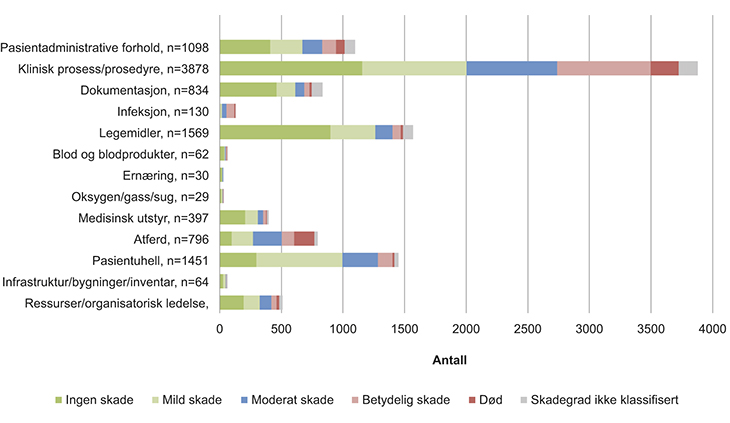
Figur 4.1 Kategorier av uønskede hendelser
Kilde: Saastad & Flesland, 2015, s. 20.
4.4 Om risikoutsatte grupper
Enkelte grupper har større risiko for å bli utsatt for alvorlige hendelser i helse- og omsorgstjenesten enn andre. I det følgende vier utvalget særlig oppmerksomhet til eldre, personer med selvmordsfare og med rusproblematikk, personer med psykisk utviklingshemming og personer med annet morsmål enn norsk. Disse gruppene kan være særlig utsatt blant annet fordi de kan ha et komplekst sykdomsbilde og/eller opplever kommunikasjonsproblemer.
4.4.1 Eldre
Journalundersøkelsene i norske sykehus gir ikke innsikt i fordelingen av pasientskader per aldersgruppe. Det gjør den svenske undersøkelsen referert i punkt 4.2.1.1: Pasienter over 65 år hadde flere pasientskader enn de under 65 år. 15,1 prosent av sykehusoppholdene for denne pasientgruppen resulterte i en pasientskade mot 10,7 prosent av sykehusopphold for pasienter yngre enn 65 år (Sveriges Kommuner och Landsting, 2013). En slik forskjell er også kartlagt i en amerikansk studie (se Hjort 2007, s. 44; Thomas, et al., 2000): Forskerne fant at sykehuspasienter som var 65 år og eldre, hadde nesten dobbelt så stor risiko for en forebyggbar uønsket hendelse enn andre. De eldre opplevde uønskede hendelser i større grad enn andre knyttet blant annet til komplikasjoner ved prosedyrer, legemiddelfeil og fall. Blant pasienter i norske sykehus rapporteres det for eksempel flest legemiddelfeil for pasienter i aldersgruppene under ett år og over 70 år. En medvirkende faktor til dette kan være at eldre mennesker ofte bruker flere legemidler og er således mer risikoutsatt for legemiddelfeil (Teigen, Rendum, Slørdal, & Spigset, 2009).
Det er lite kunnskap om uønskede hendelser i den kommunale eldreomsorgen. Rapporten Kunnskap om svikt i tjenester til skrøpelige eldre (Sørbye, Grue, & Vetvik, 2009) viser til forskning som finnes i Norge om mangler i helse- og omsorgstjenestene. Sammenfattet er kjente sviktområder knyttet til fall, ernæring, infeksjon, inkontinens, søvnproblemer, ensomhet, fysisk og sosial aktivitet.
På bakgrunn av blant annet den nevnte rapporten, gjennomførte Statens helsetilsyn og fylkesmennene i perioden 2009–2012 et landsomfattende tilsyn med tjenester til eldre med sammensatte behov.17 Hensikten med tilsynet var blant annet å avdekke og følge opp svikt og uønskede hendelser. Mer enn 500 tilsyn ble gjennomført i 2010 og 2011, og tilsynene dekket om lag 70 prosent av landets kommuner og bydeler. I to tredjedeler av tilsynene fant Statens helsetilsyn og fylkesmennene lovbrudd.
Tilsynene omfattet tjenester og tiltak som er av betydning for skrøpelige eldre med omfattende hjelpebehov, blant annet legemiddelhåndtering og legemiddelbehandling.18 Årsakene til legemiddelfeil er sammensatte, men kan blant annet knyttes til uklarheter rundt lederansvaret for håndtering av legemidler.
Forskning viser at overgangen mellom nivåer i helse- og omsorgstjenester kan utgjøre stor risiko, særlig for skrøpelige eldre. Typer av uønskede hendelser som kan oppstå for eldre pasienter i denne overgangen handler om feil i medisinering, prosedyrer og oppfølging av diagnoseresultater samt sykehusinfeksjoner og fall (Laugaland, Aase, & Barach, 2011). De største risikofaktorene assosiert med disse hendelsene er ineffektive omsorgsprosesser, dårlig kommunikasjon og manglende dokumentasjon. En kunnskapsoppsummering viser at effektive intervensjoner for å bedre pasientsikkerheten i overgangen mellom nivåer i helse- og omsorgstjenesten for eldre omhandler blant annet:
«profession-oriented interventions (e.g. education and training); organisational interventions (e.g. transfer nurse, transition coach, discharge protocol, discharge planning, discharge follow-up, medication reconciliation, standardized discharge letter, electronic tools); or patient and next of kin-oriented interventions (e.g. patient empowerment, discharge support).»
Kilde: Laugaland, Aase, & Barach, 2012, s. 2919.
4.4.2 Personer med psykisk sykdom, selvmordsfare og med rusproblematikk
Forskningen er begrenset når det gjelder systematiske oversikter over uønskede hendelser i psykisk helsevern. Varsler og meldinger til henholdsvis Statens helsetilsyn og Kunnskapssenterets meldeordning kan gi et anslag over forekomsten av selvmord som har skjedd under behandling i spesialisthelsetjenesten. Dødsårsaksregisteret kan også til en viss grad gi relevante data.
I 2012 var det i alt 515 registrerte selvmord i Norge – 369 menn og 146 kvinner. I 2011 var det 598 registrerte selvmord.19
Av de 414 varslene som Statens helsetilsyn mottok i 2014, var det 122 selvmord (Helsetilsynet, 2015).
I 2014 fikk Meldeordningen 137 meldinger om selvmord:
«De fleste av selvmordene har skjedd under innleggelse eller mens pasienten var under poliklinisk behandling. Suicid umiddelbart etter utskriving vil som hovedregel være meldepliktig; det inngår derfor også noen slike i dette tallet.»
Kilde: Saastad & Flesland, 2015, s. 48.
Det er uklart i hvor stor grad dødsfall ved selvmord under psykiatrisk behandling vil kunne hindres, men det må antas at en del av dødsfallene kunne vært unngått dersom behandlingen i det enkelte tilfelle hadde vært optimal. Det må da tas i betraktning at behandlingen i slike situasjoner ikke bare er avhengig av innsatsen fra en enkelt institusjon eller enkelte behandlere. Behandlingen må i stor grad bygges opp som en kontinuerlig kjede fra å sikre at personer med selvmordstanker får kyndig hjelp, til nødvendig behandling er gjennomført og livssituasjonen til den aktuelle personen er avklart og stabilisert. Videre må det tas hensyn til at pårørende til personer som har tatt eller forsøkt å ta sitt eget liv, også trenger oppfølging.
Boks 4.1 Tiltak i Handlingsplan for forebygging av selvmord og selvskading 2014–2017
Tiltak 29: Igangsette prøvedrift av kartleggingssystem for selvmord i psykisk helsevern
Overvåking av forekomst av selvmord, selvmordsforsøk og selvskading i grupper av befolkningen over tid, er avgjørende for å kunne iverksette målrettede og tilpassede forebyggende tiltak. Erfaringer fra Storbritannia tyder på at implementering av et sett av selvmordsforebyggende tiltak i psykiske helsetjenester, basert på et kartleggingssystem av selvmord, gir en reduksjon i forekomst av selvmord i tjenestene over tid. Nasjonalt senter for selvmordsforskning- og forebygging har oversatt, tilpasset og prøvd ut kartleggingsverktøyet ved tre norske sykehus. Kartleggingssystemet skal nå utprøves i et utvalg helseforetak for alle selvmord som skjer under behandling i psykisk helsevern. Hvorvidt systemet skal implementeres nasjonalt, baseres på erfaringer fra utprøvingen.
Gjennomføring: 2014–2016
Ansvarlig: Helsedirektoratet
Kilde: https://www.regjeringen.no/contentassets/ 62bf029b047945c89b294f81a7676b04/handlingsplan_ selvmord_300414.pdf
Tilsvarende argumentasjon kan gjøres gjeldende for dødsfall knyttet til overdoser med rusmidler. Også her er tallene meget usikre, men det er rimelig å legge til grunn at det kan dreie seg om rundt 250 dødsfall årlig bare knyttet til legemidler og narkotiske stoffer. Dersom en også hadde regnet med alkohol, ville dette tallet vært mye høyere. Det spesielle med en del legemidler er at de er rekvirert av lege for behandling av rusmiddelproblemer hos den enkelte pasient (for eksempel Metadon og Subutex). Både nasjonalt og internasjonalt er det ennå store uklarheter knyttet til hvilke tiltak som kan være effektive barrierer mot uønskede hendelser knyttet til terapeutisk bruk av vanedannende stoffer. Også her må det tas i betraktning at behandlingen ikke bare er avhengig av innsatsen fra en enkelt institusjon eller enkelte behandlere. Sikkerheten og kvaliteten på behandlingsopplegget kan ikke vurderes ut fra hvordan enkeltinstitusjoner eller enkelte behandlere hver for seg møter pasientene.
Under psykiatrisk behandling kan det være aktuelt med bruk av tvangsmidler og/eller gjennomføring av behandling med legemidler under tvang. Synet på bruken av tvang under psykiatrisk behandling varierer svært mellom ulike behandlere, institusjoner og ikke minst behandlingstradisjoner. Det er ikke entydig kunnskap knyttet til bruken av tvang i alle typer situasjoner. Både på institusjonsnivå og på samfunnsnivå bør derfor bruken av tvang i behandlingen overvåkes jevnlig slik at eventuelle uønskede situasjoner eller trender i utviklingen kan oppdages, tas opp til drøfting og forebygges.
Utvalget antar at en rekke av de hendelsene som er omfattet av omtalen ovenfor ligger innenfor utvalgets mandat. Som enkelthendelser har de samme utfall som en del hendelser innenfor de somatiske tjenestene. De har også enorm betydning for de personene som er involvert, både pasientene selv, pårørende og helsepersonellet. De utgjør også store samfunnsutfordringer, både fordi hendelsene samlet sett utgjør et så stort antall, men også fordi de på mange måter avspeiler ikke bare kvaliteten på selve helsetjenesteytelsen, men kan tjene som indikatorer på forhold i samfunnet utenfor helse- og omsorgstjenesten.
4.4.3 Personer med psykisk utviklingshemming
I Norge finnes det begrenset med kunnskap om forhold knyttet til pasient- og brukersikkerhet spesielt for brukere med psykisk utviklingshemming. Vi har ikke kunnskap om hvor mange personer med psykisk utviklingshemming som opplever uønskede hendelser i helse- og omsorgstjenestene.
En omfattende studie fra England kan gi innsikt i forekomst og årsaker til uønskede hendelser når personer med psykisk utviklingshemming er pasienter i helsetjenesten. Funnene er ikke nødvendigvis direkte overførbare til norske forhold.
I England ble det i 2007 satt ned en uavhengig granskningskommisjon for å undersøke temaet helsetjenester og personer med psykisk utviklingshemming (se Michael & Richardson, 2008). Bakgrunnen for kommisjonsarbeidet var forhold som ble omtalt i rapporten Death by indifference fra 2007 utgitt av organisasjon Mencap.20 Mencaps rapport omhandler seks dødsfall blant personer med psykisk utviklingshemming mens de fikk behandling av National Health Services (NHS), den engelske helsetjenesten.21 Kommisjonen gikk igjennom eksisterende kunnskap om helsetjenester og psykisk utviklingshemmede, vurderte de seks tilfellene i Mencaps rapport og kom med anbefalinger om tiltak for å sikre at personer med psykisk utviklingshemming får forsvarlig helsehjelp. Kommisjonen konkluderer blant annet med at
«[t]here is evidence of a significant level of avoidable suffering and a high likelihood that there are deaths occurring which could be avoided.»
Kilde: Michael, 2008, s. 53.
I etterkant av kommisjonens rapport satte helsedepartementet i England ned en ConfidentialInquiry, for å undersøke dødsfall blant personer med psykisk utviklingshemming i England og Wales. I en artikkel som bygger på dette arbeidet, konkluderer Heslop og kollegaer med at forekomsten av
«[…] avoidable deaths from causes amenable to change by good quality health care» er mer utbredt blant personer med psykisk utviklingshemming enn i den generelle befolkningen.»
Kilde: Heslop, et al., 2014.
De framhever at:
«[o]ur findings show that people with intellectual disabilities were likely to die, on average, 16 years earlier than the general population. A range of potentially modifiable factors were related to care and service provision, and all aspects of care provision, planning, coordination, and documentation were significantly poorer for people with intellectual disabilities than for the comparator group of people without intellectual disabilities.»
Kilde: ibid., s. 893
Den norske forskningen peker på noen forhold som kan utfordre pasient- og brukersikkerheten til denne gruppa. I intervjuer med foreldre til voksne personer med utviklingshemming som bor i omsorgsboliger, kommer det for eksempel fram beskrivelser av situasjoner som kan ha alvorlige helsekonsekvenser (Thorsen & Myrvang, 2008). Disse omhandler manglende oppmerksomhet omkring og oppdagelse av alvorlige sykdomstegn fra personalets side, at den som følger beboeren til lege ikke nødvendigvis kjenner vedkommende eller hans/hennes helsetilstand godt nok. I tillegg kan også personen med psykisk utviklingshemming ha språk- og kommunikasjonsproblemer. Studien peker på at ufaglærte ansatte, vikarer og ansatte i små stillingsbrøker utgjør risikofaktorer og bidrar til forsømmelser og manglende helseoppfølging.
Det kan være utfordrende for ansatte i omsorgsboliger og for helsepersonell å oppfatte at en person som ikke har språk eller har begrenset mulighet til å gi uttrykk for smerte og andre symptomer, holder på å bli eller har blitt syk. Dette kan føre til underdiagnostikk. I møte med pasienter med psykisk utviklingshemming og deres pårørende framstår det som viktig at helsepersonell lytter til hva pårørende og andre som kjenner pasienten godt forteller også mens kliniske undersøkelser, behandling og oppfølging pågår.
Statens helsetilsyn framhever hvordan gode rutiner for kommunikasjon mellom helsepersonell og pasienter/pårørende er viktige elementer for å sikre forsvarlig pasientbehandling, særlig overfor pasienter med psykisk utviklingshemming. I rapporten Svikt i samhandling, kommunikasjon og kompetanse i alvorlige hendelser … (2014) viser Statens helsetilsyn til en sak om en tenåringsgutt med psykisk utviklingshemming som døde på et universitetssykehus. Statens helsetilsyn konkluderer med at helsehjelpen ikke var forsvarlig og at mangelfull kommunikasjon var en viktig faktor.
Det er nedsatt et offentlig utvalg som skal foreslå tiltak som styrker de grunnleggende rettighetene til mennesker med utviklingshemming, blant annet tiltak som skal sikre at mennesker med utviklingshemming får likeverdige helse- og omsorgstjenester.22
Boks 4.2 «Sykehuspass»
Gloucestershire NHS Primay Care Trust har utviklet et sykehuspass til bruk for personer med psykisk utviklingshemming (Blair, 2013). Passet har blitt oversatt til norsk og kan brukes av personer med utviklingshemming.1 Hensikten med passet er å gi helsepersonell ved sykehusinnleggelse omfattende informasjon om pasienten, og derved øke pasientsikkerheten til personer med utviklingshemming.
Passet er utfylt av personen og/eller en pårørende eller annen som kjenner vedkommende godt, og inkluderer informasjon om hva personen liker og ikke liker, hvilke kommunikasjonsformer vedkommende bruker og hvordan han/hun uttrykker smerte.
1 For mer om «Mitt sykehuspass», se: http://naku.no/node/766
4.4.4 Personer med annet morsmål enn norsk
I Norge er det flere befolkningsgrupper som ikke har norsk som sitt morsmål. Om lag 20 000 personer har samisk som sitt morsmål23 og 13 prosent av Norges befolkning er innvandrere (Statistisk sentralbyrå, 2015). Seksti prosent av innvandrerne som har mindre enn fem års botid i Norge, har problemer med å forstå enkel tekst på norsk. Språkbarrierer er således en utfordring både for pasienter som ikke har norsk som sitt morsmål og for helsetjenesten. En tilleggsutfordring for personer med kort botid i Norge, er lite kjennskap til norsk helsetjeneste. I Norge er det også en liten andel av befolkningen som har tegnspråk som førstespråk.
Internasjonal forskning om språkbarrierer viser at dette kan føre til dårligere pasientsikkerhet, dårligere oppfølging fra pasientens side av slikt som medisinering, økte liggetider og oftere reinnleggelser (Andrulis & Brach, 2007; Jacobs, Chen, Karliner, Agger-Gupta, & Mutha, 2006; Levas, Cowden, & Dowd, 2011; Lindholm, Hargraves, Ferguson, & Reed, 2012; Schyve, 2007).
I 2014 kom den offentlige utredningen Tolking i offentlig sektor (NOU 2014: 8). Dette utvalget hadde i oppdrag blant annet å «utrede og fremme forslag til samordnet, kvalitetssikret og effektiv organisering av tolking i offentlig sektor» (s. 9). En av samfunnsområdene utvalget så nærmere på var helse- og omsorgssektoren. En oversikt over tolkeoppdragene i Nasjonalt tolkeregister viser at tolkene har en del oppdrag innen helsesektoren.24 I 2012 hadde eksempelvis helseforetakene utgifter til tolking på 44,8 millioner kroner.25 Kvalitetssikringen av tolker framstår imidlertid som en av de største utfordringene.
Utvalget framhever at «[b]ruk av lavt kvalifiserte tolker, eller ukvalifiserte tolker, medfører unødvendig sløsing med både menneskelige og økonomiske ressurser».26 Mens bruk av lavt kvalifiserte tolker kan føre til økt liggetid på sykehus, kan bruk av kvalifisert tolk gjøre pasienter tryggere, bidra til forebygging av alvorlig sykdom og redusere faren for komplikasjoner. Internasjonal forskning viser at bruk av profesjonell tolk blant annet kan gi bedre pasientsikkerhet, økt effektivisering og økt pasienttilfredshet (Flores, Abreu, Barone, Bachur, & Lin, 2012; Jacobs, Leos, Rathouz, & Fu, 2011; Karliner, Jacobs, Chen, & Mutha, 2007; Lindholm, Hargraves, Ferguson, & Reed, 2012).
Forskning om helsetjenester, pasientsikkerhet og innvandrere viser at innvandrere oftere ser ut til å oppleve uønskede hendelser knyttet til områdene fødsel og spedbarnsdødelighet og medisinering.
Når det gjelder fødsel og spedbarnsdødelighet har studier funnet at det er høyere forekomst av for tidlige fødsler blant innvandrere i Norge (Sørbye, Daltveit, Sundby, & Vangen, 2014). Forekomsten av akutt-keisersnitt er også høyere blant innvandrere. En studie av spedbarnsdødelighet blant innvandrere viser at mødre som kommer fra områder med høy spedbarnsdødelighet, også har høyere spedbarnsdødelighet i Norge (Kinge & Kornstad, 2013). Utvalget er ikke kjent med hvorfor forekomsten av disse fenomenene er høyere blant innvandrere enn blant ikke-innvandrere.
Studier fra andre land har vist at innvandrere er overrepresentert når det gjelder feilmedisinering (Schwappach, Meyer Massetti, & Gehring, 2012). Ett av resultatene i en studie av norskpakistanere og medisinbruk, er at språkproblemer er en betydelig hindring for å forstå informasjon om egen medisinbruk selv for pakistanere med mer enn ti års botid i Norge (Håkonsen & Toverud, 2012). En betydelig andel manglet essensiell informasjon om bruk av egne medisiner.
Temaet migrasjon og helse ser i liten grad ut til å inngå i helseutdanningene i Norge, unntaket er sykepleierutdanningen ved HiOA. Når det først tematiseres, ser det ut til at det er kulturdimensjonen som vektlegges. En kartlegging av sykepleierutdanningen i Helse Sør-Øst RH viser imidlertid at andre temaer som migrantpasienters helse, sykdom og behandling etterspørres (Magelssen, 2012). Sykepleiestudentene savnet blant annet undervisning og veiledning om håndtering av språkproblemer og arbeid med tolk.
Utvalget vil også nevne at en surveyundersøkelse blant 1474 ansatte ved norske sykehjem viser at språkvansker hos noen ansatte fører til misforståelser og svikt. Svikten rapporteres som avvik og kommunikasjonsproblemene blir oppgitt som årsak til avviket.27
Boks 4.3 Tilpasset informasjon
I pasient- og brukerrettighetsloven § 3-5 slås det fast at:
«Informasjonen skal være tilpasset mottakerens individuelle forutsetninger, som alder, modenhet, erfaring og kultur- og språkbakgrunn. Informasjonen skal gis på en hensynsfull måte. Personellet skal så langt som mulig sikre seg at mottakeren har forstått innholdet og betydningen av opplysningene.»
Tolk må benyttes ved behov, se Helsedirektoratets Veileder om kommunikasjon via tolk for ledere og personell i helse- og omsorgstjenestene (2011).
4.5 Økonomiske konsekvenser av alvorlige hendelser
Alvorlige hendelser påfører pasienten og dennes pårørende lidelse og tap av livskvalitet. I tillegg medfører hendelsene ofte økonomiske kostnader. Noen kostnader er en direkte følge av hendelsen, slik som behov for ekstra behandling og sykehusopphold. Andre omkostninger er mer avledet. De totale kostnadene er således svært vanskelige å beregne. En pasientskade kan lede til mange typer kostnader fordelt på ulike samfunnsnivå over tid. Pasienten kan for eksempel bli sykmeldt på grunn av skaden og noen ganger varig nedsatt arbeidsevne som vil gi økte trygdeutgifter. Det vil innebære bortfall av arbeidsinntekt for den enkelte og av skatteinntekter for samfunnet. Som nevnt, utbetalte Norsk pasientskadeerstatning (NPE) vel 1 milliard i erstatning i 2014. I perioden 2005–2014 utbetalte NPE 315 millioner kroner i erstatning til pårørende i saker der pasienten døde som følge av svikt i helsehjelpen.28 Det som utbetales i pasientskadeerstatning gir imidlertid ikke noe fullstendig bilde av de økonomiske følgene av alvorlige hendelser.
Allerede når vi ser på kostnader ved et enkelt sykehusopphold, kan det være vanskelig å skille kostnader knyttet til den uønskede hendelsen og pasientskaden fra kostnader som følge av pasientens primære sykdom e.l.
Utvalget er ikke kjent med at det er foretatt overslag over hva uønskede hendelser koster det norske samfunnet, men i Sverige er det gjort beregninger på ulike måter. I rapporten Skador i vården – en skadeöversikt och kostnad (Sveriges Kommuner och Landsting, 2013) legges det til grunn at uønskede hendelser anslagsvis fører til 1,3 millioner ekstra sykehusdøgn per år. Kostnadene for disse ekstra sykehusdøgnene blir anslått å være 11,5 milliarder svenske kroner.29 I den svenske studien legges det til grunn at mellom 60 og 70 prosent av disse uønskede hendelsene er mulig å forebygge. På bakgrunn av det overslaget anslås det at hendelsene koster det svenske samfunnet et sted mellom 6,9 og 8,1 milliarder kroner. Beregningen sammenlignes i rapporten med en tidligere utført beregning (Sveriges Kommuner och Landsting, 2011), og begge studier fører til omtrent det samme resultatet.
Det er viktig å bemerke at beregningen kun omfatter utgiftene ved de ekstra liggedøgnene og ikke andre typer kostnader. Videre omfatter anslaget kun spesialisthelsetjenesten (med unntak av psykiatri og barneavdelinger) og ikke primærhelsetjenesten. De totale kostnadene vil derfor være høyere.
Kostnadsberegninger er også gjort i enkelte andre land:
«In the UK consequent additional hospital stays alone cost about £ 2000 million a year, and paid litigation claims cost the National Health Service around £ 400 million annually, in addition to an estimated potential liability of £ 2400 million for existing and expected claims. The total national cost of preventable adverse medical events in the USA, including lost income, disability and medical expenses, is estimated at between US$ 17 000 million and US$ 29 000 million annually. Added to these costs is the erosion of trust, confidence and satisfaction among the public and health-care providers.»
Kilde: Donaldson, 2004, s. 2
Disse kostnadsberegningene må selvfølgelig tolkes med forsiktighet da det er flere usikre faktorer. Men selv om de endelige kostnadene ved uønskede hendelser ikke kan beregnes i detalj, viser det ovenstående likevel at uønskede hendelser innebærer store kostnader for helsetjenesten og samfunnet som helhet, i tillegg til belastningene for pasienten og/eller de pårørende. Overført til norske forhold må det kunne antas at de totale kostnadene ved uønskede hendelser årlig utgjør flere milliarder kroner.
4.6 Forebygging og håndtering av uønskede hendelser
Denne utredningen omhandler en rekke tiltak som er i bruk i forebygging og håndtering av uønskede hendelser. I det følgende omtales enkelte tiltaksområder og den kunnskapen som finnes om disse. Også her er det viktig å framheve at utvalget trekker veksel på relevante fagfellevurderte publikasjoner samt forskningsrapporter og anbefalinger mv. fra internasjonale organer.
4.6.1 Brukermedvirkning og pasientsikkerhet
Pasienter og pårørende som har opplevd alvorlige hendelser, har vært sentrale pådrivere for utviklingen av pasientsikkerhetsfeltet, jf. punkt 3.2.3. Samtidig har deres erfaringer kun i liten grad blitt benyttet i utviklingen av pasientsikkerhetsreformer (Ocloo, 2010). Dette er uheldig. Forskning viser at det er sammenheng mellom aktiv involvering av pasienter og pårørende på alle nivåer i behandlingskjeden og ulike utfall slik som forbedret pasientsikkerhet (The National Patient Safety Foundation’s Lucian Leape Institute, 2014).
Brukermedvirkning kan komme til uttrykk på ulike måter og kan foregå på et individ- og et systemnivå, se punkt 3.3.4. På individnivå har tilnærmingen «shared decision-making», eller på norsk «samvalg», fått økende oppmerksomhet det siste tiåret. Samvalg handler om at pasienter og pårørende skal delta aktivt i beslutninger om valg av planlagt behandling, og at helsepersonell og pasienter og pårørende skal komme fram til enighet om valg av behandling (Joosten, et al., 2008). Helsepersonellet har fortsatt ansvaret for det endelige valget. Samvalg er ikke relevant i akutte behandlingssituasjoner.
Når det gjelder planlagt behandling, står pasienter og pårørende ofte overfor flere behandlingsvalg der alternativene innebærer ulike fordeler og ulemper.
«Samvalg er en samarbeidsprosess der pasient og helsepersonell tar helsebeslutninger sammen, der delt kunnskap og pasientens verdier og preferanser inngår, i den grad og på de måter pasienten ønsker.»30
Samvalg handler om involvering, kommunikasjon og samarbeid. Samvalg endrer ikke på helsepersonellets plikter til å informere eller ansvar for at behandlingsvalget og valg av metode er forsvarlig. Slik utvalget oppfatter det, understreker samvalg betydningen av å trekke pasienten enda tydeligere inn i avgjørelsen om valg av behandling og stiller større krav til å gi informasjon, men også å være i stand til å motta og forstå informasjonen. Men til sist er det pasienten som avgjør om han vil motta den behandling som blir tilbudt eller ikke. Fordi kunnskapen om sykdom og behandling og maktforholdet mellom pasient og behandler er ulikt, vil det aldri være tvil om hvem som har det endelige ansvaret for at den behandling som eventuelt blir gitt er forsvarlig.
En kunnskapsoppsummering viser at samvalg er særlig relevant i situasjoner som ikke er akutte og der pasienten og/eller pårørende har tid til å delta aktivt i beslutninger om behandling (Joosten, et al., 2008). Videre viser kunnskapsoppsummeringer at forhold som tidspress (en opplevelse av ikke å ha nok tid til å bruke samvalg i møte med pasienter) framstår som barrierer i helsepersonells arbeid med å ta i bruk samvalg der det kan være relevant (Gravel, Légaré, & Graham, 2006; Légaré, Ratté, Gravel, & Graham, 2008). Forhold som legger til rette for helsepersonells initiering av samvalg, er helsepersonellets egen motivasjon, den positive betydningen samvalg har på den kliniske prosessen og den positive påvirkningen den kan ha på utfallet av behandlingen.
Oppsummeringene viser at samvalg kan ha en positiv effekt på den kliniske prosessen ved at den kan fremme tillit og åpenhet. Forhold og preferanser hos pasienten kommer tydeligere fram, kan tas hensyn til og tilrettelegger for bedre diagnostisering og behandling. Det kan også justere pasientens forventninger til resultatet og føre til at de blir mer fornøyde.
Oppsummeringene viser også at pasienten gjennom samvalg i større grad aksepterer råd om og følger opp medisinbruk. Samvalg gir mer fornøyde pasienter fordi deres bekymringer reduseres og de får større innsikt i egen sykdom og behandlingsalternativ.
Videre kan samvalg og pasienters bruk av beslutningshjelpemidler, som informasjonsbrosjyrer og nettsider, redusere antall behandlinger og derved redusere behandlingsutgifter. For eksempel viser en studie fra USA at pasienters bruk av beslutningshjelpemidler resulterte i en betydelig reduksjon i antallet hofteoperasjoner med leddprotese og kneoperasjoner (Arterburn, et al., 2012).
Brukermedvirkning på individnivå ser ut til å virke positivt inn på pasientsikkerhet. En studie av brukerinvolvering og uønskede hendelser viser at pasienter som i stor grad er involvert, oftere rapporterer om høy kvalitet ved behandlingen og sjeldnere opplever uønskede hendelser (Weingart, et al., 2008).
Brukermedvirkning handler også om hvordan erfaringer til pasienter og pårørende kan brukes i utviklingen og forbedringen av helse- og omsorgstjenester, altså på systemnivå. Pasienter og pårørende kan spille en viktig rolle i forbedringen av behandlingen av andre pasienter gjennom å bidra til å forbedre helse- og omsorgstjenestene. Brukermedvirkning på systemnivå kan foregå på ulike måter blant annet gjennom systematisk å bruke pasienters tilbakemelding på den helsehjelpen de har mottatt og ved å involvere dem i utviklingen av tjenester og av helsepersonellutdanning (The Evidence Centre, 2013).
Pasienters erfaringer kan brukes inn i arbeidet med å forbedre pasientsikkerheten. Spørreundersøkelser blant pasienter som har mottatt helsehjelp og bruk av meldeordninger, er blant de vanligste metodene. Spørreundersøkelser har blitt brukt for å støtte oppunder endringsarbeid. I Japan og Danmark ble det gjennomført spørreundersøkelser av pasienter for å kartlegge deres syn på uønskede hendelser og hvordan de antar involvert helsepersonell ville handlet i slike situasjoner (Itoh, Andersen, Madsen, Østergaard, & Ikeno, 2006). Pasienter antok blant annet at helsepersonell i stor grad ikke ville fortelle om uønskede hendelser. Denne innsikten ble brukt til å bevisstgjøre helsepersonell om dette forholdet og til å utvikle nye sikkerhetsprotokoller til bruk i forbedringsarbeidet.
En annen måte å få tilbakemeldinger fra pasienter på er gjennom ulike typer meldesystemer. Det er dessverre svært begrenset kunnskap om betydningen av meldesystem eller lignende for pasienter fordi det er få land som har innført melderett for pasienter, jf. punkt 4.6.6, og få sykehus og kommuner som har innført meldesystem eller lignende for pasienter.
Involvering av pasienter i utviklingen av tjenester anses som viktig, men det finnes også her lite forskning om betydningen av slike initiativ (The Evidence Centre, 2013). Noe av den begrensede forskningen som finnes, omhandler hvordan pasienter kan trekkes inn i utviklingen av tjenester og utdanningen av helsepersonell. Et eksempel på hvordan pasienters syn kan bidra til utviklingen av helsetjenesten, er en studie fra England der pasienter i sykehjem ble intervjuet om hva de tenkte burde gjøres for å redusere risiko i tjenesten (Scott, Dawson, & Jones, 2012). Forhold som god kommunikasjon og lydhørhet ble identifisert og senere brukt i utviklingen av nye strategier for risikokontroll.
Når det gjelder brukermedvirkning og utdanning av helsepersonell, er det en voksende interesse for temaet. Imidlertid er det også her begrenset med forskningsbasert kunnskap. I den obligatoriske utdanningen av leger i England er det innført en pasientbasert-komponent i undervisningen om pasientsikkerhet (se rapporten fra The Evidence Centre, 2013, s. 12). Pasienter som har opplevd en uønsket hendelse har blitt rekruttert til å fortelle om sine erfaringer. Hensikten er å øke bevisstheten om pasientsikkerhetsforhold blant legestudenter.
4.6.2 Ledelse og pasientsikkerhetskultur
De siste årene har det blitt lagt økende vekt på måling og forbedring av pasientsikkerhetskultur innen helse- og omsorgstjenesten. I Norge har eksempelvis Pasientsikkerhetsprogrammet initiert og bistått alle helseforetak å undersøke pasientsikkerhetskulturen i 2012 og 2014. Hensikten er å bruke resultatene til forbedringsarbeid lokalt. Over halvparten av landets kommuner er i gang med å innføre ett eller flere av tiltakene i programmet på sykehjem eller i hjemmetjenesten, se punkt 3.2.2.
Det finnes ikke noen entydig definisjon, men pasientsikkerhetskultur kan forstås som:
«[…] the product of individual and group values, attitudes, perceptions, competencies, and patterns of behavior that determine the commitment to, and style and proficiency of, an organization’s health and safety management. Organizations with a positive safety culture are characterized by communications founded on mutual trust, by shared perceptions of safety, and by confidence in the efficacy of preventive measures.»
Kilde: Weaver, Dy, Lubomski, & Wilson, 2013, s. 363.
I helse- og omsorgssektoren kan sikkerhetskultur forstås som en underliggende kjernemekanisme for ytelsen av trygg og effektiv helsehjelp. Sikkerhetskultur kan sies å ligge til grunn for det kontinuerlige lærings- og forbedringsarbeidet som skjer i helse- og omsorgstjenesten, og den kan motivere adferd knyttet til slikt som melding og varsling av uønskede hendelser.
Pasientsikkerhetskultur blir ofte målt ved hjelp av surveys, som kan kartlegge ansattes forståelser av de sosiale, tekniske og miljømessige aspektene ved sin arbeidsplass. Begrensningen ved slike surveys er at de måler forståelser og holdninger og kan ikke fange opp hvordan pasientsikkerhetskulturen påvirker ansattes praksis. Kultur er ikke kun forståelser og holdninger, men kommer til uttrykk i adferd, i sosiale relasjoner. For å studere og få data om hvordan pasientsikkerhetskultur gir seg utslag i ansattes praksis, gir etnografiske studier gode muligheter. En kombinasjon av flere ulike metoder er således hensiktsmessig i kartleggingen og forståelsen av hvordan pasientsikkerhetskulturen(e) er på en gitt arbeidsplass.
En gruppe forskere i England gjennomførte et omfattende forskningsprosjekt i perioden 2010 til 2012, for å få større innsikt i kultur og adferd i den engelske helsetjenesten (Dixon-Woods, et al., 2013). Forskningsprosjektet inkluderte syv delstudier som anvendte ulike metoder som intervju, etnografiske case studier, surveys og dokumentanalyser. Informanter og respondenter inkluderte styremedlemmer, ledere på ulike nivåer, klinikere, pasienter og pårørende. I artikkelen «Culture and behaviour in the English National Health Service» (ibid.) gir de involverte forskerne en oppsummering av hovedfunnene. Noen av funnene omtales nærmere da forskerne peker på hvordan virksomheter og ledere i National Health Service (NHS) kan bidra til bedre kvalitet og pasientsikkerhet, noe som også er relevant for den norske helsetjenesten.
Studien framhever at helsemyndigheter, styrer og ledelse kan utvikle organisasjoner der ansatte kan yte omsorg og gi behandling av ypperste kvalitet. Kultur er her en sentral og integrert del av disse organisasjonene. En av forutsetningene for at virksomheter i helse- og omsorgstjenesten skal yte behandling og omsorg av høy kvalitet, er at ledelsen har tydelige visjoner for arbeidet. Dette innebærer klare mål for kvalitet og sikkerhet og en strategi for hvordan virksomhetene skal nå disse målene.
Studien viser at en betydelig hindring for å utvikle enhetlige visjoner for pasientsikkerhet og kvalitet samt sette klare mål, var knyttet blant annet til det mangfoldet av eksterne forventninger og krav som NHS-organisasjoner står overfor. Styrer og helsepersonell beskrev et institusjonelt og regulatorisk miljø av eksterne instanser og aktører som har forskjellige, men overlappende funksjoner. De fortalte at mål, standarder, insentiver og tiltak kommer fra mange forskjellige eksterne instanser. De samme opplysninger må eksempelvis gis til flere og gjennom ulike kanaler. Disse kravene og forventningene krever betydelig oppmerksomhet og ressurser. Samtidig gir de ikke nødvendigvis en klar retning med tydelige mål.
Konfrontert med mange konkurrerende krav, hadde ledere ved noen virksomheter en tendens til å ty til en svært byråkratisk form for ledelse, preget av utstrakt bruk av prosedyrer og skjemaer for å svare opp eksternt pålagte krav. Bruken av prosedyrer så til tider ut til å være motivert av et behov for å vise at en arbeider i samsvar med gjeldene prosedyrer mv., snarere enn av en reell innsats for å gjøre systemene sikrere og bedre kvaliteten i tjenesten.
Forskerne fant at ledere brukte mye tid og ressurser på datainnsamling og overvåking. Ledelsen må ha god informasjon om kvaliteten på det arbeidet som utføres i virksomheten. De må for eksempel til enhver tid vite hvor avvik og risiko i virksomheten ligger. I hvilken grad datainnsamlingsinnsatsen resulterte i effektiv organisatorisk respons på de utfordringer som ble kartlagt, varierte betydelig.
Forskerne identifiserte to ulike tilnærminger til slik datainnsamling og bruk av data. Den ene positive tilnærmingen kaller de «problem sensing». Den innebærer at ledelsen aktivt er på utkikk etter svakheter i organisasjonen og bruker ulike datakilder for å avdekke disse svakhetene. Slike ledere er framoverlente og risikoorienterte. Datakilder inkluderer både kvantitative målinger og kvalitative data basert på slikt som erfaringer til pasienter og pårørende, klinikkbesøk og rollebytter mellom ledelse og helsepersonell.
Denne «problem sensing»-tilnærmingen står i kontrast til den forskerne kaller «comfort seeking». En «comfort seeking»-tilnærming innebærer et fokus på ekstern inntrykksstyring (external impression management) og en adferd som hele tiden søker å få forsikringer om at «her er alt bra». En slik tilnærming til sikkerhetsarbeid er basert på det som kan måles. Ledelsen vil her i første rekke være opptatt av positive tilbakemeldinger. Eventuelle bekymringer og kritiske kommentarer fra de ansatte blir lett fortolket som syting og lite konstruktiv adferd.
Et sterkt fokus hos styre, ledere og helsepersonell på egen rolle i å identifisere og håndtere problemer ved systemene, så ut til å støtte kulturelle endringer som medførte forbedret omsorg for og behandling av pasienter. Det bidrar til å forbedre pasientsikkerheten at både toppledere og ansatte som arbeider tett på pasienter, arbeider sammen for å oppnå enhetlige målsettinger.
Når ledere og helsepersonell ikke hadde samme forståelse av kvalitet og risikoområder, kom det til uttrykk i slikt som uavklarte målsettinger, dårlig informasjon om kvaliteten ved behandling og omsorg eller manglende evne til å avdekke svikt i virksomheten. Helsepersonell som arbeider tett på pasienter, oppfattet trusler mot sikkerhet og god kvalitet som resultat av systemsvakheter, dårlig bemanning, utilstrekkelige ressurser og svakt lederskap. Helsepersonell anså at manglende støtte, verdsetting og respekt samt det å ikke bli lyttet til var vedvarende problemer i enkelte virksomheter. I kontrast til dette var det enkelte ledere, særlig de som hadde en «comfort seeking»-tilnærming, som hadde en tendens til å oppfatte adferden til og kulturen blant helsepersonellet som årsakene til kvalitetsproblemene.
Forskerne trakk følgende tre lærdommer på bakgrunn av sin omfattende studie: 1) Helsetjenesten må ha tydelige, koherente mål som deles av ansatte på den enkelte sykehusavdeling og av ledere hele veien opp til nasjonale helsemyndigheter. 2) Ledere trenger god informasjon (intelligence) om hvor godt virksomheten egentlig fungerer som organisasjon (inkludert kvaliteten på den helsehjelpen som ytes) og hvor forbedringspotensialene er. 3) Ledere må kontinuerlig vurdere, styrke og forbedre systemene sine. Slik forbedring og styrking av systemer vil måtte skje på alle nivåene i virksomheten. Det innebærer blant annet å legge til rette for smidige pasientforløp, forbedre kommunikasjonen, styrke teamarbeid og sørge for at de kliniske områdene er bemannet med faglig kompetente medarbeider.
4.6.3 Utdanning og opplæring – betydning av tverrprofesjonelt samarbeid og simulering for pasientsikkerhet
Internasjonale organer som EU anbefaler at utdanning og opplæring i pasientsikkerhet bør bli del av helsepersonellutdanninger.31 I pasientsikkerhetsprogrammet «I trygge hender» er pasientsikkerhet og forbedringsarbeid i de helsefaglige utdanningene en av fire delstrategier.32 Selv om pasientsikkerhet har fått økt oppmerksomhet de siste tiårene, ser ikke utdanningsinstitusjonene ut til å ha det samme sterke fokuset. En gjennomgang av pasientsikkerhetssatsningen i sju land (Australia, Canada, Danmark, England, Skottland, Sverige, USA) viser til at helsemyndigheter har satt i gang enkelte tiltak for å sikre kompetanse i pasientsikkerhet hos helsepersonell (Saunes & Ringård, 2013). Det skjer gjennom så vel grunnutdanning som i etter- og videreutdanning. Akademiske institusjoner og nettundervisning bidrar i dette arbeidet. Enkelte land, som Australia, Canada og USA, vektlegger også i økende grad sertifisering av kompetanse. En studie fra Norge viser at pasientsikkerhet er eksplisitt synlig i to av de fire legeutdanningsprogrammene i Norge og i kun fire av i alt 28 sykepleierutdanninger (Aase, Aase, & Dieckmann, 2013).
I det følgende omtales betydningen av tverrprofesjonell utdanning og opplæring. De fleste studiene som refereres, baserer seg på undersøkelser av etter- og videreutdanning. Samarbeid og kommunikasjon framstår som sentrale komponenter i pasientsikre helse- og omsorgstjenester. Tverrprofesjonelt samarbeid kan bidra til tryggere omsorg og bedre kvalitet for pasientene. Opplæring i tverrprofesjonelt samarbeid omfatter et bredt sett av lærings- og utviklingsstrategier, metoder og samarbeidskompetanser. Kunnskapsoppsummeringer om samarbeidsintervensjoner i helse- og omsorgstjenesten viser at de mest vanlige samarbeidskompetansene involverer kommunikasjon, situasjonell bevissthet, lederskap, rolleavklaring og koordinering (Weaver & Rosen, 2013, s. 473).
Trening i teamarbeid gir en mulighet for helsepersonell å lære, forbedre og praktisere ulike strategier innen kommunikasjon, lederskap, koordinering og samarbeid. Kunnskapsoppsummeringer konkluderer med at trening i teamarbeid kan være effektivt for forbedret teamarbeid og pasientsikkerhetsarbeid i det kliniske arbeidet (se Weaver & Rosen, 2013, s. 474). En kunnskapsoppsummering om opplæring i teamarbeid knyttet til kirurgi for eksempel, viser at slik opplæring bidrar til forbedringer i teamarbeidspraksis og i enkelte sekundærutfall som komplikasjonsrater (Gillespie, Chaboyer, & Murray, 2010). Oppsummeringen viser at trening i teamarbeid kan føre til forbedret kommunikasjon og samarbeid.
Simuleringsøvelser er også et redskap som i økende grad får oppmerksomhet i opplæring av helsepersonell og som, særlig det siste tiåret, knyttes opp til pasientsikkerhetsforbedrende tiltak (Schmidt, Goldhaber-Fiebert, Ho, & McDonald, 2013). Simulering gjør det mulig for helsepersonell å øve og forbedre ulike sider ved helsehjelp uten risiko for pasienter. En kunnskapsoppsummering (ibid.) viser til at simulering ser ut til å ha en gunstig innvirkning på slikt som hurtigere ervervelse av tekniske ferdigheter og forbedret utøvelse.
Et eksempel som oppsummeringen trekker fram, er simulering av innleggelse av sentralt venekateter. Sentralt venekateter er et mye brukt hjelpemiddel i intensivavdelinger, men bruken er også forbundet med signifikant morbiditet og mortalitet. Forebygging av infeksjon ved sentralt venekateter er et av innsatsområdene i pasientsikkerhetsprogrammet «I trygge hender».33 En nylig oppsummering viser at simuleringsbasert opplæring i sentralt venekateter-teknikker forbedrer både innlæringen og teknikken ved innsetting av kateteret under faktiske prosedyrer (se Schmidt, Goldhaber-Fiebert, Ho, & McDonald, 2013, s. 446).
4.6.4 Akkreditering, sertifisering og standardisering
Statlig tilsyn med helsetjenesten, slik vi kjenner det fra de nordiske landene og noen få andre europeiske land, er i et internasjonalt perspektiv egentlig en lite benyttet kontrollmekanisme. Ut over offentlig godkjenning av visse typer helsepersonell, er den øvrige kontrollen med tjenesteyterne overlatt til mer eller mindre frivillige ordninger.
Noen av dem er drevet fram av profesjonsorganisasjonene. Slike ordninger kjenner vi også fra Norge. Inntil for få tiår siden hadde for eksempel Den norske legeforening ansvar for og kontrollen med spesialistgodkjenningen av leger. Andre ordninger er etablert for å bevare tilliten til at helsetjenesten som markedsaktør kan yte sikre tjenester med tilfredsstillende kvalitet. Dette gjelder for eksempel en rekke ordninger for godkjenning av sykehus som skal yte helsehjelp med refusjon fra forsikringsselskaper.
Mange av disse ordningene er etablert som såkalte akkrediterings- eller sertifiseringsordninger. Noen slike er drevet uavhengig av offentlige ordninger. Det gjelder for eksempel akkrediteringsordningene i USA. I andre land er slike ordninger stimulert og til dels etablert og drevet av det offentlige. Det gjelder blant annet ordningene i Frankrike og Danmark. I Danmark har helsemyndighetene innført akkreditering for den regionale helse- og omsorgstjenesten, den lokale helse- og omsorgstjenesten, prehospital sektor og apotek.
I Norge er det ikke etablert et eget akkrediteringsprogram for helse- og omsorgstjenester, men noen sykehus har gjennomgått sertifisering eller akkreditering. I Norge står det i Solberg-regjeringens plattform at den vil «[…] stille krav til kvalitetssertifisering av norske sykehus og sikre mer åpenhet rundt kvaliteten ved tilbudet». Begrunnelsen er at det er for stor variasjon i kvaliteten på tilbudet ved norske sykehus.
Etterspørselen etter akkreditering i en eller annen form i helse- og omsorgstjenesten har økt de siste tiårene. Innen helsesektoren er den eldste og største akkrediteringsaktøren den amerikanske Joint Commission on Accreditation of Healtcare Organizations (JCHAO), som ble etablert allerede i 1951 (Arntzen, 2014). I 1960- og 1970-årene ble denne modellen eksportert til land som Canada og Australia. I 1980-årene kom akkreditering i helse- og omsorgstjenesten til Europa. I USA er akkreditering frivillig, men land som Australia har innført obligatoriske akkrediteringsstandarder for sykehus (en prosess som begynte i 2013).
Det er verdt å merke seg at begrepsbruken på dette området er veldig varierende. I norsk tradisjon benyttes ofte, men slett ikke alltid, disse definisjonene:34
Akkreditering er en offisiell anerkjennelse av en organisasjons kompetanse og evne til å utføre angitte oppgaver i samsvar med gitte krav.
Sertifisering er en bekreftelse fra en uavhengig part om at et produkt eller en tjeneste tilfredsstiller kravene i et kravdokument.
Som det går fram av det ovenstående, legger både akkreditering og sertifisering til grunn at det finnes nærmere spesifiserte krav som tjenestene kan vurderes opp mot. Norsk akkreditering skriver dette om kravgrunnlaget: «Kravene til akkreditering beskrives i anerkjente normative dokumenter. Dette kan være forskrifter, standarder eller andre dokumenter som anerkjennes av brukerne.» Det vil si at det således er mulig for eksempel å benytte forskrift om internkontroll i helse- og omsorgstjenesten som et grunnlag for vurdering og akkreditering, eventuelt sertifisering, av helsetjenester.
Andre kravgrunnlag kan være internasjonale eller nasjonale standarder. En standard er ofte definert som et dokument til felles og gjentatt bruk, framkommet ved konsensus og vedtatt av et anerkjent organ som gir regler, retningslinjer eller kjennetegn for aktiviteter eller resultatene av dem for å oppnå optimal orden i en gitt sammenheng.35 Det er her verdt å merke seg at norske helsemyndigheter den senere tiden i økende grad har vist interesse for å delta i standardiseringsarbeid, blant annet gjennom å engasjere seg i et nytt sektorstyre for standardutarbeidelser innenfor helsesektoren. Dette er i samsvar med utviklingen ellers i Europa. En slik standardisering og oppfølgingen av den kan i prinsippet skje på tre måter: drevet fram av fagmiljøene på et mer eller mindre frivillig grunnlag, etablert som en lovpålagt ordning av myndighetene selv eller utviklet innenfor anerkjente systemer for standardisering, sertifisering og akkreditering (for eksempel International Standardization Organisation, ISO) (Shaw, 2015).
En hyppig brukt standard som benyttes for sertifisering av tjenester er ISO 9001:2008. Denne er i norsk sammenheng også til en viss grad brukt som grunnlag for sertifisering av kvalitetssystemet til noen helsetjenester, blant annet sykehjem. Norsk akkreditering tok allerede i 2006 til orde for økt bruk av akkreditering og sertifisering for å intensivere arbeidet med sikkerhet og kvalitet i helsetjenesten.36 Standarder av denne typen er ofte meget generelle. Derfor bør de suppleres med veiledende dokumentasjon som viser hvordan kravene i standarden kan fortolkes i ulike sammenhenger. Når det gjelder ISO 9001:2008 er dette gjort for bruk av standarden ved sertifisering av akuttmottak.37 Det er dessuten utarbeidet et mer detaljert og spesifikt dokument som angir hvordan systemer for kvalitetsstyring kan bygges i helsetjenesten.38
Den institusjonelle forankringen av ulike akkrediterings- og sertifiseringsordninger er svært varierende, både nasjonalt og internasjonalt. Her i Norge er det for eksempel det statlige organet NOKUT som akkrediterer institusjoner for høyere utdanning. Det statlige organet Norsk akkreditering akkrediterer virksomheter som ønsker å bli vurdert opp mot standarder på en rekke andre områder, som for eksempel medisinsk laboratorievirksomhet. Norsk akkreditering akkrediterer også private virksomheter som ønsker å drive «akkreditert sertifisering», for eksempel de firmaene som tilbyr sertifisering av ulike virksomheters kvalitetssystemer og systemer for miljøstyring.
Hensikten med akkreditering av virksomheter i helse- og omsorgstjenesten er innføringen av bedre kvalitetskontroll og dermed forbedring av pasient- og brukersikkerheten. I det følgende har utvalget sett på hva systematiske kunnskapsoppsummeringer om akkreditering kan gi av innsikt om forhold som utvikling av standarder, implementering av standarder og betydningen disse har når de er implementert. Eksisterende litteratur sier i første rekke noe om akkreditering av sykehus.
I internasjonal sammenheng er det flere organisasjoner som tilbyr ulike systemer for akkreditering av helsetjenester etter internasjonale standarder.39 Etablering av tydelige standarder for helsetjenester er også blitt aktualisert i forbindelse med iverksettelsen av EU-direktivet om grenseoverskridende helsetjenester hvor medlemsstatene oppfordres til å etablere nasjonale standarder og retningslinjer for å sikre at pasientene har nødvendig informasjon om tjenestene når de skal gjøre sine valg om hvor de ønsker å motta helsehjelpen.40 Det synes likevel å være en lang vei fram før en eventuelt kommer fram til et felles europeisk system for standardisering og akkreditering/sertifisering av helsetjenester, selv om nasjonale ordninger finnes i mange europeiske land (Burnett, et al., 2013).
Helse- og omsorgsdepartementet har fått utarbeidet en omfattende rapport om kvalitetssertifisering av norske sykehus der mulighetene som ligger i slike ordninger blir grundig drøftet.41 I denne rapporten redegjøres det også for ordninger i andre land.
Selv om det i noen land kan framstå slik, er akkreditering og sertifisering ikke bare et alternativ til statlig tilsyn, men det kan også være et supplement til dette. Akkrediterings- og sertifiseringsordningene krever en løpende oppfølging fra virksomheten selv, som således kan være med på å sikre at det jevnlig arbeides med spørsmål knyttet til sikkerhet og kvalitet i tjenesteytingen. Oppgaven til det statlige tilsynsorganet blir da å verifisere at det løpende arbeidet også er i stand til å oppfylle ulike myndighetskrav. Dette samspillet mellom virksomhetens egne varige prosesser for å vedlikeholde akkrediteringer og sertifiseringer og statlig tilsyn som blir gjennomført med jevne eller ujevne tidsrom, kjenner vi også fra andre sikkerhetskritiske virksomheter som for eksempel innenfor petroleumssektoren, maritim virksomhet og telekommunikasjon.
Akkrediterings- og sertifiseringsordninger blir da ordninger som skal sikre et jevnlig arbeid med virksomhetens egen internkontrollvirksomhet og dermed skape tillit til at tjenestene som ytes er i samsvar med de kravene som tjenestemottakerne og finansieringsorganene kan stille.
Kunnskap om utvikling av standarder synes å være mer eller mindre ikke-eksisterende. I en systematisk kunnskapsoppsummering skriver forfatterne:
«[…] no empirical study was identified which examined: what is best practice for developing standards; standard development processes; the wording or structure of standards; or what types of standards would have the greatest likelihood of improving practice.»
Kilde: Greenfield, Pawsey, Hinchcliff, Moldovan, & Braithwaite, 2012, s. 4.
Når det gjelder organisasjonen, er en overordnet erfaring at innføring av standarder fører til bedre effektivitet og kvalitet. Dette kommer til uttrykk i kortere sykehusopphold, forbedret ledelse når det gjelder åpenhet om uønskede hendelser som kan forebygges og økt bruk av pasientsikkerhetsforbedrende tiltak (Greenfield, Pawsey, Hinchcliff, Moldovan, & Braithwaite, 2012).
I en kunnskapsstatus om betydningen av akkreditering for klinisk kvalitet, viser Greenfield med kollegaer (2012; se også Shaw, et al., 2014) at enkelte standarder kan bidra til å forbedre kvaliteten ved helsetjenesteytingen. Dette gjelder standarder for barselomsorg, amming, slag, traumeomsorg, smertelindring og «the institution wide organisation of care». Samtidig er det standarder som ikke viser noen slik forbedring. Eksempler på slike standarder er prenatal- og fødselsomsorg, dokumentasjonskontroll og omsorgsorganisering.
Studier tyder på at akkreditering stort sett har positiv betydning for de ansatte (Greenfield, Pawsey, Hinchcliff, Moldovan, & Braithwaite, 2012). Deres livskvalitet er rapportert forbedret. Det samme gjelder arbeidsmiljø. Når de ansatte har vært med på innføring av et akkrediteringsprogram, viser studier dessuten at ansatte har blitt mer positive til teamarbeid og deltakelse i beslutningsprosesser.
I et kort notat presenterer den svenske Statens beredning för medicinsk utvärdering en oppsummering av hvorvidt akkreditering av sykehus og klinikker fører til bedre kvalitet og forbedring av helsehjelpen (Statens beredning för medicinsk utvärdering, 2014). De støtter seg på ni systematiske kunnskapsoppsummeringer over effekten av akkreditering på sykehuskvaliteten. Tre av oppsummeringene viste at akkreditering avspeiler høyere kvalitet på behandlingen. I de seks andre oppsummeringene var det ikke mulig å trekke noen entydig konklusjon om effekten fordi det var for få studier med høy nok kvalitet.
I en nylig publisert studie fra Danmark blir det påvist en lavere 30-døgns dødelighet hos pasienter som var innlagt ved fullt akkrediterte sykehus sammenliknet med pasienter som var innlagt ved andre av landets sykehus (Falstie-Jensen, et al., 2015). En større studie av sertifisering og akkreditering ved 73 europeiske sykehus påviste at disse aktivitetene var positivt assosiert til klinisk ledelse og etablering av pasientsikkerhetssystemer, men ikke direkte til klinisk praksis (Shaw, et al., 2014). En nylig publisert kunnskapsoppsummering viser derimot at akkreditering og sertifisering av sykehus ikke kan knyttes til forbedring av kvaliteten på helsehjelpen (Brubakk, Vist, Bukholm, Barach, & Tjomsland, 2015).
Det har vært liten kunnskap om hva innføring av akkreditering koster. En artikkel om akkrediteringskostnader knyttet til slik innføring i australske akuttsykehus, viser at kostnadene varierte fra 0,03 prosent til 0,60 prosent av det totale driftsbudsjettet til sykehus. Overført til nasjonalt nivå koster akkreditering av sykehus om lag 36,83 millioner australske dollar – eller 0,1 prosent av de løpende utgiftene til de offentlige akuttsykehusene for regnskapsåret 2012 (Mumford, et al., 2015).
Utvalget har ikke tatt konkret stilling til obligatorisk innføring av slike ordninger i helsetjenesten, men vil peke på at dette spørsmålet blir utredet på annet hold samt at erfaringer fra andre land og andre sektorer taler for at akkreditering og sertifisering kan være med på å øke sikkerhet og kvalitet i tjenesteytingen. Utvalget er samlet sett av den oppfatning at slike ordninger kan være med på å forankre og synliggjøre det løpende ansvaret for å utvikle og sikre kvalitet på tjenestenivå i hver enkelt virksomhet.
4.6.5 Hendelsesanalyser
Hendelsesanalyser, også omtalt som årsaksanalyser, ble opprinnelig utviklet innenfor andre områder enn helse- og omsorgsfeltet. Det finnes ulike retninger innen hendelsesanalyser, men alle har til felles en søken etter svar på tre grunnleggende spørsmål etter en uønsket hendelse: Hva skjedde, hvorfor skjedde det og hva kan gjøres for at noe lignende ikke skal skje igjen. Verktøyet gir en struktur for en retrospektiv analyse av den uønskede hendelsen, og har blitt brukt i flere årtier i for eksempel luftfart og kjernekraft for å forstå årsakssammenhenger i forbindelse med hendelser og ulykker. Nå brukes også hendelsesanalyser i sykehus for å lære av uønskede hendelser og nesten-hendelser. I USA må sykehus gjennomføre slike analyser i etterkant av uønskede hendelser, det samme i Storbritannia, Australia og Danmark (Card, Ward, & Clarkson, 2012; Taitz, et al., 2010). I Norge begynte Nasjonalt kunnskapssenter for helsetjenesten høsten 2013 å tilby kurs i hendelsesanalyse til helsepersonell i spesialisthelsetjenesten.
I en hendelsesanalyse skal systemperspektivet vektlegges ved at problemene skal knyttes til grunnleggende forhold som kommunikasjon, policy og prosedyrer. Hendelsesanalysenes omfang og grundighet vil variere, men innebærer som oftest utviklingen av en plan for hvordan de anbefalte tiltakene skal følges opp slik at en lignende hendelse ikke skjer igjen.
Studier som har undersøkt effekten av hendelsesanalyser, peker blant annet på at det ofte oppstår et gap mellom anbefalingene som gis i en hendelsesanalyserapport og oppfølgingen og implementeringen av dem (Card, Ward, & Clarkson, 2012; Mengis & Nicolini, 2011; Nicholine, Waring, & Mengis, 2011; Wrigstad, Bergström, & Gustafson, 2014; Wu & Steckelberg, 2012; Wu, Lipshutz, & Pronovost, 2008). Det kan være flere grunner til et slikt gap.
Utarbeidelsen av en hendelsesanalyserapport innebærer utvikling av en handlingsplan. En underliggende forståelse er her at god forståelse av risiko vil resultere i god risikokontroll. Dette kan være en rimelig antagelse i industrielle sektorer der hendelsesanalyser ble utviklet (der verktøyet ble brukt av sikkerhetsingeniører), men problemet er at helsepersonell som regel ikke er spesielt trenet i sikkerhetstenkning. Helsepersonell kan oppleve at det er vanskelig å utvikle gode tiltak for å kontrollere risiko og å implementere disse. For å bli bedre til å utvikle slike tiltak, har helsepersonell behov for utdanning og opplæring.
Systematiske kunnskapsoppsummeringer (for eksempel Card, Ward, & Clarkson, 2012) påpeker at hendelsesanalyser ofte ser ut til å være lite effektive i å bidra til å forbedre pasient- og brukersikkerheten. Det er vanskelig å dokumentere sammenhengen mellom gjennomføring av hendelsesanalyser og bedring av pasientsikkerheten, og det blir stilt spørsmål ved systemlæringen av slike analyser (Aase & Wiig, 2015; Behr, Grit, Bal, & Robben, 2015; Black & Mays, 2013; Taitz, et al., 2010). En av grunnene det pekes på er at anbefalinger ikke ser ut til å følges opp eller implementeres av ledere. Dette kan være fordi den som initierte undersøkelsen, for eksempel en divisjonsdirektør eller klinikksjef, ikke lenger innehar stillingen når rapporten foreligger. Lederskifter eller manglende kontinuitet i ledelsen er faktorer som ser ut til å hindre en vellykket oppfølging og implementering av anbefalinger. Erfaringene viser at læringen av en enkelt hendelsesanalyse er begrenset til de involverte avdelingene og personalet.
I Australia ble det gjennomført analyser på tvers av mange analyser og laget «kliniske fokusrapporter» som gikk i detalj på noen utvalgte risikoområder. Disse rapportene ble deretter distribuert til myndigheter og kliniske miljøer. De klarte å få til diskusjoner, og de kliniske miljøene maktet å håndtere de kritiske forholdene som ble avdekket (Aase & Wiig, 2015; Taitz, et al., 2010). Utvalget vil påpeke at slike analyser på tvers av rapporter kan være et relevant tiltak for aktører som gjennomfører hendelsesanalyser, det være seg i sykehus eller kommuner, på tvers av sykehus eller helseregion. På samme måte kan en også tenke seg at tilsynsrapporter blir analysert for eksempel innen ulike tematiske eller kliniske områder med tilbakemelding og involvering av de kliniske fagmiljøene.
Gjennomgang av hendelsesanalyser i sykehus avdekker at problemer med systemisk årsak og dyptgående løsninger ofte ikke adresseres i undersøkelsene og at løsninger som involverer flere enheter, ikke foreslås i rapportene. Ofte blir rapporten i seg selv formålet og en lager en rapport som inneholder en gjennomførbar handlingsplan som ikke fjerner de sammensatte årsakene til at hendelsen oppstår (Mengis & Nicolini, 2011; Nicholine, Waring, & Mengis, 2011). Et annet lignende forhold som virker inn på effekten til hendelsesanalyser er at de fleste anbefalinger retter seg inn mot mikronivået i organisasjonen, det vil si mot «the sharp end» eller førstelinjen. Slike anbefalinger på mikronivå kan for eksempel handle om utarbeiding av nye prosedyrer eller sjekklister. I motsetning til forbedringstiltak som kan kategoriseres som eliminering («Stop using the hazardous process or material») eller som designkontroll (for eksempel et fokus på fysiske barrierer), er effekten av administrativ kontroll (som inkluderer retningslinjer, prosedyrer og opplæring og utdanning) svært liten (Card, Ward, & Clarkson, 2012). Anbefalinger som rettes inn mot meso- og makronivå er oftere av typen eliminering eller designkontroll, og disse viser seg å være mer effektive for en bedring av pasientsikkerheten. Dette medfører at en evner å fjerne årsakene til at problemene oppstår.
En nylig publisert studie av den svenske tilsynsmyndighetens undersøkelse av innmeldte uønskede hendelser («Lex Maria»), viser at det ennå gjenstår mye arbeid med å utvikle gode undersøkelses- og oppfølgingsmetoder som kan sikre at erfaringer fra slike hendelser blir lagt til grunn for det løpende utviklingsarbeidet i virksomhetene (Wrigstad, Bergström, & Gustafson, 2015).
For at helsepersonell og virksomheter skal oppnå større læring ved uønskede hendelser ved bruk av hendelsesanalyser, bør minst to forhold få økt oppmerksomhet. Det ene handler om hvordan virksomheter kan institusjonalisere en organisasjonshukommelse om uønskede hendelser og analysene av disse. Det vil gjøre virksomheten mindre sårbar overfor manglende kontinuitet i ledelsen. Det andre forholdet handler om at gjennomganger av hendelser i større grad bør rette oppmerksomheten mot relasjoner og forhold på høyere virksomhetsnivå. I den forbindelse bør analyseteamets kompetanse innen sikkerhets- og organisasjonsfag styrkes. Hvis det legges til rette for dette, kan det argumenteres for at de anbefalinger som en gjennomgang av hendelser genererer, kan rettes inn mot forhold på både mikro-, meso- og makronivå i virksomheten – ikke i første rekke på mikronivået slik det ser ut til at det gjøres i dag (Wrigstad, Bergström, & Gustafson, 2014). Her bør virksomhetene endre praksis og sørge for en bedre opplæring av ledere og helsepersonell som deltar i gjennomføring av hendelsesanalyser.
Involvering av pasienter og pårørende ved uønskede hendelser kan frambringe viktig informasjon i analysearbeidet (Storm & Wiig, 2015). Pasienter og pårørende som opplever uønskede hendelser og skader i møtet med helsetjenestene, kan ha sterke meninger om sikkerhet, ansvar og behovet for forbedringer (Ocloo & Fulop, 2012). Eksempelvis vil den kunnskapen en pasient har knyttet til sitt eget pasientforløp som involverer kommunen, spesialisthelsetjenesten og en rekke helsearbeidere, være den eneste helhetlige kunnskapen om samhandlingen mellom alle involverte (Storm, Siemens, Laugaland, Dyrstad, & Aase, 2014). Dette er informasjon som kan være viktig for å forstå hendelsen. Det eksisterer lite forskning om den «skadede pasientens» erfaringer og meninger om pasientsikkerhet og behovet for endringer i helsetjenesten (Ocloo & Fulop, 2012). Ifølge Ocloo (2010) genererer erfaringer fra pasienter og pårørende som har opplevd alvorlige hendelser, kunnskap om medisinske og sosiale prosesser som har bidratt til hendelsen. Dette bidrar til en bedre forståelse av pasientens eller de pårørendes opplevelse av situasjonen (for eksempel forsøk på å tildekke det som har skjedd, forsøk på å legge ansvar på pasient og/eller pårørende, påføre pasient og pårørende skyldfølelse, og reaksjoner som sinne hos involvert helsepersonell) (Storm & Wiig, 2015). Pasientfortellinger har avdekket en rekke barrierer som pasienter og pårørende har stått overfor etter at alvorlige skader og dødsfall har inntruffet (Ocloo, 2010). Pasienter og pårørende forteller om problemer med å få en forklaring på hva som har skjedd, mangel på uavhengig gransking av hendelen, ingen unnskyldning og vedkjenning av ansvar, og ingen forsikringer om at tiltak skal iverksettes, slik at tilsvarende hendelser ikke skjer igjen (Storm & Wiig, 2015).
Avslutningsvis vil utvalget vise til studier som framhever viktigheten av å håndtere helsepersonellet som har vært involvert i den uønskede hendelsen, når det foretas en hendelsesanalyse. Helsepersonell vil bli spurt om hva som skjedde, hvordan det skjedde og hvorfor det skjedde. Erfaringer med hendelsesanalyser sett fra det involverte helsepersonellets ståsted, har fått liten oppmerksomhet (Wu & Steckelberg, 2012). Når alvorlige uønskede hendelser inntreffer er det som regel også et «second victim», her helsepersonellet. Wu og Steckelberg (2012) framhever betydningen av at teamet som gjennomfører analysen, må anerkjenne overfor helsepersonellet som intervjues at «Dette må være vanskelig for deg. Hvordan har du det?». Videre viser de til at ledelsen ved avdelingen eller klinikken bør være seg bevisst et mulig behov for psykologisk hjelp og oppmuntre til kollegastøtte. I likhet med pasient og pårørende kan også involvert helsepersonell streve med å forstå hva og forholde seg til det som skjedde (se Mesel, 2014). Ivaretakelse av helsepersonell bør være en selvsagt del av opplæring og utdanning innen hendelsesanalyse.
4.6.6 Meldeordninger for uønskede hendelser
Som et ledd i å styrke pasientsikkerheten, har flere land fulgt anbefalinger fra internasjonale organer som EU, Europarådet og WHO om å etablere sanksjonsfrie meldeordninger i den hensikt å lære av og forebygge alvorlige uønskede hendelser, se punkt 3.2.2. En viktig funksjon ved et meldesystem er å gi grunnlag for dataanalyser og undersøkelser som kan gi et kunnskapsgrunnlag til bruk i forbedringsarbeidet i helsetjenesten.
Mange land i EU og EØS har innført meldeordning for uønskede hendelser, men innretningen varierer: Mens flere land har en nasjonal ordning, er det noen som har lokale eller regionale ordninger. Enkelte land har ordninger for alle nivåene i helse- og omsorgstjenesten. Typer av hendelser som kan eller skal meldes varierer, men vanligvis omfattes hendelser som medfører betydelig personskade og nesten-hendelser (European Commission, Patient Safety and Quality of Care working group 2014). I noen land er det å melde en hendelse frivillig, i andre land er det obligatorisk. Det er få land som har gitt pasienter og pårørende muligheten til å melde om uønskede hendelse, men eksempler er Danmark og England.
Til tross for at internasjonale organer anbefaler opprettelse av meldeordning for uønskede hendelser, er det ingen studier som har vurdert effekten av slike meldesystem (Saunes & Ringård, 2013). En rapport fra Patient Safety and Quality of Care working group ved EU framhever like fullt viktigheten av slike meldeordninger for arbeidet med å framskaffe informasjon om slikt som nesten-hendelser og uønskede hendelser til bruk i virksomhetenes forbedringsarbeid. Rapporten framhever at hvis meldeordningen inngår som en del av et større kvalitetsforbedringsprogram, kan kunnskap fra dataanalyser brukes som grunnlag for utviklingen og spredningen av policyendringer og praksis. Dette kan bidra til å forbedre pasientsikkerheten ved den enkelte virksomhet i helse- og omsorgstjenesten.
Nasjonalt kunnskapssenter for helsetjenesten fikk i oppdrag av Helse- og omsorgsdepartementet å etablere en sanksjonsfri meldeordning for uønskede hendelser etter spesialisthelsetjenesteloven § 3-3. Meldeordningen ble opprettet med virkning fra 1. juli 2012. Formålet er å forbedre pasientsikkerheten ved å lære av hendelser som førte til eller kunne ha ført til betydelig personskade. Meldingene skal brukes for å avklare årsaker til hendelsene og på den måten bidra til å forebygge at tilsvarende hendelser ikke skjer igjen. For mer om Meldeordningen, se punkt 5.7.2.
Helse- og omsorgsdepartementet ga SINTEF i oppdrag å belyse nettopp om meldeordningen for uønskede hendelser i spesialisthelsetjenesten (heretter omtalt som Meldeordningen) bidrar til å forbedre pasientsikkerheten for pasienter i norske sykehus. I tillegg skulle evalueringen gi svar på om ordningen bidrar til at meldingene brukes til å avklare årsaker til hendelsene, hva som hemmer og fremmer Meldeordningens måloppnåelse samt komme med anbefalinger om hva som bør gjøres annerledes for å fremme bedre læring av hendelser. SINTEF publiserte evalueringen av Meldeordningen i desember 2014 (Lippestad, Melby, Kilskar, & Øren 2014). Evalueringens hovedkonklusjoner gir viktige innspill til utvalgets vurderinger og tilrådinger, som omtales i punkt 7.6. Evalueringen til SINTEF bygger på ulike metoder for datainnsamling som dokumentanalyse av relevant regelverk og andre offentlige dokumenter; semistrukturerte intervju blant annet med ansatte i Kunnskapssenteret, Statens helsetilsyn, fylkesmannen, helseforetak og Norsk pasientskadeerstatning; spørreskjemaundersøkelse blant kontaktpersoner i 18 helseforetak, blant de 18 fylkesmennene (enten fylkeslege eller assisterende fylkeslege) og blant saksbehandlere i Meldeordningen. For mer om utvalg av informanter og valg av metoder, se evalueringens kapittel 4.
SINTEF konkluderer med at Meldeordningen fremdeles er i en innkjøringsfase, der en del utviklingsarbeid gjenstår. Det er derfor for tidlig å besvare spørsmålet om Meldeordningen har bidratt til å forbedre pasientsikkerheten ved norske sykehus. Her er det viktig også å peke på at meldeplikten ikke skal erstatte helseinstitusjonenes arbeid med kvalitetsforbedring og pasientsikkerhet, men understøtte den. Slik sett vil Meldeordningen alltid være et supplement til andre typer tiltak og ordninger der hensikten er å forbedre pasientsikkerheten. Evalueringen framhever likevel at Meldeordningen, sammen med det nasjonale pasientsikkerhetsprogrammet, har bidratt til økt interesse og oppmerksomhet om pasientsikkerhetsarbeid.
Meldeordningen omfatter ikke meldinger fra pasienter og pårørende. Evalueringen peker på at dette
«[…] er et paradoks i og med at helseforetakene har fått krav om sterkere brukermedvirkning og at brukerne må trekkes sterkere inn i tjenestetilbudet.»
Kilde: Lippestad, et al., 2014, s. 86.
Meldingene skal brukes for å avklare årsaker til hendelsen og forebygge at tilsvarende skjer igjen. Evalueringen viser at svar på enkeltmeldinger fra Meldeordningen har liten eller ingen nytteverdi for helseinstitusjonene.
«For å avklare årsaker til enkelthendelser på en tilfredsstillende måte, etterlyses kompetanse og kapasitet til gode forløpsanalyser.»
Kilde: Lippestad, et al., 2014, s. 86.
SINTEF peker på at det er vanskelig å utføre bedre årsaksanalyser når Meldeordningen ikke får utfyllende nok opplysninger fra helseinstitusjonene. Videre stiller evalueringen spørsmål ved om Meldeordningen er konstruert på en slik måte at den kan fange opp tilstrekkelig med opplysninger som grunnlag for årsaksanalyser ut ifra komplekse sammenhenger. Evalueringen peker på at Meldeordningen i liten grad kan fange opp slikt som sendiagnostisering. Slik meldesystemet er innrettet er det vanskelig å avdekke når den uønskede hendelsen egentlig oppsto dersom utfallet viser seg etter et lengre tidsforløp.
Evalueringen viser at mens svar på enkeltmeldinger oppleves som lite nyttige, er helseinstitusjonene positive til læringsnotatene. Notatene oppfattes som relevante og faglig godt funderte. Hvorvidt læringsnotatene bidrar til læring og forebygging kan ikke evalueringen svare på, og SINTEF foreslår at en ny evaluering bør se på hvordan disse tas i bruk som grunnlag for læring på sykehusene.
4.6.7 Betydning og effekt av tilsyn
Et sentralt formål med tilsyn er å bidra til å sikre trygge og gode tjenester til brukerne. I norsk sammenheng er det gjort lite forskning om hvordan tilsyn virker og hvilken effekt det har på tjenestekvaliteten. Tilsyn er i stor grad sammenfallende med det som i internasjonal litteratur blir omtalt som ekstern inspeksjon, definert som: et system eller prosess der ulike sider ved en organisasjon eller organisasjonens aktiviteter og resultat blir evaluert eller kontrollert av en ekstern part ut fra på forhånd definerte krav (Walshe, 2000). Hvem som gjennomfører kontrollen, hvordan den blir gjennomført og innholdet i kravene vil kunne variere. På denne måten kan tilsyn forstås som et reguleringsvirkemiddel som har mye til felles med den type ekstern inspeksjon som er sentral i akkreditering, sertifisering, supervisjon og peer review evalueringer. På dette området er det gjort flere studier (Shaw, 2000; Walshe, Wallace, Freeman, Latham, & Spurgeon, 2001).
Det er gjennomført en Cochrane-oppsummering av hvilken effekt ekstern inspeksjon har på tjenestekvaliteten i helsetjenesten (Flodgren, Pomey, Taber, & Eccles, 2011). Denne oppsummeringen la strenge kvalitetskriterier til grunn for hvilke studier som kunne inkluderes. Forfatterne identifiserte bare to relevante studier, og konkluderte med at det er for få eksperimentelle studier med tilstrekkelig høy kvalitet til å kunne si noe om hvilken effekt ekstern inspeksjon har på tjenestekvaliteten. Metodologisk er det særs krevende å gjennomføre eksperimentelle studier som kan evaluere effekt av tilsyn. Det skyldes blant annet at det i ikke lar seg gjøre å identifisere en reell kontrollgruppe som ikke får tilsyn (Oude Wesselink, et al., 2014). Et tilsynsorgan har en grunnleggende effekt i kraft av sin eksistens ved at alle organisasjoner er kjent med at de kan få tilsyn. Videre er det i et demokratisk samfunn i praksis ikke mulig å gjennomføre kontrollaktiviteter som tilsyn uten at alle potensielle organisasjoner som er i målgruppa for et tilsyn, vil være kjent med og direkte eller indirekte være påvirket av at tilsyn blir gjennomført.
Til tross for at det finnes få eksperimentelle studier, er det likevel mange studier som tyder på at ekstern inspeksjon og tilsyn kan bidra til forbedring av kvalitet på helsetjenester (Hinchcliff, et al., 2012; Shaw, Groene, Mora, & Sunol, 2010). Funn tyder på at tilsyn kan bidra til å identifisere områder som trenger forbedring og fungere som en katalysator for at det blir satt i gang endringer som kan forbedre tjenestekvaliteten (Walshe, Addicott, Boyd, Robertson, & Ross, 2014). Studier fra Nederland tyder på at forekomst av sjølmord og trykksår gikk ned og at veiledning til gravide ble forbedra etter tilsyn (Oude Wesselink, et al., 2014, van Dishoeck, et al., 2013). Funn fra England tyder på at tilsyn kan bidra til bedre infeksjonskontrollprogram (OPM Evaluation team, 2009). Samtidig er det også studier som viser at ekstern inspeksjon og tilsyn har liten eller ingen effekt på tjenestekvaliteten (Benson, Boyd, & Walshe, 2006; Greenfield & Braithwaite, 2008; Salmon, Heavens, Lombard, & Tavrow, 2003). Forskning som er gjort på effekt av tilsyn med helseorganisasjoner i Norge er i samsvar med det en finner i internasjonal forskning. Tilsyn kan bidra til å identifisere områder som trenger forbedring samt at det blir gjennomført forbedringer (Helsetilsynet, 2013; Åsprang, Frich, & Braut, 2015) og at effekten av tilsyn kan variere (Askim, 2013; Wiig, 2008).
Det at effekten av tilsyn ser ut til å variere, kan henge sammen med måten tilsynet blir gjennomført på (Arianson, 2006; Arianson, Elvbakken, & Malterud, 2008). Det er lite forskningsbasert kunnskap om hvordan tilsyn påvirker organisasjonene som er involvert og om hva som er de underliggende virkningsmekanismene for endringer. En bedre forståelse av disse mekanismene er avgjørende da det kan bidra til å gjøre tilsyn til et mer målrettet og treffsikkert virkemiddel. Det er derfor viktig at det blir forsket mer på hvilken effekt tilsyn kan ha samt hvordan det virker på organisasjonene som får tilsyn.
4.6.8 Oppsummering
Forskning viser at det er sammenheng mellom aktiv involvering av pasienter og pårørende på alle nivåer i behandlingskjeden og ulike utfall slik som forbedret pasientsikkerhet.
Ledere i helse- og omsorgstjenesten som kontinuerlig styrker og forbedrer systemene sine, bidrar til tryggere tjenester. Ledere og ansatte som sammen arbeider for å oppnå enhetlige målsettinger bidrar til å forbedre pasientsikkerheten.
Utdanning og opplæring i tverrprofesjonelt samarbeid kan gi bedre teamarbeid og pasientsikkerhet.
Studier viser varierende resultater når det gjelder om akkreditering og sertifisering av sykehus bidrar til forbedret pasientsikkerhet.
Hendelsesanalyser kan bidra til læring og forebygging av uønskede hendelser hvis virksomheter institusjonaliserer en organisasjonshukommelse om uønskede hendelser og analysene av disse, og hvis gjennomganger av hendelser retter oppmerksomheten mot relasjoner og forhold på høyere virksomhetsnivå.
Få studier har vurdert effekten av meldeordninger for uønskede hendelser.
Studier viser varierende effekt av tilsyn. Det er lite forskningsbasert kunnskap om hvordan tilsyn påvirker organisasjonene som er involvert.
Fotnoter
Kartleggingsverktøyet Global Trigger Tool (GTT) har i Norge og i andre land blitt benyttet for å anslå forekomst av pasientskader i somatiske sykehus. GTT er en internasjonal standardisert prosedyre som brukes i gjennomføringen av strukturerte journalundersøkelser. Et team bestående av to sykepleiere og en lege undersøker et tilfeldig utvalg av ti pasientopphold to ganger hver måned. Undersøkelsesteamet leter i journalene etter såkalte «triggere» som skal indikere mulig pasientskade. Hvis de finner en eller flere av i alt 55 definerte triggere, gjennomgår teamet pasientoppholdet for å se hvorvidt en utilsiktet fysisk skade har oppstått som resultat av behandling eller som behandlingen har ført til, som har ført til ytterligere overvåking, behandling, sykehusinnleggelse eller død.
Skadens alvorlighetsgrad graderes slik ved bruk av HMPS: Minimal impairment, recovery within 1 month; Moderate impairment, recovery within 1 to 6 months; Moderate impairment, recovery within 6 to 12 months; Permanent impairment, degree of disability < 50 %; Permanent impairment, degree of disability > 50 %; Contributed to patient death.
http://www.nivel.nl/en
Varsel til Statens helsetilsyn om alvorlige hendelser i spesialisthelsetjenesten ble iverksatt 1. juni 2010 og lovfestet 1. januar 2012. Tallene for 2010 er derfor bare fra 1. juni til 31. desember.
Fra 1. januar 2016 blir Meldeordningen overført til Helsedirektoratet.
Den upubliserte studien ble presentert på den nordiske konferansen om pasientsikkerhet, som ble arrangert av ved Universitet i Stavanger høsten 2014, og studien er omtalt i Dagens Medisin 9. oktober 2014, se: http://www.dagensmedisin.no/artikler/2014/10/09/ -ikke-4500-men-200-sykehus-dodsfall-kunne-vart-unngatt/
http://npe.no/no/Om-pasientskader/Statistikk/ Antall-mottatte-saker-pr-ar/
http://npe.no/no/Om-pasientskader/Statistikk/ Antall-mottatte-saker-fordelt-pa-behandlingsstedtype-sak/
http://npe.no/no/Om-pasientskader/Statistikk/ Utbetaliner-fordelt-pa-behandlingsstedtype-sak/
http://npe.no/no/Om-pasientskader/Statistikk/ Antall-mottatte-saker-fordelt-pa-behandlingsstedtype-sak/
http://npe.no/no/Om-pasientskader/Statistikk/ Utbetaliner-fordelt-pa-behandlingsstedtype-sak/
https://helsenorge.no/SiteCollectionDocuments/ pasient-%20og%20brukerombudet/POBO%20felles% 20%c3%a5rsmelding%202014.pdf
https://helsenorge.no/SiteCollectionDocuments/ pasient-%20og%20brukerombudet/arsmelding_ pobo_2013.pdf
https://www.retsinformation.dk/forms/ r0710.aspx?id=130455#K23
Gjennomgangen er foretatt av Folkehelseinstituttet i juni 2014 etter anmodning fra utvalget.
Forskrift 21.desember 2000 nr. 1378 om leges melding til politiet om unaturlig dødsfall o.l., § 2.
Helsetilsynet. (2014). Oppsummering av satsinga på tilsyn med helse- og omsorgstenester til eldre 2009–2012, se https://www.helsetilsynet.no/upload/Publikasjoner/ rapporter2014/helsetilsynetrapport1_2014.pdf
De andre omhandlet tjenester og tiltak som oppfølging av hjemmeboende eldre med demenssykdom, underernæring, rehabilitering og avlastning.
Selvmord og selvmordsforsøk i Norge – Folkehelserapporten 2014, se: http://www.fhi.no/artikler/?id=110540
Mencap er en organisasjon som arbeider for å forbedre livssituasjonen til personer med psykisk utviklingshemming ved: «providing high-quality, flexible services that allow people to live as independently as possible in a place they choose; providing advice through our helplines and website; campaigning for the changes that people with a learning disability want», se: http://www.mencap.org.uk/
I 2012 kom en oppfølgingsrapport fra Mencap som omhandler 74 dødsfall. Rapporten heter Death by indifferende: 74 deaths and counting. A progress report 5 years on.
Rettighetsutvalget – Utvalg om grunnleggende rettigheter til mennesker med utviklingshemming. Oppnevnt av Kongen i statsråd 3. oktober 2014, med frist 1. juni 2016 for å levere utredning. Informasjon om utvalget: https://www.regjeringen.no/no/dep/bld/org/styrer-rad- og-utvalg/eksisterende/utvalg-om-grunnleggende- rettigheter-til-mennesker-med-utviklingshemming- rettighetsutvalget/id2359548/
Store norske leksikon, se: https://snl.no/spr%C3%A5k_i_Norge
NOU 2014: 8 Tolking i offentlig sektor, s. 31.
Se NOU 2014: 8 Tolking i offentlig sektor, s. 55.
NOU 2014: 8 Tolking i offentlig sektor, s. 56.
NRK Forbrukerinspektørene og Fagforbundet helse og sosial gjennomførte spørreundersøkelsen på Internett i 2012. For mer om undersøkelsen og resultatene, se: http://www.nrk.no/livsstil/sprakvansker-skaper-sykehjemsavvik-1.8055059
Oppslag på NPEs nettside 5. august 2015, se: http://www.npe.no/no/Om-NPE/Aktuelt/ pasientskadeerstatning-mer-enn-1000-dodsfall-de-siste- ti-arene/
For en nærmere redegjørelse av denne beregningen, se Sveriges Kommuner och Landsting. (2013). Skador i vården – en skadeöversikt och kostnad, ss. 30–32.
«Beslutninger på pasientens premisser» i Dagens medisin 16. februar 2015, se: http://www.dagensmedisin.no/ debatt/beslutninger-pa-pasientens-premisser/
Se f.eks. publikasjonen til Europakommisjonens Patient Safety and Quality of Care Working group Key findings and recommendations on education and training in patient safety across Europe (2014), se http://ec.europa.eu/health/ patient_safety/docs/guidelines_psqcwg_education_ training_en.pdf
Pasientsikkerhetsprogrammet I trygge hender 24–7 Strategi 2014–2018, se: http://www.pasientsikkerhetsprogrammet.no/no/ I+trygge+hender/L%C3%A6r+om+programmet/_ attachment/2990?_ts=1490dbcc5ee
Pasientsikkerhetsprogrammets innsatsområder, se: http://www.pasientsikkerhetsprogrammet.no/no/ I+trygge+hender/Innsatsomr%C3%A5der
Definisjoner brukt av Norsk akkreditering, se: www.akkreditert.no
NS-EN 45020: 2006.
Lahnstein, Geir (sekr.). God kvalitet lønner seg. Norsk akkreditering, 2006.
NA Dok. 58. Veiledning til ISO 9001:2008 for akuttmottak. Norsk akkreditering, 2010.
NS-EN 15224 Helsetjenester – Systemer for kvalitetsstyring – Krav basert på EN-ISO 9001.
Et eksempel er International Society for Quality in Healthcare (ISQua), se www.isqua.org
EU-direktiv EU/2011/24.
Kvalitetssertifisering av norske sykehus. Rapport til Helse- og omsorgsdepartementet, 14. januar 2015.