4 Dagens praktisering av prioriteringskriteriene og perspektiv i prioriteringer
4.1 Nivåer og praktisering
Helse- og omsorgstjenesten i Norge er grovt sett delt i to: spesialisthelsetjenesten og den kommunale helse- og omsorgstjenesten. De fire regionale helseforetakene (Helse Midt, Helse Nord, Helse Sør-Øst og Helse Vest) har ansvar for spesialisthelsetjenesten, mens kommunene har ansvar for de kommunale helse- og omsorgstjenestene. Foruten det ansvarlige forvaltningsnivåets egenfinansiering av tjenestene bidrar folketrygden og pasientene til finansiering av en del tjenester gjennom refusjoner og egenandeler. Folketrygden gir blant annet stønad til dekning av utgifter til legemidler og medisinsk forbruksmateriell på blå resept, tannbehandling, allmennlege- og fysioterapitjenester og privatpraktiserende legespesialister og spesialister i klinisk psykologi. De økonomiske rammene (det totale budsjettet) for folketrygden og spesialisthelsetjenesten besluttes av Stortinget, mens bevilgninger til den kommunale helse- og omsorgstjenesten besluttes lokalt av kommunene innenfor de økonomiske rammene som Stortinget vedtar.
Prioritering foregår i alle deler og på alle nivåer av helse- og omsorgstjenesten. De overordnede prioriteringskriteriene, nytte, ressurs og alvorlighet, gjelder uavhengig av beslutningsnivå i spesialisthelsetjenesten eller i den kommunale helse- og omsorgstjenesten. Imidlertid er det stor variasjon i hvordan kriteriene konkret anvendes og eventuelt operasjonaliseres i de ulike delene av tjenesten. Det er forskjeller i hvem som er beslutningstager, og hva som er beslutningssituasjonene på de ulike nivåene av helse- og omsorgstjenesten, der nivåene for beslutning strekker seg over et vidt spenn i tjenesten, blant annet fra tjenestens øverste ledelse ned til den enkelte helsearbeider.
Departementet vurderte i Meld. St. 34 (2015–2016) Verdier i pasientens helsetjeneste – Melding om prioritering at disse ulikhetene er både naturlige og ønskelige. Det er store forskjeller mellom beslutningssituasjonene på nivåene, blant annet når det gjelder hvilke andre hensyn som kan være relevante for beslutningstagere (det kan for eksempel være relevant om beslutningen tas innad i et gitt budsjett og vil kunne påvirke prioritering av andre tiltak), hvilket beslutningsgrunnlag det er mulig å fremskaffe, og hvilke analyser det er mulig å gjennomføre i beslutningssituasjonen.
Lønning II-utvalget skilte også mellom førsteordensbeslutninger og andreordensbeslutninger. Førsteordensbeslutninger, som utvalget også beskrev som kapasitetsbeslutninger, er gjerne beslutninger på politisk eller administrativt nivå. De gjelder tjenestens kapasitet eller den totale ressursrammen. Andreordensbeslutninger er beslutninger om fordeling innenfor ressursrammen. Utvalget mente det var viktig å holde disse nivåene fra hverandre i prioriteringsdebatten, blant annet fordi beslutninger som fattes på ulike nivåer, ikke nødvendigvis har samme siktemål og kan bygge på forskjellige avveininger.
I Meld. St. 34 (2015–2016) Verdier i pasientens helsetjeneste mente departementet at prinsipper for prioritering i helsetjenesten burde drøftes ut fra følgende beslutningsnivåer ((Meld. St. 34 (2015–2016) 2016) s. 57):
- beslutninger på klinisk nivå
- beslutninger på gruppenivå
- beslutninger på administrativt nivå
- beslutninger på politisk nivå
Av disse, vil de to første (klinisk og gruppenivå) være andreordensbeslutninger, mens beslutninger på politisk nivå vil være førsteordensbeslutninger. Hvilken kategori administrative beslutninger faller inn under, vil bero på om den aktuelle beslutningstageren på administrativt nivå har påvirkning på budsjettrammen eller ikke.
I tråd med bestillingen i mandatet om å beskrive «hvordan dagens føringer vedr. helsetjenesteperspektivet operasjonaliseres og praktiseres i henholdsvis de kommunale helse- og omsorgstjenestene, innenfor folketrygdområdet og i spesialisthelsetjenesten», vil det videre i dette kapittelet legges frem beskrivelser av dagens situasjon i de ulike delene av helse- og omsorgssektoren.
Vi vil presentere de tre ulike delene, den kommunale helse- og omsorgstjenesten, folketrygdområdet og spesialisthelsetjenesten, i lys av de fire beslutningssituasjonene: klinisk nivå, gruppenivå, administrativt nivå og politisk nivå.
4.1.1 De kommunale helse- og omsorgstjenestene
I henhold til lov om kommunale helse- og omsorgstjenester (Helse- og omsorgstjenesteloven 2011) skal kommunen sørge for at personer som oppholder seg i kommunen, tilbys nødvendige helse- og omsorgstjenester. Kommunene har et bredt samfunnsoppdrag, der de kommunale helse- og omsorgstjenestene utgjør rundt en tredjedel av kommunenes budsjett (Kommunal- og distriktsdepartementet 2023) og står for en stor andel av kommunenes tjenesteproduksjon. Kommunenes ansvar for helse- og omsorgstjenester er i hovedsak regulert i helse- og omsorgstjenesteloven. Kommunens ansvar omfatter alle pasient- og brukergrupper, herunder personer med somatisk eller psykisk sykdom, skade eller lidelse, rusmiddelproblem, sosiale problemer eller nedsatt funksjonsevne. Kommunen skal blant annet tilby følgende Jf. Helse- og omsorgstjenesteloven:
- helsefremmende og forebyggende tjenester, herunder helsestasjonstjeneste og helsetjeneste i skoler
- svangerskaps- og barselomsorgstjenester
- hjelp ved ulykker og andre akutte situasjoner, herunder, legevakt, heldøgns medisinsk akuttberedskap, medisinsk nødmeldetjeneste og psykososial beredskap og oppfølging.
- utredning, diagnostisering og behandling, herunder fastlegeordning
- sosial, psykososial og medisinsk habilitering og rehabiliteringstjenester
- andre helse- og omsorgstjenester, herunder helsetjenester i hjemmet, personlig assistanse, herunder praktisk bistand og opplæring og støttekontakt og plass i institusjon, herunder sykehjem.
- dagaktivitetstilbud til hjemmeboende personer med demens.
Kommunene har frihet til å utforme og utvikle sine tjenester innenfor helse- og omsorgsfeltet for å tilpasse tilbud og tjenester til lokal kontekst. Samtidig rammer lovverk og nasjonale føringer inn kommunenes handlingsrom, og ulike perspektiv har betydning for hvordan prioriteringsutfordringene vektlegges. Prioriteringer og beslutninger om utvikling og drift av de kommunale helse- og omsorgstjenestene fattes på ulike nivåer i kommunen: politisk nivå, administrativt nivå, gruppenivå og individnivå. På alle nivåer er det bekymring for økt press i helse- og omsorgstjenestene. Det er stadig forhandlinger om terskelen for hvem som skal få tjenester, og hva som skal defineres som behov som utløser offentlige tjenester. Dette handler om å skille mellom offentlig ansvar og privat ansvar eller familieansvar, og hvilke tjenester som bør ytes av det offentlige, og hvilke tjenester som bør leveres av private aktører (for eksempel sosial kontakt, renhold og noen typer praktisk bistand) (Sundsbø, Fagertun og Førland 2023 ).
4.1.1.1 Prioriteringer på politisk nivå
Prioriteringer skjer på politisk nivå. Dette skjer gjennom kommunenes planarbeid, som er offentlige prosesser med krav om medvirkning. Det utvikles en overordnet kommuneplan med en egen samfunnsdel. Under den overordnede kommuneplanen utvikler kommunene sektorspesifikke planer med handlingsplaner som setter rammer for utforming av tjenestene på administrativt nivå. Hvilke planer som skal utarbeides, bestemmes i kommunenes planstrategi. Det er vanlig at kommuner har egne planer for helse- og omsorgsfeltet: I en undersøkelse fra 2019 oppga 72 prosent av kommunene å ha en slik plan (Skinner et al. 2024). Planen vedtas politisk og er styrende for kommunens utvikling av tjenester og tilbud.
I planverket presenteres det mer overordnede temaer basert på ideologi, kommunens verdier, politiske prioriteringer, kommunen som del av en større (nasjonal) helhet og ikke-spesifikke og operasjonaliserte prioriteringer. De reelle prioriteringene skjer derfor ofte i utarbeiding av budsjett og økonomi- og handlingsplaner, som konkretiserer satsinger som skal følges opp fra kommuneplanen. Kommunen kan ikke benytte mer til drift enn det den mottar av inntekter det samme året, og det er ofte harde forhandlinger for å få budsjettet på plass. I prosessen med utarbeiding av budsjett og handlingsplaner drøftes og forhandles det på flere nivåer og i flere runder: Det legges frem forslag til budsjett og styringsdokumenter som kommunens ledelse har jobbet med over lang tid, og som endres etter vedtatt statsbudsjett og videre behandles av folkevalgte, talspersoner for organisasjoner, spesielt interesserte grupper og andre parter, som kan legge frem sine synspunkter. Det er mange aktører som medvirker, og ulike synspunkter, tankesett, verdier og lignende som fører frem til det vedtatte budsjettet og styringsdokumentene som legger føringene for kommunens prioriteringer.
4.1.1.2 Prioriteringer på administrativt nivå / gruppenivå
Kommunaldirektøren med sine ledere er ansvarlig for overordnede beslutninger om drift og utvikling av helse- og omsorgstjenestene. På dette nivået vil prioriteringer som omhandler beslutninger på gruppenivå, i mange tilfeller bli tatt. Det handler om utforming, spesialisering og omfang av tilbud kommunen skal yte til innbyggerne som har behov for tjenester. Det har vært en utvikling der tjenestene i større grad blir spesialisert på tilbud til pasientgrupper, for eksempel personer med demens, rusmiddelproblemer, psykiske helseutfordringer og kreft (Sogstad, Hellesø og Skinner 2020; Rostad et al. 2020). Hvilke tilbud kommunene velger å prioritere, vil ha betydning for hvilke tjenester som tilbys ulike typer brukere. Her er det altså beslutninger på gruppenivå.
En studie av prioriteringer på administrativt nivå, viste at ulike prinsipper lå til grunn for tjenesteledernes prioritering (Førland og Fagertun 2024) . Et av prinsippene er nødvendighet, som innebærer prioritering av ressurskrevende tjenester som er nødvendige for å innfri lovkrav og avverge uverdige situasjoner. Et annet prinsipp er potensialitet, som innebærer prioritering av tjenester innenfor forebygging og tidlig rehabilitering for å redusere fremtidige omsorgsbehov. Et tredje prinsipp er kostnadssammenligning og referansemåling, som innebærer at kommunen sammenligner seg med andre, lignende kommuner og avstemmer tjenestetilbudene mot hverandre (Førland og Fagertun 2024).
4.1.1.3 Prioriteringer på klinisk nivå
Videre gjøres det prioriteringer på klinisk nivå. Data fra 2019 og 2022 viser at de fleste kommuner (henholdsvis 65 prosent og 85 prosent) har en sentral tildelingsfunksjon som fatter vedtak om tjenester på individnivå (Burrell, Skinner og Rostad 2024; Angelsen et al. 2024). Med en slik tildelingsfunksjon er prioritering av hvilke tjenester som tildeles og i hvilket omfang, formelt skilt fra utøvende tjeneste. I praksis ser vi at den utøvende tjenesten involveres i prioriteringsarbeidet gjennom samarbeid om kartlegging og vedtak, og den utøvende tjenesten har frihet til å endre vedtak ut fra endret behov hos brukeren (Angelsen et al. 2024). I det daglige utføres tjenestene med utgangspunkt i vedtaket brukeren har fått. Også i denne utførelsen foregår det prioriteringer. For eksempel prioriterer ansatte i hjemmetjenesten mellom ulike brukere og ulike oppgaver på listene. En dag brukes lengre tid hos en bruker, noe som hentes inn igjen hos andre brukere for at listen skal gå opp. Det kan være utfordrende for tjenesteutøverne å oppleve og formidle at brukerne ikke nødvendigvis får den hjelpen de forventer, og at mangel på tjenester kan gi helsepersonell en opplevelse av å gå på akkord med egne verdier og profesjonalitet (Sundsbø, Fagertun og Førland 2023 ).
Mange kommuner utarbeider egne prioriteringskriterier for tildeling av ulike helse- og omsorgstjenester (Angelsen et al. 2024) for eksempel sykehjem (Rødal, Hansson og Kirchhoff 2024). Hensikten er å gjøre prioriteringene eksplisitte og la dem være et verktøy for beslutningsstøtte, likebehandling og begrensning av ressursbruk. Samtidig er det et spørsmål om slike kriterier også bidrar til å innskrenke rommet for skjønnsutøvelse i tildeling av tjenester (Angelsen et al. 2024; Meld. St. 38 (2020–2021) 2021). En studie av kommunale forskrifter med prioriteringskriterier for tildeling av langtidsplass på sykehjem viser at lokal autonomi og variasjon mellom kommunene gjenspeiles i forskriftene – det er noe standardisering, men i hovedsak er det stor variasjon i forskriftene innad i fylkene og nasjonalt. Det ble også identifisert ulike logikker – verdier og regler – for tildeling; primært hadde forskriftene en «medisinsk/faglig logikk» med vurdering av medisinsk tilstand og en «new public management-logikk» med vurdering av kostnadseffektivitet (LEON/BEON, omsorgstrappa) og brukermedvirkning. En «hjemstedslogikk» med vurdering av geografiske forhold og familie og nettverk ble også identifisert, men var mindre utbredt (Rødal, Hansson og Kirchhoff 2024).
En studie av tildeling av tjenester i tre kommuner viste at praksis reflekterer de gjeldende prioriteringskriteriene (Pedersen, Skinner og Sogstad 2024) – nytte, ressurs og alvorlighet. I praksis viste studien at ressurskriteriet kommer til uttrykk gjennom det laveste (eller «beste») effektive omsorgsnivået. Tjenester med lavere ressursbehov, som forebyggende tiltak, hjelpemidler, dagsenter og helse- og omsorgstjenester i hjemmet, skal være forsøkt før man vurderer mer ressurskrevende tiltak, som plass på sykehjem. Alvorlighetskriteriet kommer til uttrykk gjennom vurdering av medisinsk tilstand, fysisk og kognitiv funksjon og evne til å ivareta egen helse og fungere på egen hånd. For personer som kunne havne i uverdige og farlige situasjoner som følge av tjenestemangel, blir mer omfattende tjenester alltid vurdert. I vurdering av nytte av et tiltak viste studien at de som tildeler tjenester gjør ulike vurderinger, der tildeling av mer omfattende tjenester, for eksempel et korttidsopphold i sykehjem for rehabilitering etter et sykehusopphold eller utvidet rehabilitering i hjemmet blir argumentert som nyttig, fordi det å tildele disse tjenestene nå kan redusere behovet for mer ressurskrevende tjenester i fremtiden. På den andre siden blir nyttekriteriet også brukt til å argumentere for hvorfor en person ikke skal få tildelt tjenester, nytten ligger da i at personen kan klare seg selv og forbli selvstendig i lengre tid enn hvis tjenester blir tildelt. På denne måten ser en at nyttekriteriet i praksis blir brukt både til å se på nytte for pasienten, men også for å argumentere for nytte for kommunen, ved å tildele tjenester på en slik måte at behovet for tjenester totalt sett blir så begrenset som mulig. Dermed vil prioriteringskriteriene på ulike måter skyve tildelingen av tjenester nedover eller oppover den såkalte omsorgstrappa (Pedersen, Skinner og Sogstad 2024).
Et etnografisk feltarbeid i hjemmesykepleien viser at de ansatte i liten grad opplever at de har mulighet til å påvirke prioriteringer i utmåling og leveranse av tjenestene. Ett eksempel er at de jobber etter arbeidslister der oppgavene deres baseres på brukernes vedtak og utmålt tid (beregnet antall minutter) til hver enkelt oppgave. En slik måte å jobbe på legger sterke føringer og begrensninger på hva de ansatte kan gjøre, og hvor stort omfang de kan gjøre det i. Plikten til å overholde arbeidsgiverens forventninger om ressursbruk og begrense oppgavene til det som er vedtatt, kommer ofte i konflikt med plikten til faglig og etisk riktig prioritering og skjønnsmessige vurderinger. Det blir en balansegang mellom å gjøre det de vurderer som nødvendig for at helsehjelpen skal være forsvarlig, og ikke bruke mer tid enn det som er angitt i arbeidslisten (Sundsbø 2024).
4.1.1.4 Hvilket perspektiv benytter den kommunale helse- og omsorgstjenesten i sine prioriteringer?
Når det prioriteres, er det ulike perspektiv som kan legges til grunn. Hvilke perspektiv som ligger til grunn for prioriteringer i de kommunale helse- og omsorgstjenestene, mangler det forskning på og kunnskap om. I et forsøk på å gi et innblikk (riktignok svært begrenset) i dagens prioriteringspraksis – hvilke perspektiv legger kommunene til grunn for prioriteringene sine? – er det gjennomgått plandokumenter for et strategisk utvalg på åtte kommuner. Dokumentene som er gjennomgått, er kommuneplanenes samfunnsdel og kommunens budsjett og økonomi- og handlingsplaner. Kommuneplanens samfunnsdel fastsetter langsiktige satsingsområder med overordnede mål og prioriteringer og skal gi grunnlag for kommunens øvrige planer og politiske beslutninger, mens handlingsplanene gir oversikt over nåværende status og rammebetingelser, utfordringer, prioriteringer og ressursfordeling. Dermed blir rammeplanene et av kommunens viktigste styrings- og rapporteringsverktøy. Våre utvalgte kommuner representerer en geografisk spredning – alle regioner er representert, med ulike fylker og kyst-, innlands- og øykommuner. I tillegg varierer kommunene med tanke på størrelse (innbyggertall) og økonomi. Utvalget består av små kraftkommuner, storbykommuner, kommuner som ligger under landsgjennomsnittet i korrigert inntekt, og så videre.
4.1.1.4.1 Samfunnsperspektiv på politisk nivå
Gjennomgangen av kommunale plandokumenter tyder på at det mangler en eksplisitt og konkret operasjonalisering av perspektiv i dagens prioriteringspraksis. Det kan se ut til at det er et samfunnsperspektiv, eller i hvert fall et kommuneperspektiv, som praktiseres på det overordnede politiske nivået (kommuneplanens samfunnsdel). Beslutningsgrunnlaget for å gjøre prioriteringer fremstår som begrenset til presentasjon av data som sier noe om demografi- og samfunnsutvikling (for eksempel SSBs befolkningsfremskrivning), og som da brukes til å begrunne nåtidig og fremtidig bruk av ressurser på pasienter, pårørende og (kommune)samfunnet ellers. For eksempel kan det være at det ventes en økt andel eldre i kommunen, og derfor regner man med økt bruk av offentlige tjenester. Kommunene vedkjenner seg sin nøkkelrolle i lokal, regional og nasjonal omstilling og utvikling av bærekraftige helse- og omsorgstjenester gjennom å ta høyde for kommende endringer i levealder, demografi, økonomi og miljø. Gjennomgående satsingsområder er «tidlig innsats og forebygging», «folkehelse», «effektive tjenester», «innovasjon – digitalisering og teknologi» og «klima, miljø og grønn omstilling». Satsinger og prioriteringer presenteres som overordnede temaer, og hensikten er å bruke lokal innsats til å redusere samfunnets og kommunens kostnader og negative konsekvenser av nasjonale og internasjonale samfunns- og folkehelseutfordringer, som ensomhet, utenforskap, sosiale ulikheter og klimaendringer. Mange forplikter seg til et utvalg av FNs bærekraftsmål som mindre ulikhet, god helse, utdanning og miljøvern. De trekker frem at det er krig rundt om i verden, og at kommunen tar ansvar for å bosette og integrere flyktninger i det norske samfunnet.
4.1.1.4.2 Helse- og omsorgstjenesteperspektiv på administrativt nivå (kommuneperspektiv)
I kommunenes budsjett og handlingsplaner beveger vi oss mot det administrative nivået, hvor et helse- og omsorgstjenesteperspektiv (kommuneperspektiv) synes å være gjeldende – prioritering i helse- og omsorgstjenester gjøres ut fra konsekvenser for ressursbruk innenfor dette spesifikke tjenesteområdet. Vårt inntrykk er at det særlig er kommunens pressede økonomi, nasjonale føringer og lovpålagte tjenester som er beslutningsgrunnlaget for prioriteringer på dette nivået. Det koker ned til at prioriteringer styres innenfor rammene av økonomisk og faglig forsvarlig drift og kommunens lovfestede plikter.
Gjennomgående i kommunenes plandokumenter fremstilles en svært presset og usikker kommuneøkonomi der store deler av handlingsrommet er brukt opp, noe som krever økt grad av omstilling av driften av helse- og omsorgstjenestene. Man konsentrerer seg om å opprettholde driften i henhold til lovpålagte krav, og det nevnes et behov for å prioritere tjenester som skaper økonomisk handlingsrom og frigjør ressurser nå og i fremtiden. Satsingsområder som går igjen, er styrking av hjemmebasert omsorg (i stedet for institusjon), bruk av korttidsavdeling på sykehjem (i stedet for langtidsavdeling), økning i dagtilbud, forebyggende og helsefremmende tjenester, tidlig innsats, rehabilitering og økt deltagelse og egeninnsats hos brukerne, altså hjelp til selvhjelp, da særlig gjennom digitalisering og velferdsteknologi. Noen kommuner skriver også at de vurderer hvordan ikke-lovpålagte tjenester kan leveres på annen måte enn gjennom det kommunale tjenesteapparatet (slik ekspertgruppen tolker det), og hvilke tjenester som ikke (lenger) skal være et kommunalt ansvar, men ytes av frivillige, brukerne selv eller pårørende.
Videre er det også eksplisitt formulert i noen kommuners handlingsplaner at prioriteringer gjøres med bakgrunn i nasjonale satsinger, lovpålagte oppgaver beskrevet i helse- og omsorgstjenesteloven og lovfestede plikter som tilkommer (for eksempel i 2023 ble kommunen pliktig til å oppnevne barnekoordinator etter helse- og omsorgstjenesteloven § 7-2 a). Tilbud og tjenester som ikke er lovpålagte, tilbys som regel enten fordi det er tilført særskilte stimuleringsmidler, for eksempel gjennom tilskudd, eller fordi det er en særskilt politisk prioritering lokalt eller nasjonalt. Når det gjelder nasjonale satsingsområder, er de ofte et svar på utfordringer i praksis, altså en top-down- og bottom-up-prosess, og de er underbygget med økonomiske insentiver (tilskuddsordninger). Eksempler på dette er forebyggende hjemmebesøk, hverdagsrehabilitering, lindrende omsorg og demensomsorg. Gjennom tilskuddsordninger bygger kommunen opp tilbud og kompetanse, mens eventuell videreføring av tilbudene i «daglig drift» blir et spørsmål i budsjettprosessen – skal vi videreføre, og i hvilken form og i hvilket omfang osv.? Slike finansieringsordninger ser ut til å være sentrale drivere for satsing og utvikling i kommunens helse- og omsorgstjenester. Når kommunene kan utløse statlig tilskudd eller får øremerkede midler ved å levere spesifikke tjenester, tilsier økonomisk teori om kommunale prioriteringer at disse tjenestene vil bli prioritert høyere, på bekostning av andre tjenester (Håkonsen og Løyland 2011; Håkonsen og Lunder 2015). Ett særlig godt eksempel på dette er da regjeringen økte tilskuddene til omsorgsboliger til nivået over sykehjem (bakteppet var Meld. St. 29 (2012–2013) Morgendagens omsorg og NOU 2011: 11 Innovasjon i omsorg). Flere kommuner la om eldreomsorgen ved å bygge flere omsorgsboliger og andre boformer på bekostning av sykehjemsplasser (Hagen og Tingvold 2018) da deler av utgiftene ble flyttet fra kommunen til staten, pluss at omsorgsboliger er billigere å drifte enn sykehjem.
På den ene siden kan man spørre seg om øremerkede midler og tilskuddordninger kan skyve prioriteringene vekk fra faktiske behov i kommunen. På den andre siden er helse- og omsorgstjenestene i kommunene mer enn et lokalt anliggende – det er også nasjonale velferdstjenester med klare nasjonale preferanser for omfang og kvalitet som ikke bør variere for mye mellom kommunene. Med det, kan treffsikre finansieringsordninger være et tiltak for gode og effektive prioriteringer, fra både et helsetjenesteperspektiv og et samfunnsperspektiv (Lunder 2023).
Når det gjelder praktisering av et kommuneperspektiv / utvidet helsetjenesteperspektiv, er det ikke særlig tydelig i plandokumentene at dagens prioriteringer i helse- og omsorgstjenestene i utstrakt grad inkluderer effekter i andre sektorer i kommunen eller utenfor (for eksempel spesialisthelsetjenesten). Ett eksempel kan være at en kommune iverksetter flere tiltak for å rekruttere helsepersonell til kommunen, med et argument om at dette vil ha effekter for det lokale sykehuset også. Når det hentes mer helsepersonell til regionen, vil både helse- og omsorgstjenestene i kommunen og lokalsykehuset kunne sikre forsvarlig drift. Det er også andre eksempler på satsinger som gjelder spesialisthelsetjenesten, blant annet å redusere antall liggedøgn i sykehus for utskrivningsklare pasienter, men begrunnelsen er kostnadsbesparelser for helse- og omsorgstjenestene i kommunen. Ellers finnes det mer generelle formuleringer som at kommunene må prioritere forebyggende tjenester for å redusere fremtidige behov for helse- og omsorgstjenester, og at kommunene må prioritere digitalisering og velferdsteknologi i helse- og omsorgstjenestene, da det vil ha positiv innvirkning på lokalt eller nasjonalt næringsliv.
4.1.1.4.3 Utvidet helsetjenesteperspektiv på klinisk nivå
Basert på forskning kan det argumenteres for at det på individnivå ser ut til å være et utvidet helsetjenesteperspektiv som er gjeldende. Behov og konsekvenser for brukeren selv og de pårørende har betydning for prioritering i tildeling og utøvelse av tjenestene.
Med velferdsstatens bærekraftsutfordringer har tildeling av offentlige tjenester som helse- og omsorgstjenester høy aktualitet. Fagertun og Tingvold (Fagertun og Tingvold 2024 ) viser til en «innstrammingspolitikk» som skaper både «fortjenestfullhetsdiskurser» («deservingness») og «aktivitetsdiskurser», der spørsmålet er hvem eller hva som skal være verdig hjelp fra det offentlige.
Gjennom intervjuer med saksbehandlere ved tildelingskontorer ble det avdekket moralske betraktninger i prioriteringer. Det handler om fortjenstfullhet – hvem fortjener hjelp? Ett eksempel på fortjenstfullhetsdiskurs var å tildele tjenester på bakgrunn av at personen er veldig gammel, bor alene og er ensom. Saksbehandlerne forsøkte å finne et behov som kunne passe til en tjeneste, fordi de mente at søkeren fortjente det. Samtidig lå det i flere tilfeller en forventning til egeninnsats hos brukerne og en idé om gjensidighet som gikk ut på at både tjenestene og brukerne gir og tar (Fagertun og Tingvold 2024 ).
Hva som regnes som legitime behov, og hvilke behov som utløser tjenester, kan også være i endring. Fagertun og Tingvold (Fagertun og Tingvold 2024 ) finner en sterkere faglig, organisatorisk og moralsk støtte til å tildele tjenester som understøtter et rehabiliteringspotensial («forbedring»), noe som innebærer både egenaktivitet i tjenestemottak og økonomiske besparelser, enn til tjenester som bidrar til helsemessig «vedlikehold» (Fagertun og Tingvold 2024 ). Videre er det sett en dreining der terskelen for å få tildelt hjemmetjenester synes å øke, og der medisinske behov prioriteres foran behov for sosial kontakt og aktivitet (Pedersen, Skinner og Sogstad 2024). Dette samsvarer med prioriteringer i de utøvende tjenestene, der helsehjelpen som oftest utelates i sykehjem, er psykososial omsorg (Olsen et al. 2023). Vi ser også at sykepleiere i hjemmetjenesten prioriterer medisinske og fysiologiske behov på bekostning av psykososiale og eksistensielle behov (Tønnessen, Nortvedt og Førde 2011).
Samtidig ser vi at tildeling av tjenester i stor grad er forbundet med tjenestemottagerens funksjonsnivå (målt ved ADL-/IADL-variablene i IPLOS). Personer med dårligere funksjonsnivå får større omfang av tjenester (målt i antall timer), uavhengig av hvilken kommune personen bor i (Burrell et al. 2023). Tjenestemottagerens funksjonsnivå, særlig kognitiv funksjon, har også betydning for tildeling av avlastningstjenester for pårørende, men her ser vi stor kommunal variasjon og en forskjell mellom yngre og eldre tjenestemottagere (Burrell, Wentzel-Larsen og Sogstad 2024).
Det er forskning som peker på at ulike ideologier (perspektiv) har en finger med i spillet når helse- og omsorgstjenester skal tildeles. Studier har vist at tildeling av tjenester til yngre og eldre styres av ulike ideologier. Yngre blir sammenlignet med andre friske yngre, mens det samme ikke gjelder for eldre. Eldre sammenlignes ikke med friske eldre når tjenestebehovet utmåles: Eldres behov aksepteres som naturlig forfall (Hamran og Moe 2012). En nyere studie som blant annet sammenligner helse- og omsorgstjenester for yngre og eldre, finner at yngre brukere (under 67 år) tildeles nesten tre ganger så mange timer hjemmetjenester per uke som eldre over 67 år, og at eldre i sykehjem har mindre sannsynlighet for legevurdering enn de yngre. Gjennom intervju med ledere i helse- og omsorgstjenestene kom det frem at når man skal bestemme hva som er nødvendige og forsvarlige omsorgstjenester, kan man «tøye grensene» mer for eldre brukergrupper enn for yngre brukergrupper, og at omsorgstjenester til eldre kan være mer utsatt for kutt (Førland et al. 2020). Når det gjelder eldreomsorg, er inntrykket at nødvendige og forsvarlige tjenester i stor grad betyr å dekke de helt basale behovene (fysiologiske behov som mat og personlig stell), mens det for yngre også rommer ting som stabilitet, aktivitet, sosiale behov og behov for selvrealisering. Dette kan tolkes som et uttrykk for et samfunnsøkonomisk perspektiv hvis man også legger til grunn at verdien av tjenestene inkluderer andre effekter enn gode leveår tolket som helserelatert livskvalitet, og hvis man også medregner andre aspekter som gjør at et liv blir bedre, og i tillegg ser på en investering i unge som mer verdifull enn en investering i eldre.
4.1.1.5 Kostnadseffektivitetsanalyser
I spesialisthelsetjenesten gjennomføres avveininger mellom nytte og kostnader rutinemessig. Denne balanseringen av kostnader mot nytte er ikke en rutine i helse- og omsorgstjenestene i Norge (Hagen og Tjerbo 2023). Det er flere grunner til det. Som Blankholm-utvalget påpeker (Meld. St. 38 (2020–2021) 2021), skiller helse- og omsorgstjenesten seg fra spesialisthelsetjenesten ved at det mangler forskning på og systematisk dokumentasjon av effekt for mange tiltak som iverksettes. Beslutningsgrunnlaget for prioriteringer består i stor utstrekning av at det fremskrives behov, og at man kommer med forslag til hvordan behovene kan dekkes innenfor vedtatte økonomiske rammer. Det er flere eksempler på at tjenester blir innført i helse- og omsorgstjenestene uten at det foreligger dokumentasjon for effekten. Ett eksempel er hverdagsrehabilitering som det ble gitt statlig tilskudd til, som ble igangsatt med lokale tilpasninger av «dose» (innhold, hyppighet, varighet og dekningsgrad), noe som i sin tur gjør effekten vanskelig å vurdere. Videre kan nytten være vanskelig å tallfeste (Hagen og Tjerbo 2023) fordi den i stor grad vil bestå av kvalitative velferdsgevinster som økt livskvalitet og mestring, mer enn kvantifiserbar avkastning. Det kan også være utfordrende å gi svar på hva som er den beste måten å yte helse- og omsorgstjenester på, siden mer sosiale aspekter som ideologi vil være med på å påvirke utfallet (for eksempel når man skal velge mellom hjemmebaserte og institusjonsbaserte tjenester, når man skal bedømme hva som er «god» omsorg, og når man skal bedømme hva som er «nok» omsorg). I tillegg vil tiltaket som prioriteres, ofte kunne gi konsekvenser for en rekke ulike aktører (brukere, pårørende, ansatte og ledere i tjenesten mfl.) med ulike mål for og forventninger til «resultatet av tiltaket» (for eksempel mer selvstendighet for brukeren versus besparelser for tjenesten), noe som da gir en rekke mulige og variable resultater internt hos aktøren og mellom flere mulige aktører. Alt dette har betydning for hvordan tiltaket kan evalueres, for eksempel valg av passende utfallsmål, prosesser og metoder for evaluering.
Allikevel er det gjort noen forsøk på kostnadseffektivitetsanalyser i helse- og omsorgstjenestene. Tabell 4.1 gir en oversikt over hvilke faktorer som er tatt med i vurderingene. Vårt første eksempel, som også er den mest omfattende evalueringen vi kjenner til, gjelder tjenesten hverdagsrehabilitering (Tuntland og Ness 2021). Dog ser det ut som om kostnadseffektivitetsanalyser er mest utbredt når velferdsteknologi introduseres i tjenestene. Noen eksempler er kostnadseffektivitetsanalyser av lokaliseringsteknologi for personer med demens (Helsedirektoratet, e-helse og KS 2021; Hem og Dale 2016), medisindispenser (Helsedirektoratet, e-helse og KS 2021), trygghetsalarm (Helsedirektoratet, e-helse og KS 2021), Helsesjekk (en mobil løsning for oppfølging av kronisk syke) (Hem og Dale 2016), elektronisk informasjonstavle (Hem et al. 2016) og digitalt tilsyn (Helsedirektoratet, e-helse og KS 2021). Faktorer som er inkludert i disse kostnadseffektivitetsanalysene, er nytte for tjenestemottagere og eventuelt pårørende eller besparelser/utgifter for involverte parter (som primært var kommunens helse- og omsorgstjenester). Gjennomgående for kostnadseffektivitetsanalysene ved velferdsteknologi er at de baserer seg på svært små, lokale utvalg. Metodene som er brukt til å samle inn data til evalueringene, er mer eller mindre systematiske, ofte basert på intervjuer med brukere, observasjon eller registrering av utfallet som er av interesse, og hypotetiske vurderinger av effekten på fremtidig tjenestebehov. Når det gjelder kostnader, ser det ut som om det primært er besparelser som inkluderes i evalueringen, og ikke utgiftene.
Tabell 4.1 Kostnadseffektivitetsanalyser for den kommunale helse- og omsorgstjenesten
Tiltak | Gevinst | Kostnad |
|---|---|---|
Hverdagsrehabilitering | Mottagerens: Utførelse og tilfredshet i daglige aktiviteter Fysiske funksjon Helserelatert livskvalitet Mestring Psykisk helse | Antall hjemmebesøk Varigheten av besøkene Type fagperson som leverer tjenesten, og lønnskostnader differensiert etter yrke Utsettelse av behov for mer omfattende pleie- og omsorgstjenester Kostnad per kvalitetsjusterte leveår Forbruk av helsetjenester i seks måneder |
Lokaliseringsteknologi for personer med demens | Brukerens livskvalitet | Behov for offentlige tjenester reduseres eller utsettes: Teknologien fører til tjenester på et lavere omsorgsnivå (LEON) enn personen ellers ville ha hatt Eventuelle leteaksjoner unngått |
Elektronisk medisindispenser | Trygghet for brukeren og de pårørende Selvstendighet for brukeren | Redusert antall besøk frigjør kapasitet, så ansatte kan prioritere andre oppgaver Redusert tid og kostnad knyttet til kjøring |
Digital trygghetsalarm | Reduksjon i antall alarmer til hjemmetjenesten, alarmene avklares av responssenteret, frigjør ansatte til å prioritere andre oppgaver Driftskostnader (lisens for programvare, responssenter osv.) | |
Helsesjekk | Brukerens funksjonsnivå | Reduksjon i antall polikliniske konsultasjoner i sykehus Reduksjon i antall innleggelser og liggedøgn i sykehus Ikke spesifisert hvordan besparelser i bydelene er målt |
Elektronisk informasjonstavle | Redusert tidsbruk, blant annet: Produksjon av vaktrapport Previsitt Forenklede samhandlingsrutiner mellom enheter (legevakt, mottaksavdeling, tildelingskontor, omsorgsbolig) | |
Digitalt tilsyn (sensorer og kameraer) | Trygghet for brukeren og de pårørende Kan bo hjemme lenger | Redusert antall besøk Utsatt behov for flytting til institusjon |
Samtlige kostnadseffektivitetsanalyser av velferdsteknologi konkluderer med gevinst for alle aktører, som brukere, pårørende, helse- og omsorgstjenestene og – i ett tilfelle – spesialisthelsetjenesten. Allikevel bør det påpekes hvor komplekse slike evalueringer er, med velferdsteknologi som case, og at det ofte er mange faktorer som mangler i disse evalueringene som kan endre bildet noe ved at de innebærer tap fremfor gevinst. Når det for eksempel innføres teknologi som fører til redusert antall besøk hos brukeren, inkluderes ikke den potensielle verdien av disse besøkene. For eksempel: Digitalt tilsyn førte til at antall besøk hos en bruker ble redusert fra ett per døgn til ett hver 14. dag. Det daglige besøket var et tilsynsbesøk fra hjemmesykepleien, som da ble borte, mens formålet med besøket hver 14. dag var praktisk bistand i hjemmet. Tjenesten «daglig tilsyn fra hjemmesykepleien» ble byttet ut med teknologi, men hvilke substitusjonseffekter gir det? For eksempel vil det da ikke lenger komme personer med formell helseutdanning til brukeren, noe som vil kunne være avgjørende for å oppdage sub-akutt eller akutt forverring av brukerens helsemessige tilstand. Det å få besøk hver dag i stedet for bare hver 14. dag kan også ha betydning for sosial kontakt og forebygging av ensomhet. Videre er det få som tar med i beregningen at kostnaden av teknologien ikke utelukkende er knyttet til innkjøp, men også til å få den til å «virke som planlagt». Dette kan innebære omorganisering av tjenesten, opplæring av ansatte og brukere, frikjøp av ressurspersoner osv. Dersom medisindispenseren har en feilmelding – den står og piper, og brukeren får ikke ut medisinene sine – har dette en kostnad som ikke er lett å forutse eller tallfeste.
4.1.1.6 Oppsummering
Oppsummert kan det se ut som det mangler en eksplisitt og konkret operasjonalisering av perspektiv i dagens prioriteringspraksis i de kommunale helse- og omsorgstjenestene. Likevel kan det se ut til at det implisitt er ulike perspektiver på ulike nivåer, der prioriteringer gjøres basert på informasjon som i varierende grad er operasjonalisert for prioriteringsformål. På et politisk nivå ser det ut til å praktiseres et samfunnsperspektiv, eller i hvert fall et kommuneperspektiv, mens det er et kommuneperspektiv som virker mest fremtredende på administrativt nivå / gruppenivå. Her handler det først og fremst om å få organisert og levert tjenester som kommunen har plikt til å yte, innenfor gjeldende budsjett. Det er et økende ønske om å satse på habilitering/rehabilitering for å redusere behov for fremtidige tjenester. Dette kan ha betydning for behov for behandling i spesialisthelsetjenesten, men først og fremst handler det om å ivareta funksjoner, slik at behov for omsorgstjenester i kommunen reduseres. På individnivå synes et utvidet helseperspektiv å være gjeldende, personer med behov for tjenester får vedtak om dette basert på en behovskartlegging. I denne behovskartleggingen ligger også vurderinger av konsekvenser for pårørende. Det er et uttalt ønske i kommunen å unngå sykehusinnleggelser, men det kan synes som om en helhetlig vurdering av ressurser på tvers av tjenestenivåene er vanskelig å gjennomføre i praksis når LEON-prinsippet er førende. Det har vært gjennomført flere prosjekter som handler om «unødvendige» innleggelser i sykehus, og etablering av kommunale akutte døgnplasser som tiltak for å vise ressursene mer helhetlig mellom nivåene. Også helsefellesskapene, der kommuner og helseforetak er utfordret til å samarbeide om viktige pasientgrupper, er tiltak for i større grad å vise ressurser på tvers av nivåene når utvikling og tildeling av tjenester skal prioriteres.
4.1.1.7 God prioritering krever et solid beslutningsgrunnlag
Beslutningsgrunnlaget for prioriteringer i kommunale helse- og omsorgstjenester fremstår som begrenset og mangelfullt, da det i stor utstrekning ser ut til å bestå av fremskrivninger av behov og forslag til hvordan behovene kan dekkes innenfor vedtatte økonomiske rammer. Generelt mangler det forskning på og systematisk dokumentasjon av effekten av de tiltakene som gjennomføres i de kommunale helse- og omsorgstjenestene. Som nevnt ser ulike typer tilskudd og prosjektmidler ut til å være viktige for utvikling av tjenester i kommunene. Det har imidlertid vært lite forskning på disse nasjonale satsingene. En helhetlig tilnærming der finansiering av utviklingsprosjekter knyttes sammen med forskningsmidler, kan være nyttig for å videreutvikle kunnskapsgrunnlaget for kommunene. Det finnes nasjonale registerdata som kommunalt pasientregister, KOSTRA og kvalitetsindikatorer som er med på å gi innsikt som kan lette prioriteringen i kommunene. Det synes imidlertid å være stor ulikhet i hvordan kommunene benytter disse datakildene i sitt planarbeid.
I tillegg til et bedre kunnskapsgrunnlag er det behov for gode plattformer der dette kunnskapsgrunnlaget gjøres tilgjengelig for kommunene. Her er det flere satsinger som har utviklet ressurser for kommunene, som ressursportalen.no, omsorgsbiblioteket.no og kunnskapskommunen. Det jobbes nå videre for å få på plass et helhetlig kunnskapssystem for kommunene. I et slik kunnskapssystem kan metodevurderinger og kostnadseffektivitetsanalyser til bruk i kommunene være et nyttig supplement.
Gjennomgangen av kommuneutvalgets plandokumenter og tidligere forskning tilsier at det i liten grad finnes systematiske kostnadseffektivitetsanalyser for prioriteringer i den kommunale helse- og omsorgstjenesten. Dette er et felt vi trenger mer kunnskap om. Blant annet er det behov for mer kunnskap om:
- det opplevde behovet for og nytten av kostnadseffektivitetsanalyser
- hvordan de (kan) brukes
- kommunenes egne ressurser og kompetanse på området
- hvilke nettverk (Statsforvalteren, KS) og samarbeid (for eksempel interkommunalt samarbeid) som kan gi veiledning i kostnadseffektivitetsanalyser
4.1.2 Folketrygdområdet (blåreseptordningen)
Stønad til dekning av utgifter til legemidler og medisinsk forbruksmateriell til bruk utenfor spesialisthelsetjenesten ytes gjennom folketrygden. Denne ordningen kalles blåreseptordningen og er regulert blant annet gjennom blåreseptforskriften og legemiddelforskriften. Forskriftene er hjemlet i lov 28. februar 1997 nr. 19 om folketrygd (folketrygdloven) § 5-14 fjerde ledd og § 21-2 og lov 5. august 1994 nr. 55 om vern mot smittsomme sykdommer § 6-2. Dette kapittelet vil være begrenset til blåreseptordningen og tar ikke sikte på å beskrive folketrygdens stønadsordninger ved helsetjenester i sin helhet.
Det følgende angis i blåreseptforskriften § 1a:
«Folketrygden yter stønad til dekning av nødvendige utgifter til legemidler, medisinsk forbruksmateriell og næringsmidler som er forskrevet av lege til bruk utenfor sykehus.»
Blåreseptforskriften gir rom for offentlig stønad til legemidler gjennom forhåndsgodkjent refusjon (§ 2), etter individuell stønad (§ 3) og til behandling av smittsomme sykdommer (§ 4). For stønad etter §§ 2 og 3 er det krav om at det er gjennomført en metodevurdering, og at prioriteringskriteriene er oppfylt. Disse kravene gjelder ikke for § 4.
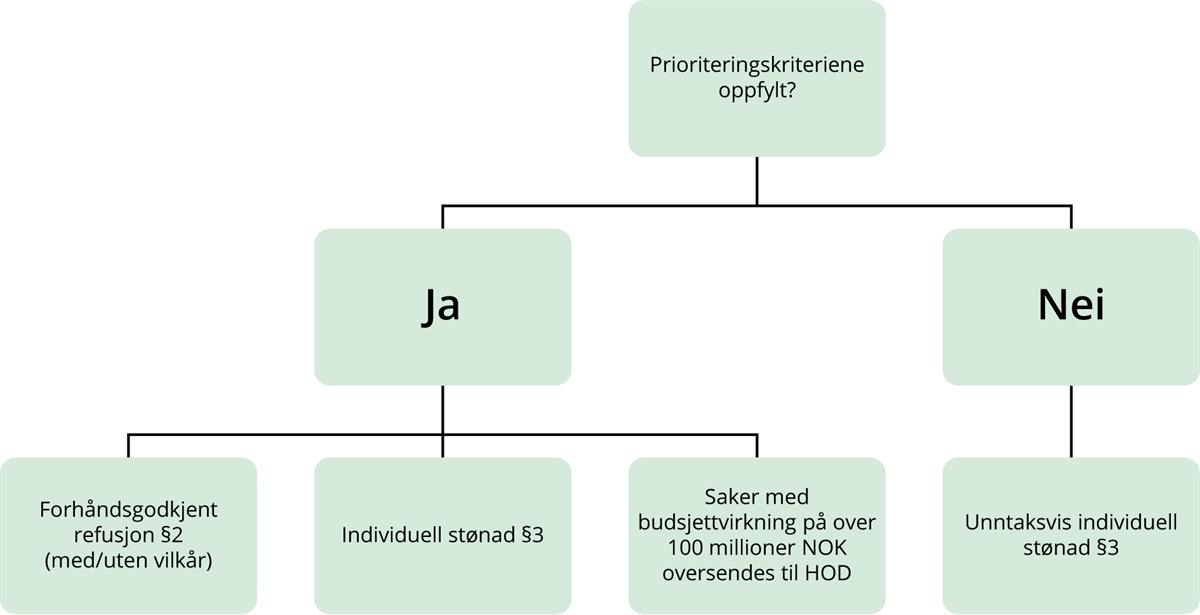
Figur 4.1 Beslutningsprosess i blåreseptordningen etter §§ 2 og 3 i blåreseptforskriften
4.1.2.1 Forhåndsgodkjent refusjon, § 2
For at det skal kunne ytes forhåndsgodkjent refusjon for et legemiddel etter § 2, skal Direktoratet for medisinske produkter (DMP, tidligere Statens legemiddelverk) ha gjennomført en metodevurdering hvor de tre prioriteringskriteriene er vurdert. Dette er presisert i legemiddelforskriften § 14-3:
«Nytten skal måles ved hvor mange gode leveår tiltaket i gjennomsnitt gir for pasienter i den aktuelle pasientgruppen sammenliknet med relevant behandlingspraksis.
Ressursbruk inkluderer gjennomsnittlig legemiddelkostnad og øvrig ressursbruk i helse- og omsorgstjenesten, sammenliknet med relevant behandlingspraksis.
Alvorlighet skal måles ved hvor mange gode leveår pasienter i den aktuelle gruppen i gjennomsnitt taper ved fravær av det tiltaket som vurderes.»
Disse metodevurderingene gjennomføres i tråd med rammeverket angitt i DMPs «Retningslinjer for dokumentasjonsgrunnlag for hurtig metodevurdering av legemidler» (Statens legemiddelverk 2023 ). Retningslinjene gjelder både for metodevurderinger av legemidler som er relevante for offentlig finansiering gjennom folketrygden (blåreseptordningen), og for spesialisthelsetjenesten (Nye metoder). Det betyr at vurderingen av om prioriteringskriteriene er oppfylt, vil være basert på de samme premissene i blåreseptordningen og i Nye metoder. Hensikten er å lage et mest mulig rettferdig og likt rammeverk for pasienter, uavhengig av hvor i helse- og omsorgstjenesten de behandles, hvilket nivå de behandles på, og hvor finansieringsansvaret for behandlingen ligger.
For å belyse prioriteringskriteriene i en metodevurdering kan det gjøres en helseøkonomisk analyse i form av en kostnadseffektivitetsanalyse. En slik analyse vil være en konkret kvantifisering av nytte, ressursbruk og alvorlighet, slik det er beskrevet i 2.2. I en slik kostnadseffektivitetsanalyse vil det gjøres en beregning av forventet nytte og kostnad av en metode, sammenlignet med forventet nytte og kostnad av dagens behandling for den aktuelle pasientgruppen.
Analyseperspektivet i disse analysene er et utvidet helsetjenesteperspektiv, som angitt i kapittel 3.
4.1.2.2 Forenklede metodevurderinger
I mange tilfeller finnes det flere behandlingsalternativer innenfor et terapiområde. Legemidlene er ikke helt like, men brukes gjerne i behandling av samme tilstand, med lignende effekt, sammenlignbar bivirkningsprofil og overlappende bruksområder. I slike tilfeller gjøres det gjerne en metodevurdering, i form av en kostnadseffektivitetsanalyse, av det første legemiddelet i terapigruppen. Dersom det kommer til nye legemidler i samme gruppe, kan det gjøres en forenklet metodevurdering. Dersom det kan dokumenteres at effekten, sikkerheten og bivirkningsprofilen er sammenlignbare med behandlingsalternativer som allerede dekkes av folketrygden, innvilges refusjon på bakgrunn av en kostnadsminimeringsanalyse. Det betyr at prisen på det nye legemiddelet, altså behandlingskostnaden, ikke kan overstige behandlingskostnadene ved terapeutisk likeverdige legemidler som allerede er på blå resept. Mange legemidler tas opp i blåreseptordningen gjennom forenklede metodevurderinger. Det sikrer rask og effektiv saksbehandling, samtidig som det er vist at prioriteringskriteriene er oppfylt før beslutningen om refusjon fattes. Et eksempel på en legemiddelgruppe som ble tatt inn i blåreseptordningen gjennom forenklet metodevurdering, er CGRP-hemmere til behandling av pasienter med kronisk migrene. For den første CGRP-hemmeren som ble lansert, Aimovig, ble det gjennomført en kostnadseffektivitetsanalyse, mens det for de to påfølgende alternativene, Ajovy og Emgality, ble gjort forenklede metodevurderinger som beskrevet ovenfor. Denne forenklingen gjorde det mulig å gi rask tilgang til terapeutisk likeverdige alternativer i blåreseptordningen.
DMP har hjemmel til å fatte vedtak om forhåndsgodkjent refusjon etter blåreseptforskriften § 2 dersom prioriteringskriteriene er oppfylt, så lenge forventet utgiftsvekst for folketrygden ved bruk av legemiddelet ikke overstiger fullmaktsgrensen (100 millioner NOK) i et av de første fem årene etter innføring av legemiddelet. Foruten fullmaktsgrensen for enkeltsaker har ikke DMP noen budsjettmessige begrensninger for vedtak om offentlig stønad i blåreseptordningen. Stortinget bevilger midler til blåreseptordningen direkte over statsbudsjettet.
I de sakene der budsjettet overstiger fullmaktsgrensen, kan ikke DMP fatte vedtak om forhåndsgodkjent refusjon uten Stortingets samtykke. I praksis vil saker der prioriteringskriteriene er vurdert til å være oppfylt, men budsjettvirkningen overstiger fullmaktsgrensen, bli oversendt fra DMP til Helse- og omsorgsdepartementet for videre behandling. Stortinget har ikke gitt seg selv spesielle føringer for hvordan slike saker skal behandles, og det vil i utgangspunktet være regjeringen som fremmer forslag i statsbudsjettet (førsteordenbeslutning). Tilsvarende saker der prioriteringskriteriene vurderes som ikke oppfylt, vil ikke bli sendt over til departementet for videre behandling, men avsluttes etter at DMP har fattet et vedtak om å ikke innvilge forhåndsgodkjent refusjon. I saker av stor samfunnsinteresse er det vanlig at stortingsrepresentanter stiller spørsmål til helse- og omsorgsministeren om hvordan det stiller seg med refusjon til legemidler som er aktuelle å innlemme i blåreseptordningen. Det er også vanlig at både legemiddelindustrien, interesseorganisasjoner og enkeltpasienter forsøker å fremme aktuelle blåreseptsaker gjennom opinionen i Stortinget, noe som gjør blåreseptordningen mer åpen for politisk påvirkning enn legemidler som tas opp gjennom Nye Metoder.
For legemidler som vil føre til store budsjettkonsekvenser for folketrygden, er det også vanlig at det innledes formelle prisforhandlinger med leverandørene før det fattes en endelig beslutning om offentlig finansiering.
4.1.2.3 Stønad til legemidler etter individuell søknad § 3
Også for legemidler som omfattes av bestemmelsene om individuell stønad i blåreseptforskriften § 3, skal det foreligge en metodevurdering som dokumenterer at prioriteringskriteriene er oppfylt, før det kan innvilges stønad4
Hvis det er betydelig risiko for rekvirering utenfor refusjonsvilkårene, eller hvis det av andre grunner er behov for særlig kontroll av rekvirering og bruk av legemiddelet, skal det fattes avslag på forhåndsgodkjent refusjon. I slike tilfeller kan det ytes stønad etter søknad for den enkelte pasient, jf. blåreseptforskriften § 3.
Som pekt på over bidrar metodevurderinger til å belyse hvorvidt et nytt legemiddel skal kunne forskrives som forhåndsgodkjent, eller om det skal kunne innvilges individuell stønad etter at den behandlende legen har sendt søknad til Helfo på vegne av pasienten.
Når det er klart at et legemiddel ikke innvilges forhåndsgodkjent refusjon, fastsetter Helfo nærmere vilkår for hvilke betingelser som må være oppfylt for at leger skal kunne søke individuell stønad på vegne av den enkelte pasient. Vilkårene fastsettes i nært samarbeid mellom DMP og Helfo. Utgangspunktet for utformingen av vilkårene og hvilke undergrupper av pasienter som skal være omfattet av dem, er metodevurderingen som belyser nettopp dette.
Ordningen med individuell stønad har utviklet seg over tid, fra å være en unntaksordning for pasienter som ikke kunne benytte legemidler som var forhåndsgodkjent, til å bli en ordning som også skal sikre god kontroll med forskrivningen, slik at refusjon gis til de pasientene som oppfyller refusjonskriteriene, og ikke andre. Ordningen er i økende grad blitt automatisert ved at legen må bekrefte at fastsatte vilkår for refusjon er oppfylt. En slik automatisering gjør at pasientene raskt kan få tilgang til behandling også etter § 3, uten unødig ventetid. Legene har nå vesentlig bedre veiledning og teknisk støtte enn tidligere når de skal søke om individuell stønad på vegne av pasientene, og en nylig brukerundersøkelse Helfo har gjennomført, viser at legene oppfatter den nye søknadsløsningen som enkel å bruke, og at den gir god veiledning. Over 80 prosent av søknadene om individuell stønad behandles automatisk, og både lege og pasient får da umiddelbart svar fra Helfo på søknaden. Saker som krever manuell behandling, tar noe lenger tid, men saksbehandlingstiden i Helfo for søknad om individuell stønad til legemidler er i gjennomsnitt under fem dager. Dette gjør at de færreste pasienter må legge ut for legemidler mens de venter på svar fra Helfo.
En annen viktig endring er at man har fjernet det tidligere kravet om at det alltid er en særskilt type legespesialist som skal initiere behandlingen. Dette gjør at også fastleger nå kan søke om individuell stønad for de fleste legemidler. Man har videre gjort store endringer i søknadsløsningen for individuell stønad for å legge bedre til rette for likebehandling.
Det kan også i enkelttilfeller gis stønad etter § 3 til enkeltpasienter selv om prioriteringskriteriene for pasientgruppen i sin helhet ikke er oppfylt. I slike tilfeller legges det til grunn at det finnes særskilte forhold ved pasienten som gjør at nytten av behandlingen, ressursbruken eller tilstandens alvorlighet hos denne pasienten skiller seg klart fra pasientgruppen ellers. Denne typen vedtak om individuelle unntak gjøres mye sjeldnere enn unntak for pasienter på gruppenivå, da det kan være vanskelig å begrunne at prioriteringskriteriene er oppfylt for én enkelt pasient, men ikke for andre pasienter.
4.1.2.4 Legemidler ved smittsomme sykdommer § 4
Det er ikke krav om at det skal være gjort en vurdering av prioriteringskriteriene før det kan gis offentlig finansiering av legemidler eller vaksiner mot smittsomme sykdommer i tråd med § 4 i blåreseptforskriften. Hvilke legemidler og vaksiner som kan forskrives med blå resept etter § 4, kan vedtas av Helse- og omsorgsdepartementet dersom det kreves forskriftsendring eller vedtaket har budsjettkonsekvenser, men alt av legemidler i ATC-gruppe J (antiinfektiver til systemisk bruk) til behandling av allmennfarlige smittsomme sykdommer dekkes automatisk.
4.1.2.5 Beslutninger i Statens legemiddelverk og Stortinget
I 2022 tok Statens legemiddelverk totalt 100 beslutninger om finansiering av legemidler over folketrygden. Av disse var 20 basert på metodevurderinger. I 2022 var det ingen saker som gikk over fullmaktsgrensen og ble oversendt til Helse- og omsorgsdepartementet for videre behandling (SLV 2023 ). I 2023 oversendte Statens legemiddelverk to fullmaktsgrensesaker til Helse- og omsorgsdepartementet. Forslag om forhåndsgodkjent refusjon for disse ble fremmet i statsbudsjettet for 2024 og vedtatt av Stortinget.
Siden fullmaktsgrensen på 100 millioner kroner ble innført i 2018, har seks fullmaktsgrensesaker blitt oversendt fra DMP (tidligere Statens legemiddelverk) til videre behandling hos Helse- og omsorgsdepartementet, hvorav fem har fått innvilget refusjon etter § 2 eller § 3.
Beslutninger i blåreseptordningen er under politisk påvirkning på flere måter. Som nevnt er Stortinget beslutningstager for alle saker der budsjettvirkningen overstiger fullmaktsgrensen. Men Stortingets mulighet for å påvirke beslutninger i blåreseptsystemet er ikke begrenset til disse sakene. Stortinget har mulighet til å legge føringer for både pågående utredninger og tidligere beslutninger dersom de ønsker dette. I tillegg fattes det politiske beslutninger som legger føringer for selve systemet. Et nylig eksempel på en viktig politisk sak knyttet til blåreseptordningen har vært spørsmålet om hvorvidt anbud skal innføres som permanent ordning for legemidler på blå resept, noe som Støre-regjeringen fremmet forslag om i statsbudsjettet for 2024. Forslaget møtte stor motstand fra legemiddelindustri, pasientorganisasjoner og opposisjonspolitikere, men ble likevel vedtatt i Stortingets behandling av budsjettet.
4.1.2.6 Oppsummering folketrygdens finansering av legemidler
Legemidler som finansieres av folketrygden (blåreseptordningen), er i all hovedsak basert på prioriteringsbeslutninger på gruppenivå. Det er krav om at beslutningene skal være basert på en metodevurdering og en konkret vurdering av de tre prioriteringskriteriene. Disse belyses gjerne gjennom en helseøkonomisk analyse med spesifikk kvantifisering av prioriteringskriteriene, i tråd med DMPs retningslinjer for dokumentasjonsgrunnlag for hurtig metodevurdering av legemidler. DMP har ansvaret for å gjennomføre disse metodevurderingene. Analyseperspektivet i disse metodevurderingene er et utvidet helsetjenesteperspektiv.
DMP har hjemmel til å fatte vedtak om offentlig stønad i blåreseptordningen etter §§ 2 og 3 i saker der budsjettvirkningen ikke overskrider fullmaktsgrensen. I de sakene som overstiger fullmaktsgrensen, er det Stortinget som kan fatte vedtak. Utover fullmaktsgrensen har ikke DMP noen økonomiske rammer (budsjettramme) for vedtakene de fatter i blåreseptordningen.
I tillegg til prioriteringsbeslutninger på gruppenivå kan det fattes vedtak om individuell stønad til enkeltpasienter i særskilte tilfeller.
Når det gjelder offentlig stønad for legemidler til behandling av smittsomme sykdommer etter § 4, er det per i dag ikke krav om metodevurdering eller at prioriteringskriteriene skal være oppfylt.
4.1.3 Spesialisthelsetjenesten
I spesialisthelsetjenesten foregår det prioriteringsbeslutninger på både klinisk nivå, gruppenivå og administrativt nivå.
4.1.3.1 Klinisk nivå
På klinisk nivå møter helsepersonell den enkelte pasient, og beslutningssituasjonene kjennetegnes ved at tiltakene er rettet mot enkeltindivider, at tiltakene kan iverksettes relativt raskt, at individene er kjent for beslutningstageren, og at beslutningstageren kan ha mye informasjon om de berørte individene. Et videre kjennetegn ved beslutningssituasjonene er at helsepersonellets valgmuligheter er definert innenfor eksisterende kapasitet og rammer. I det løpende kliniske arbeidet er det få strukturerte beslutningssystemer for prioritering, og det er som regel den enkelte kliniker som må fatte beslutninger, og som må følge helsepersonelloven § 4 om forsvarlighet. Den enkelte klinikers beslutninger vil i praksis vurderes og justeres i henhold til «klinisk praksis» innenfor et fagfellekollegium, for eksempel en sykehusavdeling eller et nasjonalt faglig fellesskap. Klinisk praksis er en kombinasjon av normgivende kultur innenfor en spesialitet, og nasjonalt normerende tiltak som nasjonale handlingsprogrammer, veiledere, pakkeforløp og lignende. Klinisk praksis vil dermed både implisitt og eksplisitt inkludere overordnede prioriteringsaspekter som nytte, ressurser og alvorlighet. Prioriteringskriteriene vil kunne påvirke prioriteringsvurderingene som gjøres, ved å være lagt inn i ulike beslutningsstøtteverktøy som nasjonale faglige retningslinjer og veiledere (Meld. St. 38 (2020–2021) 2021).
Når pasienten har akutt behov for helsehjelp, gjøres det ingen formell vurdering av retten til nødvendig helsehjelp. Dersom det ikke er snakk om akutte behov, men det vurderes at pasienten har rett til nødvendig helsehjelp, skal pasienten samtidig informeres om tidspunktet for når utredning eller behandling skal settes i gang. Det er utviklet prioriteringsveiledere som skal være et praktisk hjelpemiddel når man skal ta stilling til om en pasient som er henvist, har rett til nødvendig helsehjelp i spesialisthelsetjenesten, og når behandling/utredning bør starte. Hvis behandling/utredning ikke er igangsatt innen fristen, er dette et fristbrudd som utløser rettigheter for pasienten.
Utover dette er det også etablert nasjonale handlingsprogrammer, veiledere og faglige råd som definerer hvordan et fagmiljø vurderer ulike behandlingsvalg, og som bistår i valg av behandling og rekkefølgen av behandlingene. Nasjonale handlingsprogrammer sier eksplisitt når det foreligger evidens for anbefalinger, og når slike anbefalinger er basert på konsensus og ekspertvurderinger. Ved slike beslutninger vil også klinisk skjønn være en sentral del av prioriteringen og vektingen av ulike behandlingsmuligheter. Det som vil være avgjørende, er faktorer ved den enkelte pasient, som forventet effekt, behandlingsønske hos pasienten, komorbiditet og så videre. Nasjonale handlingsprogrammer vil speile internasjonale anbefalinger og kan slik sett diskutere behandling som ikke er godkjent for offentlig refusjon i Norge. Råd for legeetikk har imidlertid vurdert at også behandling som ikke refunderes, skal diskuteres med pasienter, selv om det da vil være pasienten selv som betaler for behandlingen (eventuelt via privat helseforsikring).
I en rapport fra 2018 fra Helsedirektoratet, Prioritering på klinisk nivå (Helsedirektoratet 2018), så direktoratet på prioriteringen i teorien og i praksis. Rapporten viser at det var liten kjennskap til de etablerte prioriteringskriteriene, og at kriteriene ikke ble brukt på en systematisk måte i klinisk arbeid. Det ble vist til at andre kriterier ble tillagt vekt, som alder, nettverk og familiesituasjon. Det ble også pekt på at det var lettere å se behovet til pasienten foran seg enn den på venteliste. På den andre siden oppgir flere informanter i rapporten at de har ansvar for en populasjon, og at de derfor ikke kan bruke uendelige ressurser på enkeltpasienter. I rapporten oppgis det at dette var en tankegang som har utviklet seg over tid.
4.1.3.2 Gruppenivå (Nye metoder)
Med beslutningssituasjoner på gruppenivå menes i hovedsak beslutninger i nasjonale beslutningssystemer. Det betyr beslutninger som tas av Beslutningsforum i systemet for innføring av nye metoder i spesialisthelsetjenesten, og Direktoratet for medisinske produkter sine vedtak om opptak av legemidler i blåreseptordningen. Beslutningssituasjonene handler om hvordan samfunnet skal prioritere mellom pasientgrupper eller sykdommer. Enkeltindividene som blir påvirket av beslutningen, er som regel ukjente for beslutningstageren.
I spesialisthelsetjenesten ble det i 2013 innført et nasjonalt system for innføring og utfasing av metoder i spesialisthelsetjenesten, Nye metoder. Dette er et nasjonalt, felles system for alle de regionale helseforetakene som vurderer og beslutter hvilke metoder som kan tilbys i spesialisthelsetjenesten. Majoriteten av metodene som vurderes i dette systemet, er legemidler, men systemet omfatter også medisinsk utstyr, organisatoriske tiltak og andre metoder som kan være aktuelle for bruk i spesialisthelsetjenesten.
I 2020 ble Nye metoder lovfestet (jf.spesialisthelsetjenesteloven). Det ble samtidig vedtatt å inkludere en presisering av de tre prioriteringskriteriene (nytte, ressurs og alvorlighet) i lovverket.
Beslutninger i Nye metoder tas på månedlige møter i Beslutningsforum. Det er de fire administrerende direktørene i de regionale helseforetakene som er beslutningstagere, og beslutningene tas med konsensus. En beslutning i Nye metoder vil være en nasjonal beslutning som gjelder hele spesialisthelsetjenesten. Beslutningstageren må ta beslutninger og prioriteringer innenfor den budsjettrammen Stortinget har gitt de regionale helseforetakene. Det vil si at en prioritering om å inkludere en metode, samtidig betyr at noe annet vil fortrenges.
Mens en metode er til utredning i Nye metoder, finnes det to unntaksordninger som kan gi pasienter tilgang til metoden. En beslutning om å gi en enkeltpasient tilgang til en metode kan tas av det enkelte helseforetak. Beslutninger om unntak på gruppenivå skal imidlertid tas av alle de regionale helseforetakene i fellesskap. Unntaket vil også gjelde hele spesialisthelsetjenesten, frem til det fattes beslutning i den enkelte saken. Slike unntak på gruppenivå besluttes av de fire fagdirektørene i de regionale helseforetakene.
Metodevurderinger er en viktig del av saksgrunnlaget for beslutninger i Nye metoder. Dette er en systematisk vurdering av kunnskapsgrunnlaget for en metode. Disse metodevurderingene gjennomføres i tråd med rammeverket angitt i DMPs «Retningslinjer for dokumentasjonsgrunnlag for hurtig metodevurdering av legemidler» (Statens legemiddelverk 2023 ). I metodevurderinger belyses normalt en metodes forventede effekt og ressursforbruk, og det beregnes hvor alvorlig den aktuelle tilstanden/sykdommen er. Hovedmålet med en metodevurdering er å belyse de tre prioriteringskriteriene så godt som mulig, basert på tilgjengelig dokumentasjon.
For å belyse om prioriteringskriteriene er oppfylt gjør man ofte en helseøkonomisk analyse i form av en kostnadseffektivitetsanalyse. En slik analyse vil være en konkret kvantifisering av prioriteringskriteriene nytte, ressurs og alvorlighet. Det er trolig innenfor Nye metoder (samt blåreseptforskriften §§ 2 og 3) at det gjøres de mest konkrete, kvantitative operasjonaliseringene av prioriteringskriteriene i prioriteringssammenheng i Norge. I en slik kostnadseffektivitetsanalyse vil det gjøres en beregning av den forventede nytten og kostnaden ved en metode, sammenlignet med den forventede nytten og kostnaden ved dagens behandling for den aktuelle pasientgruppen. Denne typen analyse er beskrevet i 2.2.
Det er ikke alle metodevurderinger som inkluderer en kostnadseffektivitetsanalyse. I enkelte tilfeller kan prioriteringskriteriene belyses tilstrekkelig gjennom en forenklet metodevurdering, og det vil da normalt ikke brukes ressurser på å gjennomføre en mer omfattende evaluering enn nødvendig. I andre tilfeller kan dokumentasjonsgrunnlaget være for svakt eller mangelfullt til at det er tilstrekkelig til å informere en kostnadseffektivtetsanalyse. Utredningen vil da ta sikte på å belyse prioriteringskriteriene så godt det lar seg gjøre, basert på tilgjengelig dokumentasjon i en forenklet metodevurdering. Metodevurderingene i spesialisthelsetjenesten inneholder imidlertid ikke noen direkte tilråding om hvorvidt en metode skal innføres eller ikke. Dette er en bevisst rollefordeling som tydeliggjør at det formelle beslutningsansvaret ligger i Beslutningsforum hos de regionale helseforetakene, som prinsipielt sett ikke er bundet av metodevurderingene og derfor kan legge andre hensyn til grunn for sine beslutninger om nødvendig.
Perspektivet som ligger til grunn for metodevurderingene i dagens praksis, er et utvidet helsetjenesteperspektiv i tråd med definisjonen fra Meld. St. 34 (2015–2016). I 2021 ble nyttekriteriet og alvorlighetskriteriet utvidet i tråd med anbefalingen i (Meld. St. 38 (2020–2021) 2021) til å også inkludere mestring.
For legemiddelområdet er det også verdt å merke seg at disse metodevurderingene ofte danner grunnlaget for prisforhandling for det enkelte legemiddelet. Med andre ord er det slik at dersom en perspektivendring endrer resultatet av den helseøkonomiske analysen, vil dette potensielt også påvirke prisnivået for dette legemiddelet. Dette omtales nærmere i 6.1.
I 2022 ble det tatt beslutninger i Nye metoder om 144 unike metoder. Flesteparten, 134 beslutninger, gjaldt legemidler. De resterende beslutningene gjaldt medisinsk utstyr, diagnostikk og tester (7) og prosedyrer og organisatoriske tiltak (3) (Nye metoder 2023 ).
Fra januar 2024 har det vært DMP (tidligere Statens legemiddelverk) som har hatt ansvaret for metodevurderinger av både legemidler og medisinsk utstyr i systemet Nye metoder.
4.1.3.3 Oppsummering av Nye metoder
Nye metoder er et system for prioriteringsbeslutninger (andreordensbeslutninger) på gruppenivå. De fleste av metodene som vurderes og besluttes i dette systemet, er legemidler, men systemet omfatter også medisinsk utstyr, organisatoriske tiltak og andre metoder som er aktuelle for bruk i spesialisthelsetjenesten. Det er krav om at Beslutningsforum skal ta beslutninger som er i tråd med prioriteringskriteriene. Metodevurderinger er en sentral del av beslutningsgrunnlaget i Nye metoder, og i disse vurderingene gjøres det en konkret operasjonalisering, kvantifisering og vurdering av de tre prioriteringskriteriene. Disse metodevurderingene følger DMPs «Retningslinjer for dokumentasjonsgrunnlag for hurtig metodevurdering av legemidler». Analyseperspektivet i disse metodevurderingene er et utvidet helsetjenesteperspektiv. Som en følge av endringene i sentral helseforvaltning, har DMP fra januar 2024 fått ansvaret for å gjennomføre disse metodevurderingene, både for legemidler og for medisinsk utstyr.
For legemidler er det svært vanlig at metodevurderingene danner grunnlaget for prisforhandling for det enkelte legemiddelet. Dette omtales nærmere i 6.1.
4.1.3.4 Administrativt nivå
Følgende er angitt i (Meld. St. 34 (2015 – 2016) 2016) for det administrative nivået: «Beslutningstaker på dette nivået er ledere og styrer på ulike nivå i de regionale helseforetakene. Beslutninger kan omfatte løpende drift, fordeling av budsjettrammer og investeringer som betyr noe for tilbudet til ulike pasientgrupper. De regionale helseforetakene foretar beslutninger om kapasitet som er nødvendig for å ivareta sørge for ansvaret for spesialisthelsetjenester. Dette kan f.eks. være knyttet til antall sengeplasser, IKT-utstyr mm. Innretningen av disse kvalitetsbeslutningene kan få konsekvenser for tilgangen til, og kvaliteten på tilbudet til ulike pasientgrupper. Metodevurderinger og samfunnsøkonomiske analyser kan være verktøy som kan være beslutningsstøtte/underlag.»
4.2 Forskjeller mellom analyser i helse- og omsorgstjenesten og andre sektorer
4.2.1 Beslutningsgrunnlag for prioritering i offentlig sektor
Utredningsinstruksen retter seg mot departementene og deres underliggende virksomheter og gjelder derfor for den statlige administrasjonen av helse- og omsorgstjenesten, men ikke for beslutninger innad i spesialisthelsetjenesten. RHF-ene er ikke forvaltningsorganer, men foretak, og er gitt utstrakte fullmakter som ikke er underlagt instruksens krav til utredning. Prioriteringsperspektivet ved utforming av beslutningsgrunnlag innad i spesialisthelsetjenesten er gitt av prioriteringskriteriene nytte, ressurs og alvorlighet samt de føringer som ble lagt ved stortingsbehandlingen av prioriteringsmeldingen (Meld. St. 38 (2020–2021) 2021). Generelt gjelder det ifølge utredningsinstruksens veileder at dersom helseforetakene utreder tiltak på oppdrag fra Helse- og omsorgsdepartementet, skal departementet kreve at de kravene som stilles i utredningsinstruksen følges.
Det er et overordnet mål at det skal foreligge et godt beslutningsgrunnlag for viktige avgjørelser i offentlig sektor. Men krav og retningslinjer til beslutningsgrunnlag varierer mellom offentlige tilbud etter hvilken instans som er beslutningsmyndighet, det være seg staten, kommunen eller selvstendige rettssubjekt som de regionale helseforetakene.
Når det gjelder beslutningsgrunnlag til Stortinget og regjeringen, er kravene til en tilstrekkelig utredning systematisert gjennom utredningsinstruksen. Alle tiltak som vurderes gjennomført av staten eller på oppdrag for statlige forvaltningsorganer, skal utredes i tråd med instruksen. Dette utgangspunktet bidrar til konsistens i beslutningsgrunnlagene på tvers av ulike sektorer når de skal prioritere effektiv ressursbruk. Instruksen legger til grunn et samfunnsperspektiv. Utredninger, uavhengig av sektor, skal inkludere virkninger på alle relevante samfunnsområder. Det inkluderer virkninger for alle berørte, både enkeltpersoner og private og offentlige virksomheter.
For kommunale tiltak følger det av kommuneloven et krav om at saker som blir lagt frem for folkevalgte organer, skal være forsvarlig utredet. Forvaltningslovens bestemmelser om involvering og utredningsplikt gjelder for både statlig og kommunal sektor. Det finnes ingen generell utredningsinstruks for tiltak i kommunene.
4.2.1.1 Samfunnsøkonomiske analyser i praksis
I andre sektorer enn helse- og omsorgssektoren skal offentlige tiltak utredes i tråd med utredningsinstruksen, som legger til grunn et samfunnsperspektiv. I samferdselssektoren generelt og i veisektoren spesielt har samfunnsøkonomiske analyser en lang tradisjon. Det finnes i dag sektorspesifikke veiledere i samfunnsøkonomiske analyser av tiltak for vei, jernbane, sjøtransport, bygg og lufttransport. Helsedirektoratet er i gang med å revidere en veileder for evaluering av helseeffekter i andre sektorer, men denne er rettet mot tiltak utenfor helse- og omsorgssektoren.
Når det skal utredes tiltak som forventes å gi vesentlige nytte- og kostnadsvirkninger, for eksempel vesentlige budsjettvirkninger for staten, skal det gjennomføres en samfunnsøkonomisk analyse i tråd med utredningsinstruksen og i samsvar med gjeldende rundskriv i samfunnsøkonomiske analyser (Finansdepartementet 2021). Dersom betalingsvilligheten for alle tiltakets nyttevirkninger er større enn summen av kostnadene, defineres tiltaket som samfunnsøkonomisk lønnsomt. I vurderingen av lønnsomhet inngår både forhold som kan verdsettes i kroner, og mer kvalitative virkninger, som omtales som ikke-prissatte virkninger. Rundskrivet fra Finansdepartementet fastsetter sentrale beregningsparametere som felles kalkulasjonsrente, verdsetting av statistisk liv, skattefinansieringskostnaden og gjeldende karbonpriser. Rundskrivet gir også føringer for bruk av nasjonale gjennomsnittstall som tidsverdier for berørte personer. Dette sikrer at ulike sektorer tar utgangspunkt i de samme verdiene, og det legger grunnlaget for konsistente og sammenlignbare utredninger.
I rundskrivet for samfunnsøkonomiske analyser vektlegges det også at det ikke finnes tilstrekkelig empirisk grunnlag for å beregne netto ringvirkninger i samfunnsøkonomiske analyser, og at slike virkninger derfor ikke skal inngå i selve analysen. Det åpnes imidlertid for at dersom det likevel er grunnlag for at tiltaket vil ha netto ringvirkninger, skal informasjon om dette inngå i en tilleggsanalyse.
4.2.1.2 Objektive versus normative rammeverk
Den samfunnsøkonomiske analysen av et tiltak belyser effektivitet gjennom å anbefale det tiltaket som er mest samfunnsøkonomisk lønnsomt, det vil si det tiltaket som gir mest effektiv bruk av fellesskapets ressurser ut fra uveid betalingsvillighet.
I praksis har ikke samfunnsøkonomiske analyser som formål å være en direkte beslutningsregel, men snarere en indikator som må suppleres med annen informasjon. Analysen skal utgjøre en del av et større beslutningsgrunnlag, sammen med omtale av fordelingsvirkninger og eventuelt også drøfting av prinsipielle hensyn og målvurderinger.
Det er heller ikke slik at samfunnsøkonomisk lønnsomhet i seg selv er et tilstrekkelig kriterium for å iverksette et tiltak. Det vil trolig finnes flere samfunnsøkonomisk lønnsomme prosjekter enn det er demokratisk vilje til å realisere med offentlig innsats og bevilgninger som finansieres gjennom skattlegging. Hensikten med analysene er derfor i stedet å bidra til en rangering ut fra samfunnsøkonomisk lønnsomhet.
Rammeverket for utredning i offentlig sektor er lagt opp slik at analysene kan bidra til et best mulig informasjonsgrunnlag for beslutningstageren, uavhengig av beslutningstagerens politiske og etiske syn. Å skille mellom effektivitet og fordeling i analysen avlaster analytikeren for en rekke normative valg. Dette er også noe av bakgrunnen for at det ikke foreligger en eksplisitt velferdsfunksjon eller gitte fordelingsvekter i de definerende dokumentene for utredning i staten.5
Drøfting av fordelingsvirkninger og prinsipielle verdihensyn holdes i dag utenom den samfunnsøkonomiske analysen og skal drøftes i en separat del av utredningen. Det innebærer at samfunnsøkonomisk lønnsomhet skal tolkes som et oppsummerende mål på hva befolkningen til sammen er villig til å betale for et tiltak, ikke som et mål på hva som er til samfunnets beste i videre forstand.
Et tiltak som tilfredsstiller kravene til samfunnsøkonomisk lønnsomhet, vil ikke nødvendigvis være rene Pareto-forbedringer, det vil si en omfordeling hvor minst én kommer bedre ut uten at noen får det verre. Når et prosjekt er samfunnsøkonomisk lønnsomt, foreligger det et overskudd av betalingsvillighet som gjør det mulig å kompensere de gruppene som kommer dårligere ut eller taper på at tiltaket innføres.6
Generelt vil prioriteringen av hvilke prosjekter som skal gjennomføres, gjøres av demokratisk ansvarlige politikere i en politisk prosess i etterkant av utredningen og gi utslag på for eksempel kommune- eller statsbudsjettet. Det betyr at analysen fungerer som en beslutningsstøtte, med formål om å bidra til en god og opplyst beslutning. Det kan føre til at prosjekter som er lønnsomme og har en positiv netto nåverdi, ikke nødvendigvis vil bli prioritert, fordi beslutningstageren vektlegger andre hensyn utover effektivitet.
Utformingen og valget av perspektiv i en økonomisk evalueringsanalyse avhenger av beslutningsprosessen og hvilke spørsmål som må besvares. Det er en vesensforskjell mellom analyser som skal brukes som beslutningsstøtte, og analyser som skal brukes som beslutningsverktøy. I helse- og omsorgstjenesten brukes mange av de økonomiske evalueringene som beslutningsverktøy, noe som gir andre praktiske utfordringer som ikke er like relevante for bruken av samfunnsøkonomiske analyser i andre sektorer.