5 Aktivitet, ventetid og produktivitet
5.1 Aktivitet
Spesialisthelsetjenesten har fire lovpålagte oppgaver: pasientbehandling, utdanning av helsepersonell, forskning og opplæring av pasienter og pårørende. I dette kapittelet viser utvalget utviklingen i behandlingsaktivitet.
Behandlingsaktivitet i spesialisthelsetjenesten kan måles på ulike måter, for eksempel antall pasienter, antall døgnopphold, antall polikliniske kontakter og DRG-poeng.
For somatiske spesialisthelsetjenester er det utviklet et samlet mål på aktivitet basert på klassifisering av pasienter gjennom DRG-systemet. Dette systemet fordeler alle opphold og konsultasjoner i aktivitetskategorier som er medisinsk og ressursmessig homogene. For hver DRG-gruppe er det beregnet en kostnadsvekt som angir det relative kostnadsforholdet mellom DRGene. Kostnadsvektene oppdateres årlig av Helsedirektoratet basert på innrapporterte kostnadsdata fra helseforetakene. Antall DRG-poeng er dermed et uttrykk for aktiviteten i somatikk som tar hensyn til hvor mange og hva slags pasienter som får behandling 7 . Figur 5.1 viser utvikling i DRG-poeng for landet samlet i perioden 2014 til 2023.
Innen psykisk helsevern og TSB kan aktiviteten beskrives ved pasienter, oppholdsdøgn, polikliniske kontakter og DRG-poeng i poliklinikkene. DRG-systemet brukes bare innen poliklinisk behandling. I mangel av DRG-poeng for å måle samlet aktivitet innen psykisk helsevern og TSB, er det her valgt å vekte polikliniske kontakter sammen med oppholdsdøgn til et samlet aktivitetsmål. Som vekt benyttes det relative forholdet mellom gjennomsnittlig kostnad for en poliklinisk konsultasjon og gjennomsnittlig kostnad for et liggedøgn. Figur 5.1 viser utvikling oppholdsdøgn for perioden 2014 til 2023 hvor polikliniske kontakter er regnet om til oppholdsdøgn og inkludert i aktivitetsmålet. Dette aktivitetsmålet ligger også til grunn for beregningen av demografisk betinget behovsvekst, jf. kapittel 4.
Som omtalt i kapittel 4 utarbeider Helsedirektoratet beregninger av demografisk betinget behovsvekst for spesialisthelsetjenesten. Akkumulert beregnet behovsvekst for somatikk, psykisk helsevern og TSB for spesialisthelsetjenesten fra 2014 til 2023 framgår også av figur 5.1.
I 2023 utgjorde de samlede kostnadene til somatisk spesialisthelsetjeneste, psykisk helsevern og TSB 174 mrd. kroner, hvorav kostnader til somatikken utgjorde 78 prosent og kostnader til psykisk helsevern og TSB utgjorde 22 prosent.
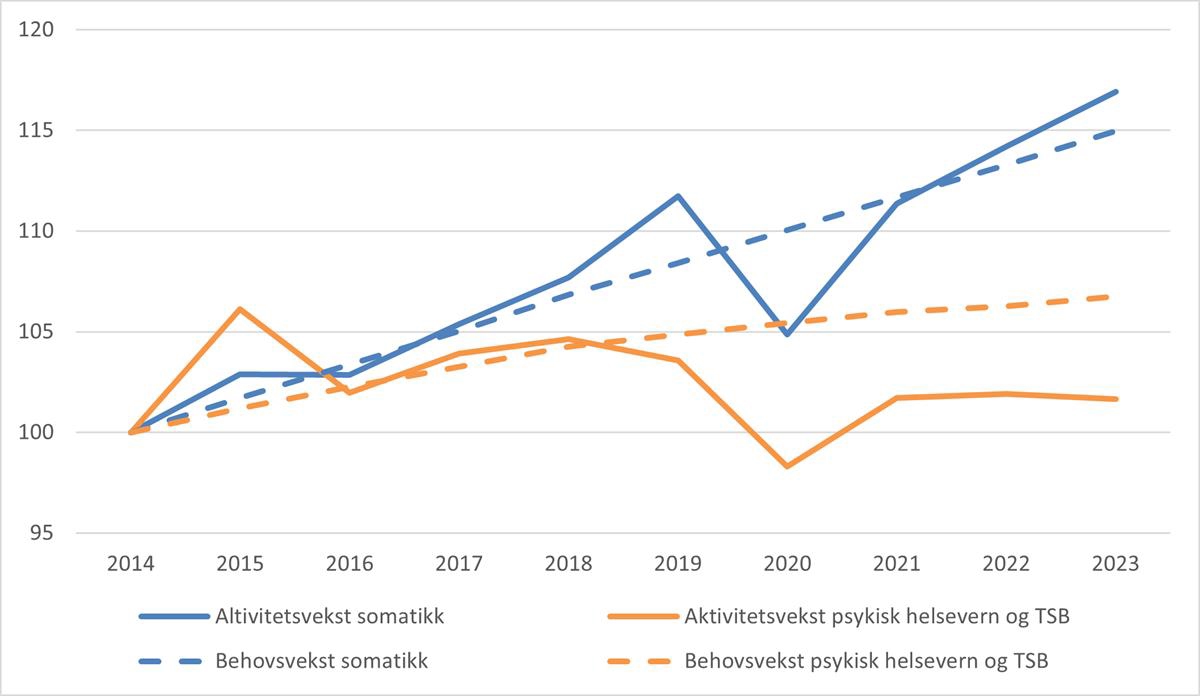
Figur 5.1 Utvikling i aktivitet 8 og demografidrevet behov. 2014 til 2023. 2014 = 100.
Kilde: TBU og Helsedirektoratet
I perioden 2014 til 2023 har det vært en vekst i aktiviteten i somatikken målt ved DRG-poeng på 16,9 prosent. For perioden sett under ett, har aktivitetsveksten vært større enn demografidrevet behovsvekst.
For psykisk helsevern og TSB var aktiviteten 1,7 prosent høyere i 2023 enn i 2014. I perioden har aktivitetsutviklingen vært lavere enn utviklingen i demografisk betinget behovsvekst. I samme periode har det imidlertid vært en dreining mot mer poliklinisk behandling og færre oppholdsdøgn per døgnpasient. Metoden som er benyttet for å måle aktivitet innenfor psykisk helsevern og TSB har svakheter. Hvis tallet på oppholdsdøgn går ned, og samtidig blir mer ressurskrevende, kan denne metoden for å beregne aktivitet underestimere aktivitetsveksten. Til sammenligning økte antall pasienter i psykisk helsevern for voksne med 11 prosent fra 2019 til 2023, jf. Pasienter i psykisk helsevern – Helsedirektoratet . Utvalget vurderer at det er usikkerhet knyttet til hvor presist det samlede aktivitetsmålet for psykisk helsevern og TSB som benyttes her, fanger opp faktisk aktivitetsvekst. Forholdet mellom aktivitets- og demografisk betinget behovsvekst slik det beskrives i figur 5.1, skal derfor tolkes med varsomhet. Utvalget vil i senere rapporter komme tilbake med en vurdering av hvordan man best kan beskrive reell aktivitetsvekst i hele spesialisthelsetjenesten.
5.2 Ventetid
Ventetid i spesialisthelsetjenesten er en sentral kvalitetsindikator. Ventetiden, slik den beskrives her, er tiden fra henvisning er mottatt i spesialisthelsetjenesten til helsehjelpen har startet. Fristbrudd oppstår når pasienten ikke får helsehjelp innen den fristen som er satt. Fristen er satt på medisinsk grunnlag og er juridisk bindende.
Offisielle tall for ventetider publiseres av Folkehelseinstituttet (FHI) hver tredje måned. FHI publiserer også månedlig (foreløpige data) på sine nettsider. FHIs statistikk baserer seg på rapportering fra sykehusene til Norsk pasientregister og utgjør den nasjonale ventelistestatistikken. Den omfatter ventetid i planlagte pasientforløp. Øyeblikkelig hjelp er ikke en del av statistikken. Om lag 70 prosent av alle innleggelser i sykehus er øyeblikkelig hjelp. De fleste som venter (om lag fire av fem) venter på poliklinisk konsultasjon eller utredning.
Ventetidene i spesialisthelsetjenesten har samlet økt med 12 dager fra 2021 til 2023, og er på sitt høyeste nivå siden 2013, jf. figur 5.2. Denne utviklingen gjelder somatikk og psykisk helsevern, og i mindre grad rusbehandling. Det er ventetidsutfordringer i alle de fire helseregionene.
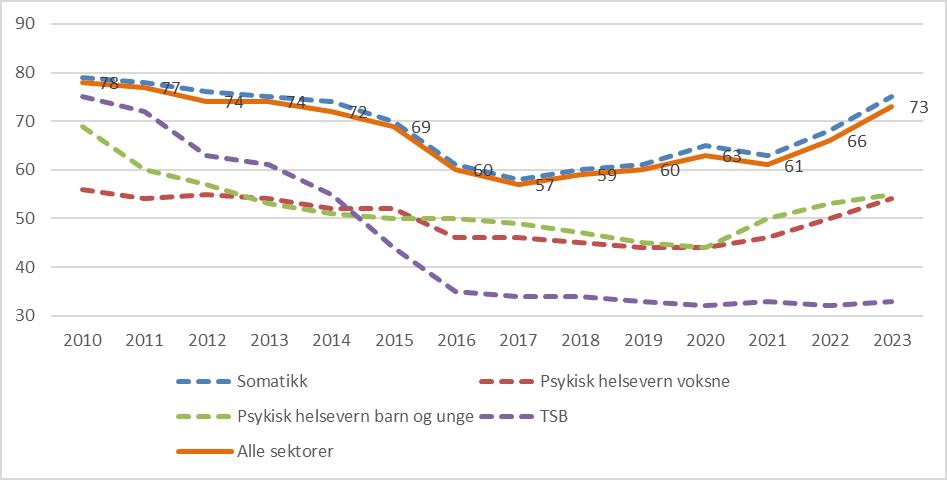
Figur 5.2 Gjennomsnittlig ventetid til påbegynt helsehjelp i dager. Samlet og per tjenesteområde. 2010 til 2023.
Kilde: FHI
Det publiseres månedstall for ventetider. Siden det er sesongvariasjoner i månedstallene, har utvalget valgt å vise årstallene til og med 2023.
Ventetidsløftet
13. mai 2024 inngikk regjeringen et partssamarbeid om ventetider i spesialisthelsetjenesten. Målet er å snu trenden og sørge for en nedgang i gjennomsnittlig ventetid i 2024 og 2025, slik at man i perioden får en markant reduksjon i ventetidene som legger til rette for å nå de langsiktige målene som er definert i Nasjonal helse- og samhandlingsplan 2024–2027.
Partnerne er Regjeringen, Fagforbundet, Norsk Sykepleierforbund, Den norske legeforening, Delta, Psykologforeningen, Spekter, Virke, NHO Geneo, Helse Midt-Norge RHF, Helse Nord RHF, Helse Sør-Øst RHF og Helse Vest RHF. Innsatsområder i Ventetidsløftet er:
- Personell, herunder tiltak for riktig bruk av personell og kompetanse, bedre ansvars- og oppgavedeling, hensiktsmessige arbeidstidsordninger og redusert sykefravær.
- Innovasjon, herunder digitale løsninger og innovasjoner som frigjør arbeidstid og understøtter samhandling.
- Samarbeid, herunder bruk av private så lenge dette er offentlig finansiert, organisert og prioritet.
Partnerne er enige om at tiltak bør prioriteres innen fagområder som er kjennetegnet av ett eller flere av følgende kriterier:
- behandler pasienter med alvorlige tilstander og høy risiko for forverret helse ved lange ventetider
- mange pasienter på venteliste og/eller i forløp, og
- lange ventetider.
5.3 Produktivitet
Begrepet produktivitet er her avgrenset til å belyse forholdet mellom aktivitet i form av pasientbehandling og kostnader til pasientbehandling i spesialisthelsetjenesten. Økt produktivitet betyr at aktiviteten øker mer enn kostnadene i en gitt tidsperiode, eller at kostnadene går mer ned enn aktiviteten. Redusert produktivitet betyr tilsvarende at kostnadene til pasientbehandling øker mer enn aktiviteten i en gitt periode, eller at aktiviteten reduseres mer enn kostnadene.
Produktivitetsutviklingen belyses kun for pasientbehandling, og ikke for de tre andre områdene forskning, utdanning av helsepersonell og opplæring. I tillegg er helseforetak som inngår i vurdering av produktivitetsutviklingen begrenset til offentlig eide helseforetak og private ideelle institusjoner med langsiktige driftsavtaler med Helse Sør-Øst RHF og Helse Vest RHF. Det vil si at private kommersielle sykehus, private avtalespesialister og andre private avtaleparter ikke inngår i beregningsgrunnlaget.
Utvalget presenterer i denne rapporten enkle mål på utviklingen i produktivitet innen henholdsvis somatikk, psykisk helsevern og TSB. Mål på produktivitet vil avhenge av hvordan man definerer og måler aktivitet og hvilken metodisk tilnærming som brukes. Særlig innen psykisk helsevern og TSB vurderer utvalget at det er usikkerhet rundt det aktivitetsmålet som benyttes. Her skal derfor tallene tolkes med varsomhet. Utvalget vil i senere rapporter komme tilbake til vurderinger av hvilke mål på aktivitet som skal benyttes, valg av metode for beregning av produktivitet og tolkning av resultatene.
Produktivitet i somatisk spesialisthelsetjeneste
Det finnes ulike indikatorer som kan gi informasjon om produktivitet i pasientbehandlingen. Den mest brukte indikatoren for å beskrive produktivitetsutviklingen innenfor somatikk er utvikling i kostnad per DRG-poeng. Det vises til nærmere omtale av dette aktivitetsmålet i kapittel 5.1.
Figur 5.3 viser kostnad per DRG-poeng og indeksert utvikling i kostnad per DRG-poeng i somatisk spesialisthelsetjeneste for landet samlet for perioden 2017 til 2023 i faste 2023-priser 9 . Finansdepartementets deflator for spesialisthelsetjenesten er lagt til grunn. Kostnadsgrunnlaget er eksklusive pensjonskostnader 10 . Økt kostnad per DRG-poeng indikerer redusert produktivitet, og omvendt.
Fram til pandemien var det en reduksjon i kostnad per DRG-poeng. Effekten av pandemien illustreres tydelig med økningen fra 2019 til 2020. Etter 2020 har det vært en reduksjon i kostnad per DRG-poeng. I 2023 var kostnad per DRG-poeng 1,3 prosent høyere for landet samlet sammenlignet med 2017.
Utviklingen viser i hovedtrekk det samme bildet som Helsedirektoratet publiserer, men det er noe nivåforskjell i endringstallene, jf. Produktivitet i somatisk spesialisthelsetjeneste – Helsedirektoratet . SAMDATA-publikasjonene legger til grunn en deflator som SSB beregner. Hovedforskjellen er at utviklingen i pensjonskostnader og kapitalkostnader inngår i kostnadsgrunnlaget og at det brukes en annen deflator.
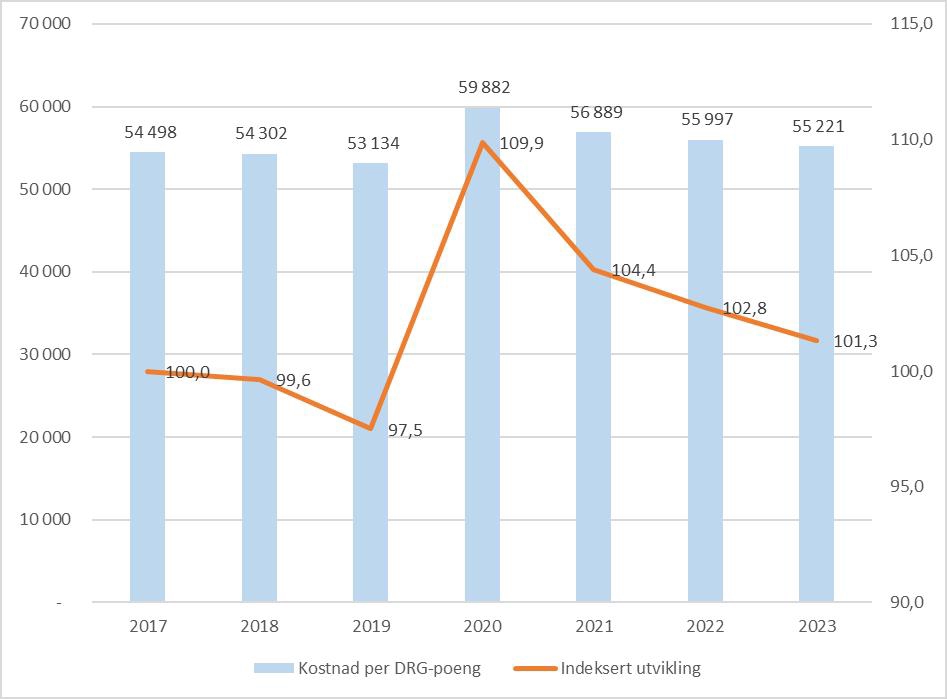
Figur 5.3 Kostnad per DRG-poeng og utvikling i kostnad per DRG-poeng for landet samlet. 2017 til 2023. 2017 = 100. Faste priser.
Kilde: TBU og Helsedirektoratet.
I figur 5.4 vises utviklingen i kostnad per DRG-poeng dekomponert i aktivitets- og kostnadseffekt. Med unntak av pandemiåret 2020, har aktivitetsveksten vært større enn kostnadsveksten. Det betyr at produktiviteten, målt som endring i kostnad per DRG-poeng, har økt alle år med unntak av pandemiåret 2020. Kostnadsnivået i 2023 var likevel over nivået i siste normalår før pandemien.
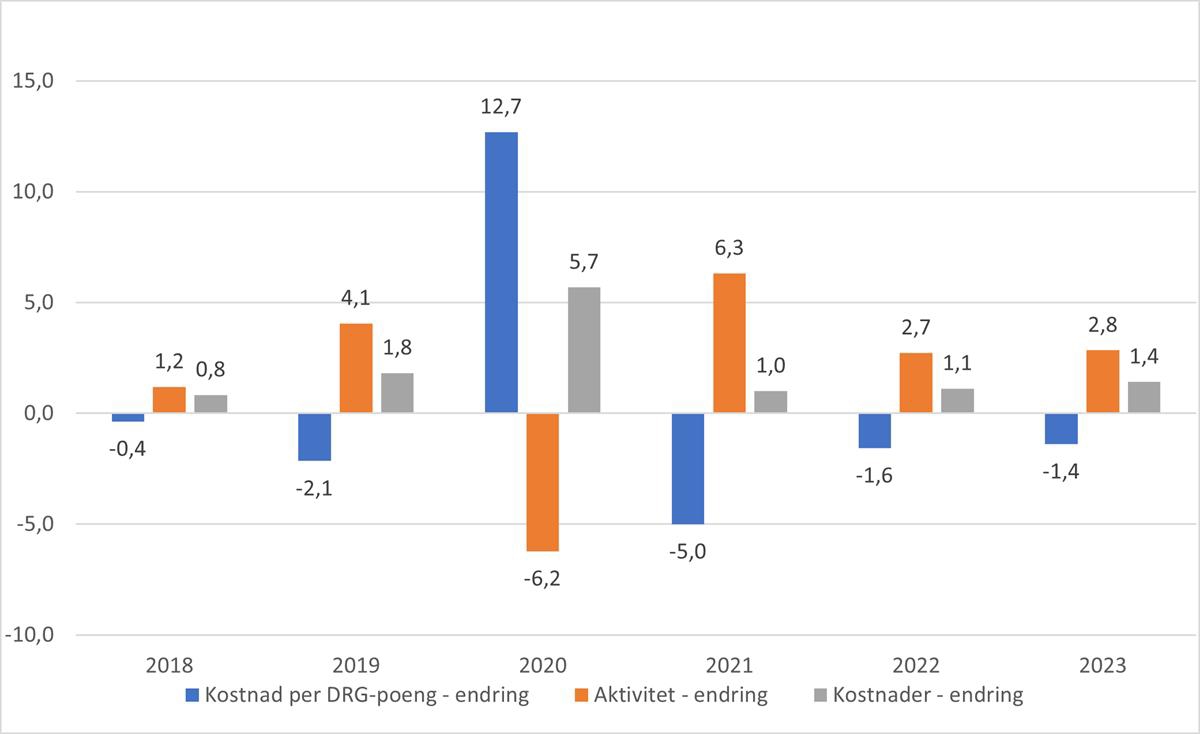
Figur 5.4 Prosentvis endring fra foregående år for kostnad per DRG-poeng, aktivitet (DRG-poeng) og kostnader.
Kilde: Helsedirektoratet.
Utviklingen i kostnad per DRG-poeng i perioden 2017 til 2023 for de fire regionale helseforetakene framgår av figur 5.5. Det er regionale variasjoner i utviklingen. Alle regionene hadde et høyere kostnadsnivå i 2023 sammenlignet med 2017.
Regionale forskjeller i kostnadsnivå vil blant annet påvirkes av ulikheter i strukturelle forhold mellom regionene.
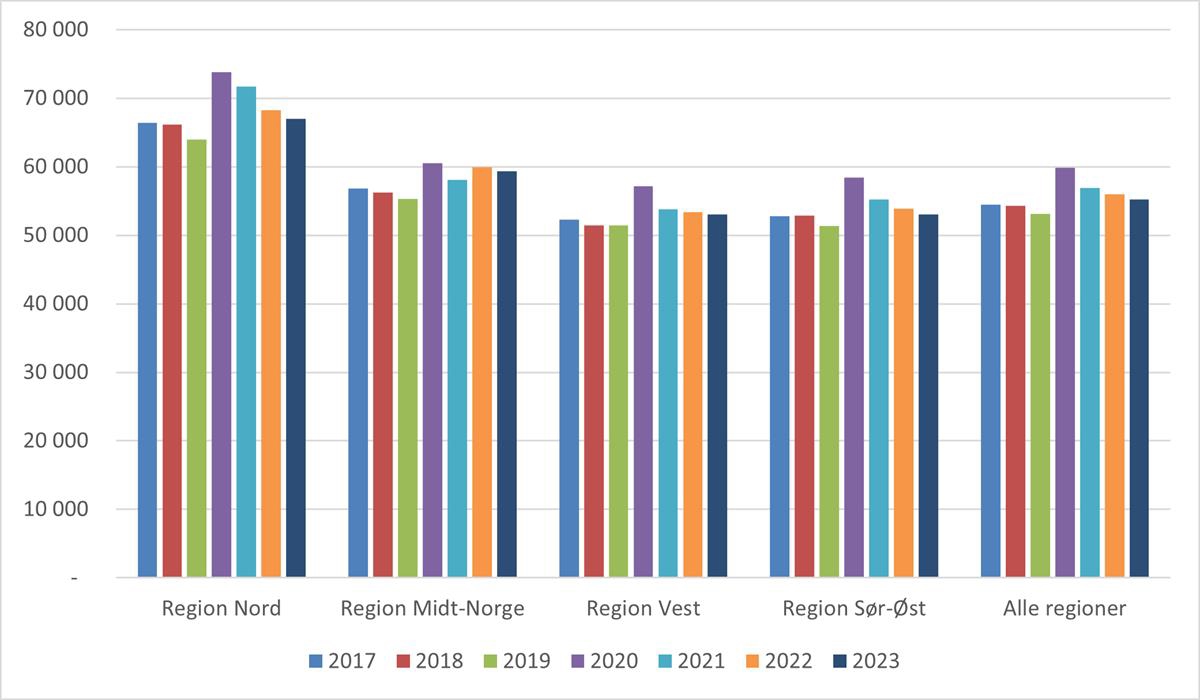
Figur 5.5 Regional utvikling i kostnad per DRG-poeng. 2017 til 2023. Faste priser.
Kilde: Helsedirektoratet.
DRG-poeng som aktivitetsmål i produktivitetsberegninger har begrensninger. Det er for eksempel usikkerhet knyttet til i hvor stor grad dette aktivitetsmålet fanger opp og forklarer endringer i kvalitet i tjenesten over tid.
Produktivitet i psykisk helsevern og TSB
For psykisk helsevern og TSB har vi ikke et samlemål på aktivitet som korrigerer for ulike ressursbehov. Innenfor psykisk helsevern og TSB kan aktiviteten i pasientbehandlingen måles i antall pasienter, oppholdsdøgn, polikliniske kontakter og DRG-poeng i poliklinikkene. I kapittel 5.1 er det brukt et vektet aktivitetsmål innen psykisk helsevern og TSB, hvor polikliniske konsultasjoner er regnet om til oppholdsdøgn. Se kapittel 5.1 for diskusjon av aktivitetsmålet. Figuren nedenfor viser kostnad per vektet oppholdsdøgn og utvikling i kostnad per vektet oppholdsdøgn målt i faste priser for perioden 2017 til 2023.
Vi ser av figur 5.6 at kostnadsnivået, ved bruk av dette aktivitetsmålet, innen psykisk helsevern og TSB, er 7,5 prosent høyere i 2023 enn i 2017.
Som for somatisk sektor ser vi effekten av pandemien med en økning i kostnad per vektet oppholdsdøgn fra 2019 til 2020.
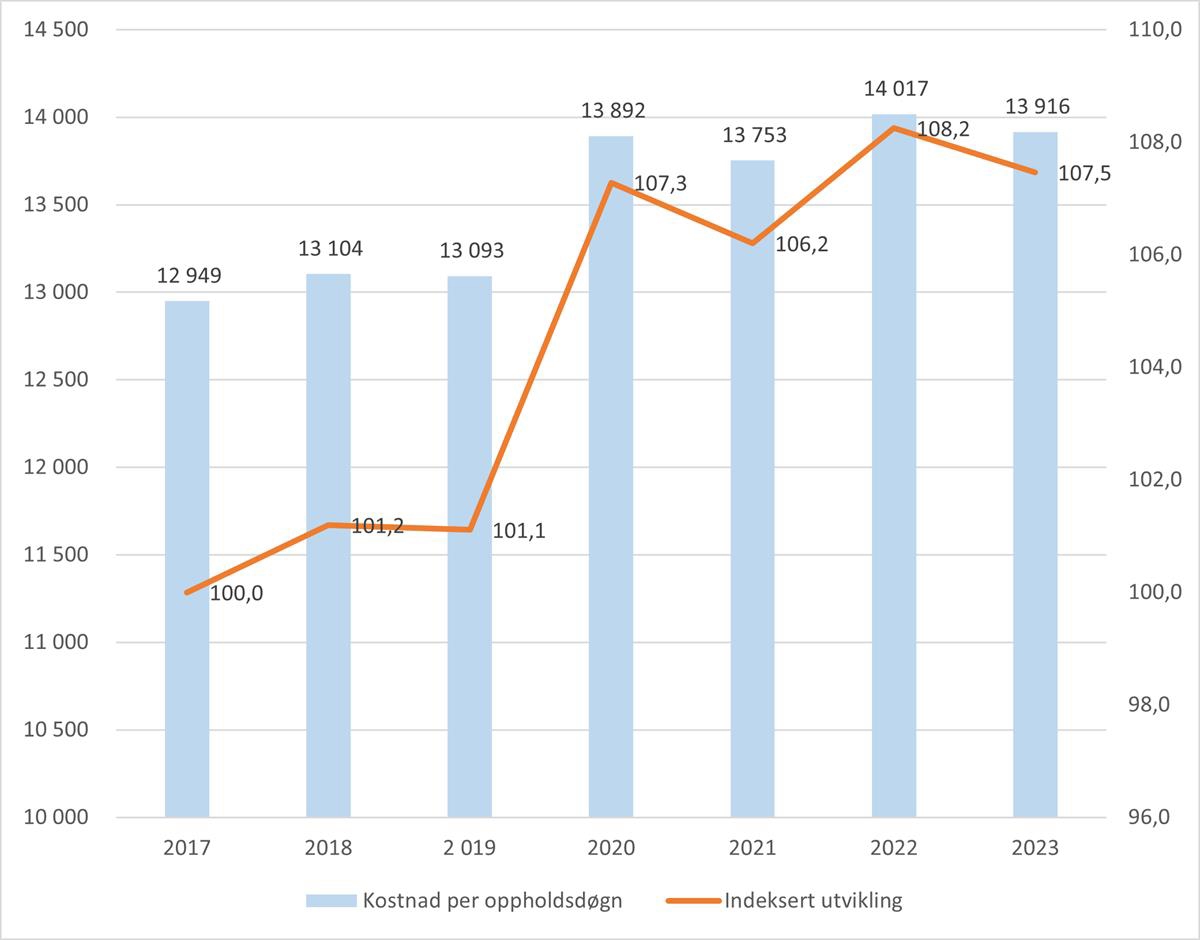
Figur 5.6 Kostnad per vektet oppholdsdøgn og utvikling i kostnad per vektet oppholdsdøgn for landet samlet. Psykisk helsevern og TSB. 2017 til 2023. 2017 = 100. Faste priser.
Kilde: TBU og Helsedirektoratet.
I figur 5.7 vises utviklingen i kostnad per vektet oppholdsdøgn dekomponert i aktivitets- og kostnadseffekt.
Som beskrevet i kapittel 5.1 har aktivitetsmålet som brukes svakheter og må derfor tolkes med varsomhet. Produktivitetsforbedringen kan skje ved mer poliklinisk behandling (flere pasienter i kontakt med poliklinikkene), færre polikliniske kontakter per polikliniske pasient (mindre behandling per pasient) og færre oppholdsdøgn per døgnpasient (mindre behandlingstid per pasient). For psykisk helsevern og TSB skjedde det en dreining mot poliklinisk behandling i løpet av pandemien. Økt grad av poliklinisk behandling ser ut til å vedvare i årene etter pandemien.
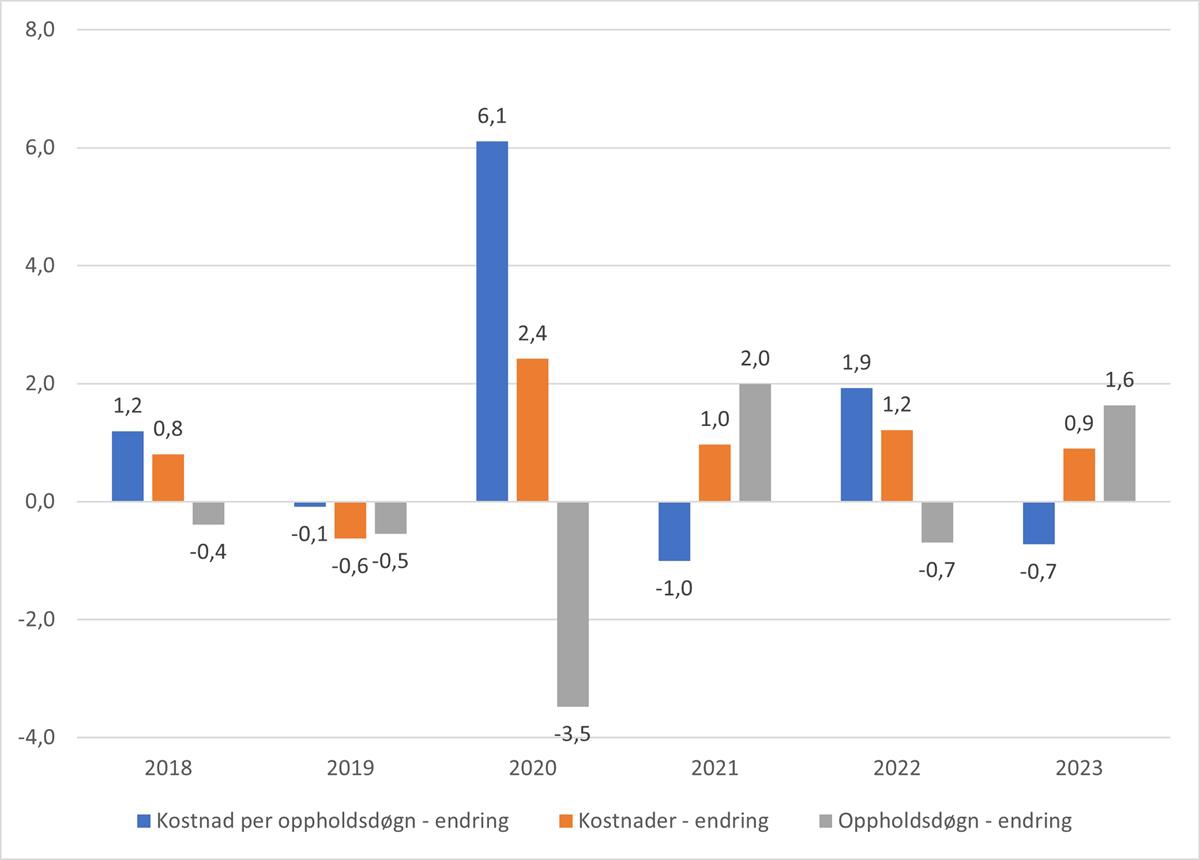
Figur 5.7 Prosentvis endring fra foregående år for kostnad per vektet oppholdsdøgn, antall vektede oppholdsdøgn og kostnader. Psykisk helsevern og TSB. 2018 til 2023.
Kilde: TBU og Helsedirektoratet
Regional utvikling i kostnad per oppholdsdøgn innen psykisk helsevern og TSB framgår av figur 5.8. Det er variasjon mellom helseregionene.
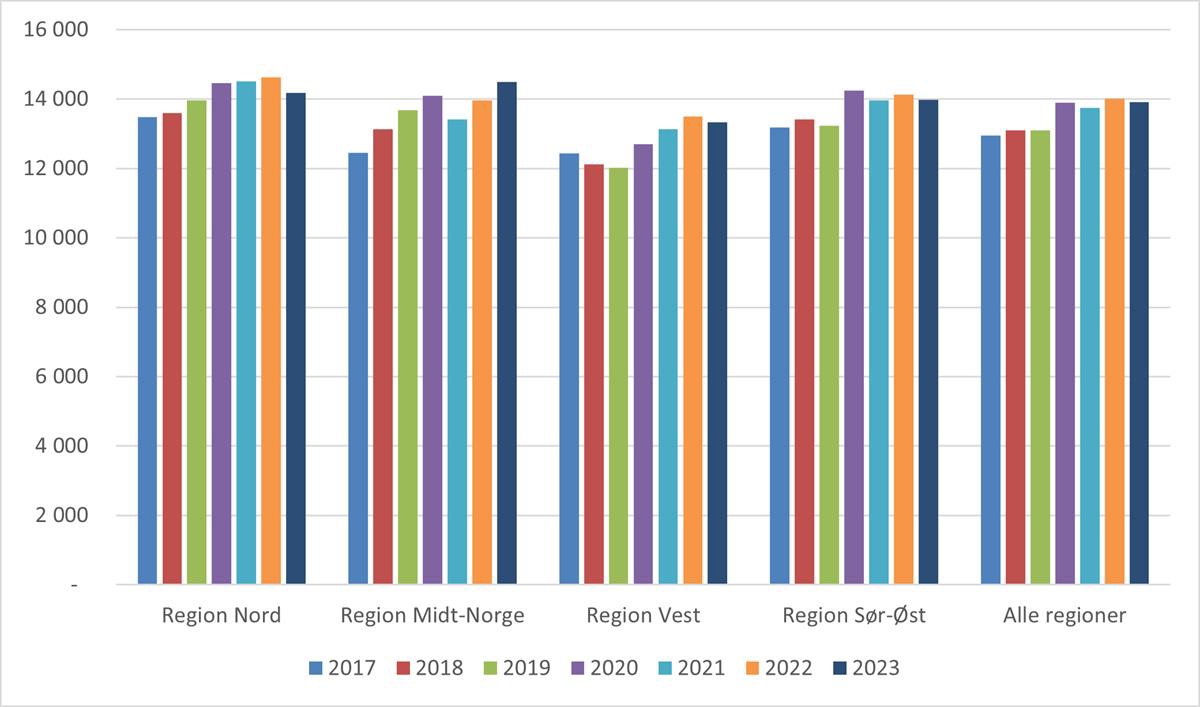
Figur 5.8 Regional utvikling i kostnad per vektet oppholdsdøgn. Psykisk helsevern og TSB. 2017 til 2023. Faste priser.
Kilde: TBU og Helsedirektoratet.