6 Mål, prinsipper og metoder for utforming av inntektssystemet
6.1 Målet for inntektssystemet
Inntektsfordelingssystemet for de fire regionale helseforetakene er et system for relativ fordeling av basisdelen av deres inntekter. Utvalgets mandat er « å komme fram til et mest mulig enkelt og rettferdig system». Et rettferdig system fordeler inntektene mellom de regionale helseforetak basert på relativt ressursbehov, og sier ingenting om samlet ressursbehov i sektoren. Samlet ressursbehov i spesialisthelsetjenesten er en politisk beslutning om ressursfordeling mellom ulike samfunnsområder. At systemet skal være enkelt, vil etter utvalgets oppfatning innebære at det skal være forståelig og at det skal være mulig å etterprøve på hvilken måte man kommer fram til de regionale helseforetakenes andel av samlede inntekter. Utvalget har videre lagt vekt på at modellen skal være enkel å oppdatere og at den skal baseres på tilgjengelig statistikk.
Utgangspunktet for inntektsfordelingen er regionale helseforetaks «sørge for»-ansvar. Dette ansvaret er knyttet til befolkningen i den enkelte region. Utvalget viser til mandatet hvor det heter:
«Regjeringens mål er at alle skal ha god tilgang til gode og likeverdige helse- og omsorgstjenester, uavhengig av personlig økonomi og bosted. Brukerne av helsetjenester skal bli tilbudt gode tjenester til lavest mulig kostnad.»
Dette definerer relativt ressursbehov mellom regionene. Inntektsfordelingen skal sikre at regionale helseforetak er i stand til å tilby innbyggerne i de ulike regionene likeverdig tilgang til spesialisthelsetjenester.
Prospektive inntektsfordelingssystemer som tar utgangspunkt i antall innbyggere som skal betjenes er vanligvis betraktet som mest rettferdig, noe som er avgjørende for oppslutning og etterlevelse av systemet. Dersom behovet for tjenester per innbygger og kostnadene ved å framskaffe tjenester ikke varierer mellom regionene, så vil et mest mulig enkelt og rettferdig inntektsfordelingssystem være et system som fordeler inntekter etter innbyggertall i regionene (lik inntekt per innbygger). Dersom behov og kostnader varierer mellom regionene, vil imidlertid en fordeling basert kun på innbyggertall gi systematiske skjevheter i inntektsfordelingen, sett i forhold til faktisk ressursbehov.
Dagens kostnadsnøkler, jf. Hagen-utvalgets forslag, fanger opp forhold ved befolkningen som reelt påvirker behovet for spesialisthelsetjenester, og variasjoner i kostnader forbundet med å gi et likeverdig tjenestetilbud i hele landet. Utvalget skal foreta en fornyet vurdering av følgende:
Er behovet for spesialisthelsetjenester per innbygger forskjellig i regionene?
Er kostnadene ved å framskaffe tjenester forskjellig?
Utvalget har hatt som overordnet mål for sitt arbeid at inntektssystemet skal sette de fire regionale helseforetakene i stand til å kunne gi sin befolkning et likeverdig tilbud av spesialisthelsetjenester. Utvalget vil videre påpeke at klare og forutsigbare økonomiske rammer vil gjøre det lettere å møte de ledelses- og styringsutfordringer en så komplisert sektor som spesialisthelsetjenesten står ovenfor. I sin utforming av inntektsfordelingsmodell har utvalget derfor lagt stor vekt på at modellen skal være tydelig, forutsigbar, og ha høy grad av legitimitet i sektoren.
6.2 Utvalgets tilnærming
Utvalgets vurdering er at inntektsfordelingssystemet skal gi en fordeling mellom de fire regionale helseforetakene som på best mulig måte tar hensyn til mulige regionale forskjeller i befolkningens behov for tjenester.
Dette innebærer at utvalget har vurdert:
Hvilke faktorer som vil kunne påvirke behovet for spesialisthelsetjenester.
I hvilken grad det er mulig å operasjonalisere disse faktorene på en meningsfull måte.
Hvilket datagrunnlag er tilgjengelig for å analysere forholdet mellom behov og de faktorer man mener påvirker behovet.
Hvordan de ulike faktorene skal veies mot hverandre.
Hva slags metodisk tilnærming som vil gi mest mulig robuste og sikre resultater.
Utvalgets vurdering er videre at inntektsfordelingssystemet skal gi en fordeling som tar høyde for forskjeller i kostnadene ved å framskaffe tjenestene.
Dette innebærer at utvalget har vurdert:
Hvilke faktorer som vil kunne påvirke kostnadene ved å produsere spesialisthelsetjenester.
I hvilken grad det er mulig å operasjonalisere disse faktorene på en meningsfull måte.
Hvilket datagrunnlag som er tilgjengelig for å analysere kostnadsforskjeler mellom helseforetak.
Hva slags metodisk tilnærming som gir mest mulig robuste og sikre resultater.
Utvalget har videre innrettet sitt arbeid på en slik måte at inntektsfordelingsmodellen relativt enkelt skal kunne tilpasses en annen regional struktur enn dagens. Dette er i tråd med mandatet om et system som er «robust i forhold til framtidige oppgave- og strukturendringer».
Utvalget har hatt en bred sammensetning, og dette har også vært reflektert i utvalgets diskusjoner. Ved noen anledninger har de analyser utvalget har fått gjennomført blitt supplert med skjønnsmessige vurderinger. Utvalget har i disse tilfellene lagt vekt på å se diskusjonen av de enkelte elementer som en del av den helhetlige modellen. På denne måten har forskjeller i synspunkter knyttet til enkeltelementer vært vurdert som underordnet et ønske om samstemmighet i utvalgets samlede anbefaling.
6.2.1 Om analyser av behov for helsetjenester
Et individs behov for helsetjenester kan ikke observeres direkte. Dette innebærer at det heller ikke vil være mulig å objektivt bestemme når to individer eller to grupper av individer har «lik behovsdekning». Dette kan illustreres gjennom to ulike prinsipper for fordeling av ressurser mellom individer; prinsippet om størst mulig likhet i helse og prinsippet om størst mulig helsegevinst. Disse to prinsippene vil gi kunne gi opphav til to forskjellige fordelinger av ressurser, jf. boks 6.1.
Dette dilemmaet mellom likhet (utjevning av helse) og effektivitet (størst mulig helsegevinst per krone) er i norsk helsetjeneste også reflektert i Forskrift om prioritering av helsetjenester, rett til nødvendig helsehjelp fra spesialisthelsetjenesten, rett til behandling i utlandet og om dispensasjons- og klagenemnd (prioriteringsforskriften). I forskriftens § 2 heter det:
«Pasienten har rett til nødvendig helsehjelp fra spesialisthelsetjenesten etter pasientrettighetsloven § 2 – 1 annet ledd, når:
pasienten har et visst prognosetap med hensyn til livslengde eller ikke ubetydelig nedsatt livskvalitet dersom helsehjelpen utsettes og
pasienten, med det unntaket som er nevnt i § 3 annet ledd, kan ha forventet nytte av helsehjelpen og
de forventede kostnadene står i et rimelig forhold til tiltakets effekt.»
Med ikke ubetydelig nedsatt livskvalitet menes at pasientens livskvalitet uten behandling merkbart reduseres som følge av smerte eller lidelse, problemer i forbindelse med vitale livsfunksjoner som f.eks. næringsinntak, eller nedsatt fysisk eller psykisk funksjonsnivå.
Boks 6.1 Prinsipper for fordeling av ressurser mellom individer
A har dårlig helse og kan også ha lite helsemessig utbytte av behandlingen
B har god helse og kan også ha stort helsemessig utbytte av behandlingen
Prinsippet om størst mulig likhet i helse vil tilsi at vi tilgodeser A, fordi dette vil utjevne helseforeskjellene. Prinsippet om størst mulig helsegevinst vil tilsi at vi tilgodeser B.
Med forventet nytte av helsehjelpen menes at det foreligger god dokumentasjon for at aktiv medisinsk behandling kan bedre pasientens livslengde eller livskvalitet med en viss varighet, at tilstanden kan forverres uten behandling eller at behandlingsmuligheter forspilles ved utsettelse av behandlingen.
En vektlegging av alvorlighet, slik det beskrives i pkt. 1, betyr at man ønsker å prioritere de som har dårligst helse, og kan tolkes som et ønske om å utjevne helseforskjeller. En vektlegging av helseeffekt (pkt. 2) kan tolkes som et ønske om størst mulig helsegevinst.
Utvalget har valgt å ikke gå dypt inn i denne problemstillingen, men analyserer forskjeller i behov for helsetjenester med utgangspunkt i forskjeller i forbruk av tjenester. I dette ligger dermed en antagelse om at relative forskjeller i forbruk reflekterer de samme relative forskjellene i behov. Dette behøver ikke være tilfelle dersom a) de som forbruker helsetjenester ikke er de som har størst behov, slik dette f.eks. vil defineres gjennom prioriteringsforskriften, eller b) det er grupper i befolkningen som systematisk har et underforbruk av helsetjenester eller c) det observerte forbruket bestemmes av nivået på tilbudet. For å undersøke det første forholdet har utvalget gjennomført analyser. Analysenes formål er å se om en kan fastslå om en fordeling av inntekter basert på dagens forbruksmønster vil være vesensforskjellig fra en fordeling som baseres på forbruket av helsetjenester blant den gruppen som er tildelt rett til nødvendig helsehjelp. I kapittel 8 redegjøres det kort for disse analysene. Det redegjøres også i forbindelse med analysene for mulige problemer knyttet til systematisk underforbruk av tjenester. Utvalgets håndtering av forskjeller i størrelsen på tilbudet er beskrevet i kapittel 6.3.2.3.
6.3 Metoder for å fange opp relative forskjeller i behov for helsetjenester
6.3.1 Behov, forbruk og analytisk tilnærming
6.3.1.1 Statistiske kontra normative tilnærminger
Utvalget er i mandatet bedt om å «legge vekt på ny forskning og utredning, nye data og metoder». Det er en betydelig utfordring å kvantifisere forskjeller i relativt utgiftsbehov mellom geografiske områder. Utvalget har vurdert to ulike tilnærminger:
Den normative metoden.
Den statistiske metoden.
Den viktigste forskjellen mellom disse to tilnærmingene er informasjonsgrunnlaget som benyttes for å vurdere betydningen av kostnads- og etterspørselsforhold. Den normative metoden etablerer kriterier for utjevning basert på normer for tjenesteproduksjonen, mens den statistiske metoden tar utgangspunkt i den faktiske tjenesteproduksjonen.
Fordelen med den normative metoden er at den kan baseres på opplysninger om forekomst av sykdom, og samtidig rendyrke effekten av ufrivillige kostnadsforhold og befolkningsfaktorer. I analyser av befolkningsfaktorer benyttes de samme normerte dekningsgrader og normert ressursinnsats per bruker, mens det i analyser av kostnadsforhold kan forutsettes lik kvalitet på tjenestene og samme effektivitet i bruken av ressursene. Videre vil den normative metoden ta direkte hensyn til vedtatte minstestandarder og normerte ytelser i tjenestetilbudet. Ulempen ved den normative metoden er i første rekke at den er svært ressurskrevende. På de fleste områder finnes i dag ikke normbaserte modeller, og utvalget har vurdert det som svært ressurskrevende å utvikle slike modeller for somatikk, psykisk helsevern og tverrfaglig spesialisert rusbehandling. For bilambulanser har utvalget imidlertid kunne bygge på et tidligere arbeide som har vært utført av SINTEF Teknologi og samfunn. Dette arbeidet er på oppdrag fra utvalget nå utvidet til å gjelde alle de fire regionale helseforetakene. For bilambulanser baserer derfor utvalget sitt forslag på en normbasert modell.
Statistiske analyser benyttes for å avdekke systematiske sammenhenger mellom forbruk av helsetjenester og karakteristika ved befolkningen og mellom helseforetakenes faktiske ressursbruk og ufrivillige kostnads- og etterspørselsforhold. Statistiske analyser gjenspeiler helseforetakets tilpasning til faktiske rammebetingelser, noe som både er en styrke og en svakhet. Styrken er at en ikke behøver å etablere normer i situasjoner hvor det ikke foreligger normer som er nedfelt i lov- og regelverk. På den andre siden vil ikke statistiske analyser fange opp betydningen av faktorer som ikke slår systematisk gjennom i helseforetakenes faktiske prioriteringer eller kostnader.
I dagens kostnadsnøkler, jf. Hagen-utvalget, er både kostnadsnøkkelen for somatikk og psykisk helsevern basert på statistiske analyser. Ingen er basert på normative modeller. Utvalget har i sitt arbeid basert sin vurdering av behov for ressurser til deler av de prehospitale tjenestene (bilambulanse) på en normativ modell (kapittel 8.4). For øvrig bruker utvalget statistiske analyser som grunnlag for sine forslag.
6.3.1.2 Nærmere om behov, etterspørsel og forbruk
Utgangspunktet for å vurdere behov for helsetjenester på regionnivå, er behovet på individnivå. Vurderinger av hva som bestemmer behovet for ulike helsetjenester vil generelt være subjektive. En vanlig forutsetning er at et individs behov avhenger av nåværende helsestatus som, sammen med dagens medisinske teknologi, bestemmer deres evne/mulighet til å nyttiggjøre seg av helsetjenester (Sutton mfl., 2002). Helsestatus og muligheten til å dra nytte av helsetjenester vil kunne variere med faktorer som alder og sosioøkonomiske forhold.
Skjematisk kan utgangspunktet for metodediskusjonen framstilles som i figur 6.1. Figuren er basert på Sutton mfl. (2002). Behov for helsetjenester oppstår som følge av skade, sykdom eller lidelser. Helsetilstand vil derfor være en bakenforliggende variabel for behov for helsetjenester. Alder, kjønn og sosioøkonomiske bakgrunnsfaktorer vil kunne påvirke behovet for helsetjenester indirekte ved at det har betydning for helsetilstand, eller direkte ved at behovet for helsetjenester gitt helsetilstand varierer med slike personkarakteristika. Behovet for helsetjenester vil på den annen side være en bakenforliggende forklaring på forbruket av helsetjenester.
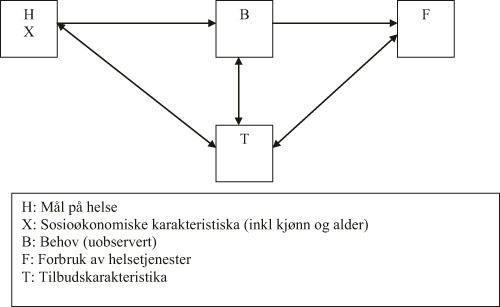
Figur 6.1 Sammenheng mellom helse, sosioøkonomiske faktorer, behov for, tilbud av og forbruk av helsetjenester.
Tilbudet av helsetjenester vil kunne ha betydning på flere måter. Så lenge etterspørselen etter helsetjenester er større enn tilbudet, vil forbruket bli bestemt av nivået på tilbudet. Tilbudssiden vil også indirekte påvirke forbruket gjennom betydning for behov. Gjennom forebygging og kurering vil helsevesenet bidra til å redusere behov, men et godt utbygd helsevesen og utvikling av ny medisinsk teknologi kan også bidra til å avdekke behov eller også skape nye behov (ev. ny etterspørsel). Nye behov kan oppstå ved at kjent forekomst øker og at hvilke tilstander som behandles eller terskelen for behandling endres. Det er også rimelig anerkjent at deler av helsetjenesteforbruket i rike land kan ha preg av sosialt konsum, i den forstand at dette forbruket ikke nødvendigvis er medisinsk indisert, men representerer ulike varianter av «for sikkerhets skyld»-medisin.
Som nevnt vil behov være gjenstand for subjektive vurderinger. I framstillingen her er etterspørsel brakt inn som en mellomliggende variabel mellom behov og forbruk. En forenklende måte å betrakte forholdet mellom størrelsene på er å definere:
Behov = Etterspørsel hvis ikke tilbudsbeskrankninger
Etterspørsel = Forbruk hvis tilbud > etterspørsel
Det vil si at man uten tilbudsbeskrankninger vil observere behovet gjennom forbruk.
I den grad forskjeller i forventet individuelt behov lar seg forklare av forskjeller i kjennetegn ved personen som alder, kjønn og sosiale forhold kan dette tas inn i et innbyggertallsbasert inntektsfordelingssystem. Dette gjøres ved å korrigere inntekt per innbygger med utgangspunkt i forventet relativt ressursbehov for regionene basert på befolkningsandeler med disse kjennetegnene i regionene. De avgjørende spørsmålene er da:
Hvilke personkarakteristika påvirker forventet behov?
Hvilken vekt skal man legge på de ulike behovsfaktorene?
Det er mange mulige innfallsvinkler til å besvare disse spørsmålene. Gitt at behovet ikke er observerbart, kan man tilnærme seg dette på to måter:
Ved å studere mål på helsetilstand.
Ved å studere mål på forbruk.
Man kan også velge tilnærminger hvor begge typer data utnyttes.
Epidemiologiske data vil gi en beskrivelse av forekomst av ulike helseplager/sykdommer i en befolkningsgruppe. Slike opplysninger om forekomst vil ikke nødvendigvis være relatert til faktisk forbruk, og epidemiologiske data regnes derfor som mer presise enn forbruksdata når man skal fastlegge faktisk behov. Utvalget har vurdert muligheten for bruk av epidemiologiske data, både gjennom SSBs helseundersøkelse og gjennom lokale helseundersøkelser. Når utvalget isteden har valgt å basere sine analyser på forbruksdata skyldes det i hovedsak tre forhold. For det første kan nasjonale og regionale helseundersøkelser ha potensielle problemer knyttet til representativitet. Dels vil det kunne være usikkerhet om forståelsen av forekomst av en tilstand, og også kulturelle og geografiske variasjoner i hvordan dette måles. Det er også utfordringer knyttet til selvrapportering. For det andre vil data fra medisinske registre omfatte svært avgrensede områder eller pasientgrupper. For det tredje kan det være vanskelig å koble data over forekomst av sykdommer til behov for spesialisthelsetjenester. Utvalgets vurdering er derfor at data over faktisk forbruk av helsetjenester p.t. gir et bedre grunnlag for å analysere forskjeller i behov for spesialisthelsetjenester mellom de fire regionale helseforetakene.
6.3.2 Ulike metodiske tilnærminger
I dette avsnittet beskrives metoder hvor forbruk av helsetjenester danner utgangspunkt for å beregne relativt behov. Det skilles mellom (i) metoder basert på opplysninger om forbruk hos individer (individdata) og (ii) metoder basert på forbruk hos grupper av individer (aggregerte data). En beskrivelse av dette finnes i Rice og Smith (2001).
Dersom man ikke har tilgang til ett samlet mål på forbruk for alle pasientgrupper og man derfor benytter flere forbruksmål må, i likhet med metoder basert på epidemiologiske data, de ulike målene veies sammen når man skal beregne (relativt) ressursbehov i regionene. Et naturlig valg for veievariabel er da kostnad per aktivitet eller kostnadsandeler for de ulike pasientgruppene.
6.3.2.1 Metoder basert på individdata: Ratio-metoden
I denne tilnærmingen benyttes data om forbruk av helsetjenester i ulike befolkningsgrupper til å beregne relativt ressursbehov mellom regionene.
Framgangsmåten kombinerer individdata og aggregerte data. Metoden krever individdata som innholder opplysninger om forbruk og personkarakteristika. Den krever imidlertid ikke at individdataene inneholder bostedsopplysninger for å identifisere regiontilknytning. De samme bakgrunnsopplysningene som benyttes fra individdata må imidlertid kunne framskaffes på regionnivå.
Metodikken for å beregne relativt ressursbehov kan kort beskrives slik:
Bruke data på forbruk i grupper med forskjellige forbruksrater (f.eks. basert på alder og inntekt) nasjonalt (eller i et utvalg).
Multipliser nasjonale forbruksrater for gruppene med befolkningsandeler i gruppene på regionnivå og summer over gruppene for å få estimat på forbruk på regionnivå.
Relativt ressursbehov beregnes som estimert samlet forbruksrate i regionen dividert på estimert nasjonal forbruksrate.
Dersom det er flere forbruksmål, kommer i tillegg:
Finn data på kostnader for de ulike pasientgruppene/aktivitetene på landsbasis og beregn gjennomsnittskostnad.
Estimert gjennomsnittlig ressursbehov for hver pasientgruppe finnes ved å multiplisere estimert forbruksrate med gjennomsnittskostnad.
Samlet gjennomsnittlig ressursbehov finnes ved å legge sammen gjennomsnittlig ressursbehov for hver pasientgruppe.
Relativt ressursbehov beregnes som gjennomsnittlig ressursbehov i regionen dividert på gjennomsnittlig ressursbehov på landsbasis.
Boks 6.2 Eksempel på ratio-metoden.
Utgangspunktet er en matrise, hvor hver celle gir forventet forbruk for personer med gitt kombinasjon av kjennetegn. Nedenfor vises et eksempel med to kjennetegn (inntekt og alder).
| Forbruksrater i datamaterialet | Rike | Fattige | |||
|---|---|---|---|---|---|
| Unge | 0,080 | 0,187 | |||
| Eldre | 0,180 | 0,420 | |||
| Befolkningsandeler | Rike | Fattige | Predikert forbruk per innbygger | Relativt ressursbehov | |
| Region A | |||||
| Unge | 0,22 | 0,33 | (0,22*0,08+0,33*0,187+0,18*0,18 +0,27*0,42) = | 0,225 | |
| Eldre | 0,18 | 0,27 | 1,13 | ||
| Region B | |||||
| Unge | 0,38 | 0,27 | (0,38*0,08+0,27*0,187+0,24*0,18 +0,13*0,42) = | 0,175 | |
| Eldre | 0,22 | 0,13 | 0,88 | ||
| Landet | |||||
| Unge | 0,30 | 0,30 | (0,30*0,08+0,30*0,187+0,20*0,18 +0,20*0,42) = | 0,200 | |
| Eldre | 0,20 | 0,20 | 1,00 | ||
Jo flere bakgrunnsvariabler som benyttes jo større blir matrisen og jo mer kompleks blir modellen. Anta en modell med sju aldersgrupper, to inntektsgrupper, tre utdanningskategorier og to uførekategorier. Da vil antall mulige kombinasjoner være 7232=84 celler. Antall celler kan reduseres ved å teste om det er forskjell i forbruksrater mellom tilstøtende celler, og slå sammen celler dersom forbruksratene er like. En alternativ framgangsmåte for å forenkle modellen er å anta at betydningen av de ulike bakgrunnsvariablene er uavhengige av hverandre.
6.3.2.2 Metoder basert på aggregerte data
I denne tilnærmingen benyttes analyser av forskjeller i forbruk av helsetjenester mellom geografiske områder som utgangspunkt for å beregne relativt ressursbehov mellom regionene.
Framgangsmåten kombinerer aggregerte forbruksdata med aggregerte data om befolkningssammensetning. Regresjonsanalyser benyttes for å studere sammenhenger mellom befolkningsvariabler og forbruk.
Metodikken for å beregne relativt ressursbehov kan kort beskrives slik:
Bruke data på forbruk i ulike geografiske områder for å beregne forbruksrater.
Bruke data på demografiske og sosioøkonomiske variabler som antas å påvirke behov (f.eks. inntekt) for å beregne befolkningsandeler i de samme geografiske områdene.
Bruke regresjonsanalyser til å estimere betydning av variablene for forbruk.
Resultatene fra regresjonsanalysene kombineres med de samme variablene på regionnivå for å beregne predikert forbruk på regionnivå.
Relativt ressursbehov beregnes som estimert samlet forbruksrate i regionen dividert med estimert nasjonal forbruksrate.
6.3.2.3 Hvordan justere for forskjeller i tilbudet av tjenester
Det framgår av figur 6.1 at observerte forbruksrater er påvirket av forskjeller i tilgjenglighet. Så lenge etterspørselen etter behandling er større enn tilbudet vil ulikheter i tjenestetilbudet påvirke forbruksratene. Ulikheter på tilbudssiden kan være knyttet til forskjeller i ressurstilgang, effektivitet, organisering og ledelse mv.
Dette påvirker ikke resultatet fra ratio-metoden så lenge tilbudssideeffektene er lik for alle pasientgrupper, dvs. gir samme prosentvise forskjell i forbruksrater for alle grupper. Dette bringer imidlertid inn en feilkilde i analysene som baseres på aggregerte data når tilbudssideeffekten er korrelert med antatte behovsfaktorer. Dette bidrar til å undervurdere betydningen av behovsfaktorer som er negativt korrelert med tilbud og overvurdere betydningen av behovsfaktorer som er positivt korrelert med tilbud. Slike tilbudssideeffekter er således opphav til nivåfeilslutning 1.
Feilslutninger som skyldes tilbudssideeffekter kan elimineres eller reduseres gjennom ulike metodiske tilpasninger.
Boks 6.3 Eksempel på regresjonsanalyse.
Eksempel med to behovsvariabler (alder og inntekt):
La:
yi=forbruksrate i område i
xi=andel eldre i befolkningen i område i
zi=andel fattige i befolkningen i område i
Y=gjennomsnittlig forbruk nasjonalt (i datamaterialet)
X=andel eldre i befolkningen nasjonalt (i datamaterialet)
Z=andel fattige i befolkningen nasjonalt (i datamaterialet)
Følgende sammenheng antas:
(1) yi= + xi + zi + i
Hvor i er tilfeldig variasjon i forbruk.
Regresjonsanalysen gir estimater på, og henholdsvis, a, b og d. Estimert forbruk i område j (Yj) er da gitt ved:
(2) Yj=a + b*xj + d*zj
Relativt ressursbehov i område j er da gitt ved: Yj/Y.
| Estimerte koeffisienter: | ||||
| a = 0,01 | ||||
| b = 0,25 | ||||
| d = 0,18 | ||||
| Befolkningsandeler | Estimert forbruk | Relativt ressurs-behov | ||
| Region A | (0,01+0,45*0,25+0,60*0,18) = | 0,23 | 1,15 | |
| Unge | 0,45 | |||
| Eldre | 0,60 | |||
| Region B | (0,01+0,35*0,25+0,40*0,18) = | 0,17 | 0,85 | |
| Unge | 0,35 | |||
| Eldre | 0,40 | |||
| Landet | (0,01+0,40*0,25+0,50*0,18) = | 0,20 | 1,00 | |
| Unge | 0,40 | |||
| Eldre | 0,50 | |||
Vektene for behovskriteriene beregnes ved å sette inn gjennomsnittsverdier for alle variablene i ligning (2) og dividere Y:
1= a/Y + b*X/Y + d*Z/Y
Behovsvekten for andel eldre er da: b*X/Y
Behovsvekten for andel fattige er: d*Z/Y
Mens a/Y fordeles etter innbyggertall.
Inkludere tilbudssidevariabler
En måte å håndtere tilbudssideeffekter på, er å inkludere variabler som fanger opp kjennetegn ved tilbudssiden i analysene. På den måten prøver en å isolere effekter av tilbudssiden på forbruk. Et mulig problem med denne framgangsmåten er at ikke alle tilbudssideeffekter fanges opp av de inkluderte variablene. Hvor stort problem dette representerer avhenger av tilgangen til relevante data som beskriver tilbudssiden.
Basere analysene på små, ensartede områder («small-area»)
Faren for feilslutninger pga. tilbudssideeffekter er størst når analysenivået i forbruksanalysene i stor grad sammenfaller med tilbudssiden. Analyser av aggregerte forbruksrater på helseregionnivå ville gitt stor grad av sammenfall mellom bostedsregion og behandlingsregion. Tilbudssideeffekter (fra spesialisthelsetjenesten) kan imidlertid håndteres effektivt dersom analysene gjøres på et lavere geografisk nivå (f.eks. kommune). Dette vil gi flere observasjoner og et rikere datasett som vil gi mer presise estimater for behovsvariablene, og samtidig redusere faren for nivåfeilslutninger.
Dummy variabel
Gitt at man har data på et lavere geografisk nivå enn opptaksområdene for helseforetakene, så er den mest effektive metoden for å fjerne tilbudssideeffekter som følger: Basere estimatene på den variasjonen som finnes mellom forbruk og behovsvariablene innen helseforetakene og se bort fra variasjonen mellomhelseforetakene. Teknisk gjøres dette ved å innføre en såkalt dummy variabel for region/helseforetak/sykehus. Det tar bort effektene av ulikt nivå på tilbudet mellom helseforetakene (så vel som alle andre uobserverbare eller ikke inkluderte faktorer som er lik for alle områdene som hører inn under gjeldende region/helseforetak/sykehus). Forskjeller i forbruksrater som skyldes tilbudssiden, men som varierer innenfor helseforetaksområde/sykehusområde vil ikke fanges opp av denne metoden, og må ev. fanges opp ved inklusjon av relevante forklaringsvariabler. Avstand til sykehus kan være en slik variabel.
Imitere individdata
Hvilke områder det er mulig å lage forbruksrater og andre variabler for, er begrenset av datatilgjengelighet, både med hensyn til hvilken bostedsinformasjon som ligger i datasettene og hvilket aggregeringsnivå som er brukt i tilgjengelige datasett. Dette bestemmer på hvilket nivå det er mulig å koble data. Inklusjon av dummy variabler for helseforetak eller sykehus fjerner i stor grad tilbudssideeffekter fra spesialisthelsetjenesten. Men forskjeller i forbruksrater kan imidlertid også være knyttet til kjennetegn ved bostedskommunen som ikke fanges opp av behovsvariablene (andel eldre, andel sosialhjelpsmottakere mv.). Bruk av spesialisthelsetjenesten kan påvirkes av det kommunale tjenestetilbudet, f.eks. legedekning, sykehjemsdekning, utbygging av omsorgsboliger og tilgang til hjemmetjenester. Dersom det kommunale tjenestetilbudet også er korrelert med behovsvariablene som er inkludert i analysene, vil dette påvirke resultatet for disse variablene. Tidligere analyser av tjenestetilbud i kommunene (bl.a. Martinussen mfl., 2005) dokumenterer sammenheng mellom f.eks. alderssammensetning, sosialhjelpsmottagere, uføretrygdede og dødelighet, og utgifter og brukerrater innenfor pleie- og omsorgssektoren. En alternativ framgangsmåte er å forsøke å konstruere et datasett som kommer så nær individdata som mulig. Dette kan gjøres ved å beregne forbruksrater og behovsvariabler på kommunenivå for ulike grupper (f.eks. etter alder). Det er to fortrinn med denne framgangsmåten. Den gir et datasett som inneholder flere observasjoner og således gir et rikere informasjonsgrunnlag, samtidig som det kan kontrolleres for kommuneeffekter som er felles for gruppene. Dette er altså en variant av «small area» analyse, bare at man her i mangel på informasjon som gjør det mulig å gå på et lavere geografisk nivå, splitter data etter befolkningskjennetegn. I analysene av behov for somatiske tjenester har utvalget valgt å benytte denne metoden, jf. kapittel 8.1.
6.3.3 Prinsipper for valg av kriterier og deres betydning i behovsanalysene
Dagens kostnadsnøkler, jf. Hagen-utvalget, består av kriterier og vekter, som uttrykker relative forskjeller i beregnet utgiftsbehov. De viktigste elementene i kostnadsnøklene for somatiske tjenester er et sett av alderskriterier. Kostnadsnøklene for psykisk helsevern inneholder også en rekke sosiale kriterier.
Utvalget har i sitt arbeid bygget videre på Hagen-utvalget, på de analyser som er gjort i forbindelse med utarbeiding av regionale modeller for inntektsfordeling, på den faglige debatt som har vært i etterkant av Hagen-utvalget, og på internasjonale tilnærminger til tilsvarende problemstillinger. Som det framgår av diskusjonen i kapittel 6.2 er det en rekke valg som må gjøres i denne typen analyser, og utvalget har måttet foreta avgjørelser som innholder elementer av skjønn. Dette er kommentert nærmere i boks 6.4.
Utvalget presiserer at utarbeidelse av en inntektsfordelingsmodell ikke er en øvelse som kan ventes å resultere i én fasit – det er med andre ord både uunngåelig og nødvendig å utøve et visst skjønn.
I valg av kriterier som kan, men ikke nødvendigvis vil inngå i en inntektsfordelingsmodell, har utvalget sett på faktorer som:
har hatt dokumentert effekt i tidligere analyser,
inngår i andre lands inntektsfordelingsmodeller, og
ut fra medisinsk og helsefaglig litteratur antas å kunne påvirke behovet for spesialisthelsetjenester.
I valg av kriterier er det også nødvendig å ta hensyn til utvalgets krav om at inntektsfordelingsmodellen skal baseres på tilgjengelig statistikk, og at den skal være enkel å oppdatere. Endelig vil noen forhold som antas å påvirke behov for spesialisthelsetjenester kunne være vanskelig å gi en entydig operasjonalisering. I dette tilfellet har utvalget i sine analyser benyttet ulike operasjonaliseringer, og siden gjort sine valg ut fra kriterienes evne til statistisk å forklare den variasjonen som finnes i datamaterialet.
I noen tilfeller har utvalget valgt, skjønnsmessig, å tilpasse de kostnadsnøklene som framkommer fra de statistiske analysene. Før en slik tilpasning er foretatt har utvalget vurdert om a) det er grunnlag for å anta at det er udekket behov som ikke fanges opp i de statistiske analysene eller b) den kostnadsnøkkelen som framkommer fra analysene vurderes som usikker. I de tilfeller hvor slikt skjønn er anvendt er dette anmerket i beskrivelsene i kapitlene 8 og 9.
Boks 6.4 Nærmere om bruk av skjønn.
Utvalget har fått gjennomført analyser med sikte på å forklare regionale variasjoner i behov og regionale variasjoner i kostnader. I begge disse tilfellene har utvalget måtte foreta avgjørelser som inneholder elementer av skjønn. Hva dette innebærer i praksis illustreres her ved å se nærmere på analysene av forbruk av somatiske spesialisthelsetjenester. Dette forbruket vil avhenge av flere faktorer. I en enkel (men urealistisk) verden vil alle faktorer virke uavhengig av hverandre, og det vil være en etablert sammenheng mellom hver faktor og forekomst av ulike sykdommer. I en mer komplisert (og realistisk) verden vil effekten av en faktor avhenge av nivået på en eller flere andre, det vil kunne være vanskelig å finne strengt vitenskapelig dokumenterte sammenhenger mellom en faktor og sykdomsforekomst, og samme type behov vil kunne fanges opp av flere samvarierende faktorer. Problemstillingen kan illustreres som følger: Anta at vi kan forklare behovet for somatiske helsetjenester i en befolkningsgruppe med tre faktorer; alder, helsefaktor A og helsefaktor B. Det betyr at fordelingen av inntekter skal baseres på fordelingen i befolkningen av alder og de to helsefaktorene samt av den vekt vi tillegger hver av disse tre forholdene. Problemstillingen blir:
Hvor finmasket ønsker vi å gjøre sammenhengen mellom alder og behov? Dersom man velger den ene ytterligheten vil dette kunne gi mer enn hundre alderskriterier. En langt mer grovmasket inndeling vil være å si at behovet er tilnærmet likt i gruppene 0 – 18 år, 19 – 66 år, 67 – 80 år og 80 år og over. Dette gir fire aldersgrupper. Analyser vil kunne hjelpe oss å finne aldersgrupper hvor forbruket er nok så likt, men det vil til syvende og sist være beheftet et visst skjønn med den inndeling som velges.
Virker de to helsefaktorene likt for alle aldersgrupper, eller vil effekten av dem kunne være større for noen grupper, f.eks. for eldre? Jo mer detaljert datamateriale vi har til rådighet, jo mer sannsynlig vil det være at analysene kan fange opp ulike effekter for ulike aldersgrupper. Dette «kompliserer» inntektsfordelingsmodellen ved at det blir flere kriterier. Man må derfor foreta en avveining mellom enkelhet og kompletthet. Denne avveiningen innebærer bruk av skjønn.
Virker de to helsefaktorene uavhengig av hverandre, eller vil effekten av den ene avhenge av nivået på den andre? Dersom effekten av den ene betinges av nivået på den andre, er denne betingede effekten også forskjellig alt ettersom hvilken aldersgruppe vi betrakter? Jo flere interaksjonseffekter som inkluderes i analysen, jo mer komplisert blir den endelige inntektsfordelingsmodellen. De valg som gjøres her innebærer bruk av skjønn.
De to helsefaktorene kan fange opp dels forskjellige og dels samme forhold. Dersom de samvarierer, vil den statistisk bestemte effekten av dem bli mer upresist bestemt. Dersom de samvarierer sterkt kan man velge å bare inkludere den ene variabelen, men dette vil kunne gi «gale» beregnede effekter av de andre variablene. Håndtering av dette multikollinearitetsproblemet innebærer bruk av skjønn.
Helsefaktor A kan ha en statistisk signifikant sammenheng med forbruket. Slik analysene er gjennomført betyr dette at faktoren har effekt på forbruket også etter at vi har tatt høyde for den effekten som skyldes alder og helsefaktor B. En slik sammenheng mellom sykdomsforekomst og helsefaktor A er det ikke sikkert at vi kan finne annen dokumentasjon på. Et eksempel utvalget har benyttet mye tid på, er forholdet mellom ulike former for klima og bruk av helsetjenester. Det finnes god vitenskapelig dokumentasjon på at klima påvirker dødelighet, men i liten grad på at klima påvirker sykelighet etter at man har tatt hensyn til dødelighet, alder og ulike sosiale faktorer. Tilsvarende vurderinger kan gjøres for andre av de faktorene som er inkludert i analysene som presenteres i kapittel 8. Om man velger å inkludere/ekskludere en variabel i en situasjon uten streng vitenskapelig dokumentasjon innebærer bruk av skjønn.
Det kan være en faktor C, som ikke gir statistisk forklaringskraft i analysene av variasjoner i forbruk, men som man likevel mener å ha god dokumentasjon for vil påvirke behovet. Manglende statistisk forklaringskraft kan skyldes at det er grupper i befolkningen som systematisk har en underdekning av behovet. I dette tilfellet kan man velge å inkludere denne faktoren i en inntektsfordelingsmodell, og både beslutningen om å ta den med, og hvilken vekt den skal tillegges, vil måtte baseres på skjønn.
6.4 Metoder for behandling av kostnadsforskjeller
Et inntektsfordelingssystem skal håndtere forskjeller i behov for helsetjenester mellom regionale helseforetak, men skal også kompensere for ufrivillige forskjeller i kostnader. Dette reiser problemstillinger, både med hensyn til hvilke kostnader som skal kompenseres, hvilke data og hvilke metoder som skal ligge til grunn for en slik kompensasjon.
6.4.1 Analytisk tilnærming
Det er ikke åpenbart hvordan avgrensingen mellom ufrivillige og frivillige kostnadsforskjeller skal gjøres. I dagens modell er det eneste kostnadskompenserende element reisetid til sykehus.
Det er også for kostnadsanalyser i prinsippet mulig å benytte seg av en normativ tilnærming. Dette kan innebære at man tar utgangspunkt i de strukturelle forholdene som oppfattes som pålagte, f.eks. gjennom oppdragsdokumenter og overordnede politiske føringer. Gitt denne strukturen beregnes så et normert kostnadsnivå som tar hensyn til beliggenhet, størrelse, grad av akuttberedskap, omfang av utdanningsaktivitet osv. Utvalget har vurdert mulighetene for en slik tilnærming, men har kommet til at det ikke finnes tilgjengelig datagrunnlag for å utarbeide en slik normativ modell. Utvalget har derfor valgt å ta utgangspunkt i en statistisk analyse av forhold som vil kunne påvirke helseforetakenes kostnadsnivå.
Flere regionale helseforetak har de siste årene arbeidet med egne inntektsfordelingsmodeller mellom sine helseforetak. Et sentralt punkt her har vært kompensasjon for kostnadsforskjeller mellom helseforetakene. Utvalget har valgt å basere sine analyser på samme prinsipper som er fulgt i disse regionale analysene. For en nærmere beskrivelse henviser utvalget til kapittel 9.
6.4.2 Prinsipper for valg av kriterier for kostnadskompensasjon og deres betydning i kostnadsanalysene
I valg av kriterier som kan, men ikke nødvendigvis vil inngå i en inntektsfordelingsmodell, har utvalget tatt utgangspunkt i:
mandatets formulering om særskilt å ta hensyn bosettingsmønster og reisetid,
faktorer som har vist dokumentert effekt i tidligere analyser,
faktorer som inngår i andre lands inntektsfordelingsmodeller, og
faktorer som i økonomisk litteratur antas å ha betydning for kostnadsnivået.
I valg av kriterier er det også nødvendig å ta hensyn til utvalgets krav om at inntektsfordelingsmodellen skal baseres på tilgjengelig statistikk, og at den skal være enkel å oppdatere.
Utvalget har i sine analyser av kostnadsforskjeller valgt en strategi hvor man på noen områder velger å benytte resultatene av de statistiske analysene, og på andre områder velger en skjønnsmessig tilpasning av disse. Før en slik skjønnsmessig tilpasning er foretatt har utvalget vurdert om a) det er grunnlag for å anta at det er faktorer som systematisk påvirker kostnadsnivået, men som av ulike årsaker ikke fanges opp i de statistiske analysene, eller b) den kostnadsnøkkelen som framkommer fra analysene vurderes som usikker. I de tilfeller hvor slikt skjønn er anvendt er dette anmerket i beskrivelsene i kapittel 9.
6.5 De regionale helseforetakenes muligheter til å påvirke inntektsfordelingen
Det er et bærende prinsipp i inntektsfordelingsmodeller at mottakerne av inntekter ikke selv skal kunne påvirke størrelsen på disse gjennom sine disposisjoner. Av den grunn prøver man å unngå å basere fordelingen på kriterier som mottakerne selv kan påvirke. Skillet mellom påvirkbare og upåvirkbare kriterier er ikke absolutt. For eksempel vil lønnsnivå være en størrelse man dels kan kontrollere (gjennom lønnsoppgjør), men dels må ta for gitt fordi det kan være forskjeller i regionale arbeidsmarkedsforhold.
Utvalget har i noen tilfeller inkludert kriterier i sine analyser som i teorien kan påvirkes av de regionale helseforetakene. Dette gir mulige uheldige insentiver gjennom at helseforetakene ved sine disposisjoner kan påvirke sine egne inntekter. Problemstillingen kan løses på flere måter. En mulighet er å la kun deler av kriteriet inngå i inntektsfordelingsmodellen. Dette vil redusere insentivene til inntektsmotiverende atferd. En annen løsning vil være å låse kriteriet til dagens nivå. Dette innebærer at endringer i kriteriet ikke får betydning for inntektsfordelingen. Det er verdt å merke seg at dette kan slå begge veier for de regionale helseforetakene. I utvalgets forslag til kriterier for somatiske tjenester beskrevet i kapittel 8 inngår ulike trygdeytelser. Dette er variabler som (i teorien) kan påvirkes av de regionale helseforetakene. En nedgang i andel som mottar trygdeytelser vil, dersom kriteriene oppdateres årlig, lede til en nedgang i inntekter gjennom inntektssystemet, og dermed være å betrakte som ikke-ønskelig sett fra det regionale helseforetakets side. Ved å låse kriterier vil man imidlertid kunne arbeide for å redusere antall trygdemottakere, uten at dette påvirker inntektene. Samtidig vil imidlertid ikke «uforskyldt» økning i antall trygdemottakere kompenseres gjennom en slik låsing.
Utvalget vil imidlertid påpeke at det er en forventet svak kobling mellom de kriteriene som utvalget foreslår i kapittel 8 og beslutninger som fattes i de regionale helseforetakene. Endelig vil utvalget også påpeke at ett av de tre kriteriene som utvalget anser det teoretisk mulig å påvirke, andel uføretrygdede, i dag inngår i kostnadsnøkkelen for psykisk helsevern, uten at den der er låst. Når utvalget likevel anbefaler at deler av de sosioøkonomiske kriteriene bør låses, er det i hovedsak for å sikre at helseforetakene ikke skal tape økonomisk på å bidra til redusert sykefravær osv.
I kapittel 9 diskuterer utvalget ulike måter å kompensere for forskjeller i kostnadsnivå mellom de regionale helseforetakene. Ett alternativ er å delvis kompensere for historisk kostnadsnivå. En slik kompensasjon kan, dersom den gjøres automatisk, gi uheldige insentiver. Utvalget anbefaler derfor å låse dette kriteriet, og diskuterer dette særskilt i kapittel 9.
6.6 Begreper: Kostnadsnøkkel og ressursbehovsindeks
Både inntektssystemene for kommuner og fylkeskommuner, samt dagens inntektsfordelingsmodell for regionale helseforetak presenteres som et sett kostnadsnøkler . En kostnadsnøkkel sier noe om hvor stor andel av inntektene som skal fordeles på grunnlag av et bestemt kriterium. Dagens system består av to kostnadsnøkler: én for somatiske tjenester og én for psykisk helsevern. Fordeling av inntekter til tverrfaglig spesialisert rusbehandling skjer på grunnlag av nøkkelen for psykisk helsevern. I sitt mandat bes utvalget komme med forslag til én nøkkel som kan erstatte dagens to. Utvalget har valgt å gjennomføre fem ulike typer analyser; for somatiske tjenester, psykisk helsevern, tverrfaglig spesialisert rusbehandling, prehospitale tjenester og kostnadsforskjeller.
Utvalget benytter følgende begreper:
Behovsnøkkel. Gir et sett kriterier (f.eks. alder) med tilhørende vekter som angir hvor stor andel av behovet som dekkes på grunnlag av et bestemt kriterium.
Behovsindeks. Indeks som beskriver behovet for helsetjenester i et regionalt helseforetak relativt til behovet på landsbasis. Gjennomsnittlig behov vil ha indeks lik 1, og avvik fra denne kan tolkes som prosent mer- eller mindrebehov.
Kostnadsnøkkel. Hvor stor andel av ressursbehov som dekkes av et bestemt kriterium, og hvor det er tatt hensyn både til behovs- og kostnadsnivå.
Kostnadsindeks. Indeks som beskriver kostnadsnivået i et regionalt helseforetak relativt til kostnadsnivået på landsbasis.
Ressursbehovsindeks. Kombinerer behov og kostnader og beskriver det samlede ressursbehovet relativt til landsgjennomsnittet.
Når utvalget har valgt å gå bort fra dagens prinsipp hvor det kun presenteres en kostnadsnøkkel er dette begrunnet med et ønske om å gjøre inntektsfordelingsmodellen mer gjennomsiktlig. Hvert kriterium i en kostnadsnøkkel vil i teorien kunne inneholde tre typer informasjon: For det første kriteriets betydning for behovet for tjenester innen hvert hovedområde (somatikk, psykisk helsevern, rusbehandling og prehospitale tjenester). For det andre den relative betydningen av hvert område i det samlede behovet for helsetjenester. For det tredje betydningen av lokale kostnadsforhold i framskaffing av tjenestene. Dette betyr at det er svært vanskelig å ha en intuitiv forståelse for hva som påvirker kriteriene i kostnadsnøkkelen, og hva som gjør at endringer i de ulike kriteriene vil påvirke de regionale helseforetakenes ressursbehov.
Det er utvalgets oppfatning at en vellykket implementering av en inntektsfordelingsmodell er avhengig av at modellen forstås og har legitimitet. Utvalget velger derfor å presentere modellen på en slik måte at det er lettere å se hvilke faktorer som på hvilken måte bestemmer behov og kostnader, og dermed samlet ressursbehov.
Utvalget presenterer derfor i kapittel 11 følgende:
En samlet behovsindeks for behandlingsaktiviteten samt delnøkler/delindekser for somatiske tjenester, psykisk helsevern og tverrfaglig spesialisert rusbehandling.
En kostnadsindeks som beskriver relativt regionalt kostnadsnivå for områdene somatiske tjenester, psykisk helsevern og tverrfaglig spesialisert rusbehandling.
En kostnadsnøkkel for prehospitale tjenester, og en tilhørende ressursbehovsindeks for relativt regionalt ressursbehov knyttet til disse tjenestene.
En samlet ressursbehovsindeks for regionalt ressursbehov som dekker alle tjenester.
En slik presentasjon, vil etter utvalgets vurdering, ivareta mandatets ønske om et enkelt system samt utvalgets målsetting om et system som skal være tydelig og bidra til høy legitimitet.
Fotnoter
Tilbudssideeffekter kan også være tilstede i epidemiologiske data.